Атрофия мышц кожи лица

Хирургические методы лечения прогрессирующей атрофии лица допустимы лишь (!) после приостановки или торможения прогрессирования процесса, т. е. во второй законченной его стадии. С этой целью рекомендуется комплексное медикаментозное и физиотерапевтическое лечение в сочетании с ваго-симпатической блокадой, а иногда – и блокадой шейно-грудного узла.
Для улучшения тканевых обменных процессов следует назначать витамины (тиамин, пиридоксин, цианокобаламин, токоферола ацетат), алоэ, стекловидное тело или лидазу в течение 20-30 дней. С целью стимуляции обмена в мышечной ткани внутримышечно вводят АТФ по 1-2 мл в течение 30 дней. Тиамин способствует нормализации углеводного обмена, вследствие чего увеличивается количество АТФ (образующейся путем окислительного фосфорилирования, идущего в митохондриях). Цианокобаламин, неробол, ретаболил способствуют нормализации белкового обмена.
Для воздействия на центральные и периферические отделы вегетативной нервной системы (ВНС) сочетают электрофорез на область шейных симпатических узлов, гальванический воротник, эндоназальный электрофорез с 2% р-ром кальция хлорида или димедрола (по 7-10 сеансов), УВЧ на гипоталамическую область (6-7 сеансов) и гальваническую полумаску с лидазой (№7-8).
Необходимо исключить очаги ирритации, исходящие из печени, желудка, органов малого таза и т. д.
При повышенном тонусе симпатического и одновременной слабости парасимпатического отделов нервной системы рекомендуется сочетать симпатолитические и холиномиметические препараты, учитывая при этом уровень поражения: при поражении центральных вегетативных структур назначают центральные адренолитические средства (аминазин, оксазил, резерпин и др.): на ганглии лучше воздействовать ганглиоплегиками (пахикарпин, гексоний, пентамин, ганглерон и т. д.). При вовлечении в процесс и периферических и центральных отделов ВНС применяют такие спазмолитики, как папаверин, дибазол, эуфилин, платифилин, келлин, спазмолитин, никотиновая кислота.
Симпатический тонус снижают путем ограничения в диете белков и жиров; для усиления парасимпатического влияния назначают ацетил-холин, карбахолин, а также антихолинэстеразные вещества (например, прозерин, оксамизин, местинон) и антигистаминные препараты (димедрол, пипольфен, супрастин). Кроме того, показаны пища, богатая углеводами, горный или морской нежаркий климат, углекислые ванны (37°С) и другие средства и методы, назначаемые невропатологами (Л. А. Шуринок, 1975).
В результате консервативного предоперационного лечения процесс стабилизируется, хотя атрофия, как правило, внешне выражена по-прежнему.
На миограммах мышц лица отмечается повышение их биоэлектрической активности, уменьшение или даже исчезновение асимметрии показателей состояния вегетативной нервной системы, снижение в ряде случаев (начальных форм заболевания) величин электрических потенциалов кожи лица, исчезновение нарушений термотопографии кожи.
Методы хирургического лечения прогрессирующей атрофии лица
К основным методам хирургического лечения атрофии лица относятся следующие.
- Инъекции парафина под кожу атрофированной щеки. Из-за имевших место случаев тромбоза и эмболии сосудов в настоящее время хирурги этим методом не пользуются.
- Подсадка подкожной клетчатки (из-за постепенного и неравномерного ее сморщивания также не нашла широкого применения).
- Введение пластмассовых эксплантатов, обеспечивающее устранение асимметрии лица в состоянии покоя, но вместе с тем обездвиживающее больную сторону и исключающее симметричность улыбки. Не удовлетворяет больных и жесткость пластмассы, располагающейся в тех местах, которым свойственна мягкость и податливость. В этом отношении более перспективна подсадка пористых пластмасс, однако о результатах их применения убедительных сообщений в литературе пока нет. Рекомендуется также применять эксплантаты из силикона, обладающего биологической инертностью и стабильной эластичностью.
- Подсадка под кожу размельченного хряща и соединительнотканной основы филатовского стебля, обладающая почти теми же недостатками: жесткостью (хрящ), способностью обездвиживать лицо (хрящ, стебель).
- Подсадка деэпидермизированного и лишенного подкожной клетчатки кожного лоскута или же белочной оболочки семенника быка по методикам Ю.И. Вернадского.
Коррекция контура лица по методу Ю.И. Вернадского
В подчелюстной области производят разрез, через который при помощи больших изогнутых тупоконечных ножниц Купера или специального распатора с длинной ручкой отслаивают кожу, предварительно «приподнятую» при помощи 0.25% р-ра новокаина.
Затампонировав и придавив снаружи образовавшийся карман, на передней поверхности живота под местной анестезией очерчивают по заранее заготовленному пластмассовому шаблону контуры будущего трансплантата. В очерченном участке (до взятия трансплантата) производят деэпидермизацию кожи, а затем отсепаровывают лоскут, стремясь не захватывать подкожную клетчатку.
Взяв лоскут на пластмассовые нити (держалки), продевают их концы в ушко 3-4 прямых толстых («цыганских») игл, при помощи которых протягивают концы держалок в подкожную рану на лице, а затем из верхнего и боковых сводов раны выводят их наружу и завязывают на небольших йодоформных валиках. Таким образом, трансплантат кожи оказывается как бы растянутым по всей подкожной раневой поверхности. Благодаря тому что трансплантат с обеих сторон имеет раневую поверхность, он прирастает к коже и подкожно расположенным тканям внутри раны-кармана.
В местах наибольшего западения щеки сдваивают лоскут или укладывают его в три слоя путем пришивания к основному лоскуту еще своеобразной «нашлепки»-дубликатуры. Косметический эффект такой методики достаточно высокий: устраняется асимметрия лица; подвижность пораженной половины лица хотя и уменьшается, но полностью не парализуется.
Во время и после операции обычно никаких осложнений не возникает (если не присоединяется инфекция, ведущая к отторжению трансплантата или эксплантата). Однако со временем наступает некоторая атрофия подсаженной кожи (или другого биологического материала) и приходится добавлять новый ее слой. У некоторых больных после подсадки деэпидермизированной аутокожи развиваются постепенно увеличивающиеся сальные кисты. В этих случаях рекомендуется проколоть толстой инъекционной иглой кожу над местом скопления жира (в 2-3 местах) и через проколы выдавить его. Затем опустевшую полость промывают 95% этиловым спиртом, чтобы вызвать денатурацию активизировавшихся клеток сальных желез; часть спирта оставляют в полости под давящей повязкой, накладываемой на 3-4 дня.
Чтобы избежать образования сальных кист (атером) и дополнительного травмирования, целесообразно вместо аутодермы использовать белочную оболочку семенника быка, которую перфорируют скальпелем в шахматном порядке и вводят под кожу пораженного участка лица (таким же образом, как и аутодерму).
[22]
Коррекция контура лица по методу А.Т. Титовой и Н.И. Ярчук
Производят контурную пластику аллогенной консервированной широкой фасцией бедра, подсаживая ее в один-два слоя или же гармошкооб-разно (гофрируя ее), если требуется значительное количество пластического материала.
Давящую повязку на лицо накладывают на 2.5-3 недели.
Спустя 2-3 дня после операции в области пересадки определяется флюктуация, обусловленная не скоплением жидкости под кожей, а отеком фасциального трансплантата и асептическим воспалением раны.
Для уменьшения отека после операции применяют в течение 3 дней холод на область пересадки, а внутрь назначают димедрол по 0,05 г 3 раза в день в течение 5-7 дней.
Послеоперационный отек трансплантата представляет опасность в тех случаях, когда разрез для формирования ложа и введения фасции расположен непосредственно над областью пересадки. При этом может возникнуть избыточное натяжение в краях раны, приводящее к их расхождению и выпадению части фасции. Для предупреждения этого осложнения нужно, чтобы разрезы кожи располагались за пределами области пересадки, а если оно все же возникло, то в ранние сроки можно ограничиться удалением части фасциального трансплантата, а на рану наложить вторичные швы.
При присоединении инфекции и развитии воспаления в ране необходимо удалять весь трансплантат.
Несмотря на обширную отслойку тканей при пересадке фасции, подкожные гематомы и внутрикожные кровоизлияния наблюдаются крайне редко, что в некоторой степени можно объяснить гемостатическим действием фасциальной ткани. Наибольшая опасность образования гематом существует при устранении выраженных деформаций бокового отдела лица. Обширная отслойка тканей через разрез перед ушной раковиной создает предпосылку для скопления крови в нижнем, замкнутом отделе сформированного ложа. При подозрении на образование гематомы рекомендуется создание оттока в нижнем отделе раны.
Осложнения
Наиболее тяжелым осложнением является нагноение операционной раны, которое возникает при инфицировании трансплантата или воспринимающего ложа. Для его профилактики нужно строго соблюдать требования асептики при заготовке фасциальных трансплантатов и во время их пересадки, стараясь при формировании ложа в области щеки и губ не повредить слизистую оболочку полости рта.
Возникновение сообщения операционной раны с полостью рта во время операции является противопоказанием для пересадки фасции. белочной оболочки и т. д. Повторное вмешательство допустимо лишь спустя несколько месяцев.
Учитывая то, что подкожная жировая клетчатка подошвы стопы человека (толщина которой от (5 до 25 мм), а также дерма стопы резко отличаются от клетчатки и дермы других областей, а также то, что они очень прочные, плотные, эластичные, обладают низкими антигенными свойствами, Н.Е. Сельский и соавт. (1991) рекомендуют этот алломатериал для контурной пластики лица. Применив его у 21 больных, авторы отметили нагноение и отторжение трансплантата у 3 человек. Очевидно, необходимо продолжить изучение ближайших и отдаленных результатов применения этого пластического материала, т. к., в отличие от деэпителизированной кожи других участков, подошвенная кожа лишена потовых и сальных желез, что весьма существенно (в смысле профилактики кистообразования).
[23], [24], [25], [26]
Источник
Прогрессирующая гемиатрофия лица – постепенно усугубляющееся уменьшение размеров половины лица, приводящее к его выраженной асимметрии. В основе указанных изменений лежит прогрессирующая атрофия кожи, мягких тканей и костей лица. Заболевание приводит к формированию грубого эстетического дефекта. Диагностика осуществляется на основании клинических данных. Дополнительно проводится ЭЭГ, РЭГ или УЗДГ сосудов головы, МРТ головного мозга или Эхо-ЭГ, биопсия кожи и мышечной ткани. Лечение неспецифическое симптоматическое – анаболические стероиды, трофотропные средства, препараты калия; по показаниям дегидратация, противоэпилептическая и антиневралгическая терапия. Коррекция лицевой асимметрии проводится средствами пластической хирургии.
Общие сведения
Прогрессирующая гемиатрофия лица описана в 1837 г. британским врачом Парри. Позднее, в 1846 г., немецкий врач Ромберг связал заболевание с нарушением трофической функции нервной системы и отнес его к трофоневрозам. К последним в неврологии также относят трофические язвы, синдром Рейно, прободную язву стопы, возникающую при некоторых спинальных заболеваниях, и др. В честь первых исследователей гемиатрофии лица в мировой литературе она часто упоминается как болезнь Парри-Ромберга.
Прогрессирующая гемиатрофия лица может выступать самостоятельной нозологией или являться синдромом других заболеваний – сирингомиелии, склеродермии, спинной сухотки при нейросифилисе, эхинококкоза головного мозга, опухоли и пр. Типичный возраст начала идиопатической гемиатрофии варьирует от 4 до 20 лет. У лиц женского пола она встречается в 6 раз чаще, чем у мужчин.
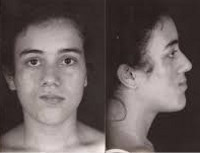
Прогрессирующая гемиатрофия лица
Причины возникновения
Истинная этиология и механизмы развития заболевания доподлинно неизвестны. Описаны случаи, когда прогрессирующая гемиатрофия лица развивалась после перенесенной черепно-мозговой травмы, ушиба лица, невралгии тройничного нерва, инфекционного заболевания, ОНМК, удаления зуба, повреждения шейных симпатических ганглиев. Отмечались семейные и врожденные случаи гемиатрофии.
В настоящее время предполагается, что прогрессирующая гемиатрофия лица возникает при патогенном влиянии различных триггерных факторов (травм, интоксикаций, инфекций) на супрасегментарные церебральные вегетативные центры при наличии их функциональной (возможно генетически детерминированной) недостаточности. В следствие негативного воздействия на расположенные в области гипоталамуса супрасегментарные центры нарушается их регулирующее влияние на церебральные и спинальные вегетативные ганглии, что приводит к расстройству вегетативной регуляции трофических процессов в области иннервации соответствующего ганглия. Таким образом, возникают локальные дистрофические и атрофические изменения кожи, подкожной клетчатки, мышечных тканей и кости.
Симптомы
Прогрессирующая гемиатрофия лица появляется в виде одного небольшого участка атрофии кожи, депигментации или гиперпигментации, как правило, локализующегося в центральных отделах лица – щека, область орбиты, нижняя челюсть. Наблюдается сопутствующее расстройство потоотделения – гипергидроз или ангидроз пораженного участка. Кожа истончается, образует складки, через нее становятся видны подкожные сосуды. При таких изменениях кожу часто сравнивают с пергаментной бумагой. Характерна повышенная ранимость кожного покрова и плохая заживляемость ран. Распространение атрофического процесса на подкожную клетчатку приводит к локальному западению тканей.
При прогрессировании заболевания атрофические изменения затрагивают всю половину лица, иногда переходят ниже – на половину шеи. Возникают умеренно выраженные атрофии жевательной и мимической мускулатуры, при этом функции мышц не нарушаются. В некоторых случаях отмечается атрофия мышц носа, приводящая к его асимметрии. Возможна атрофия ушной раковины, мышц соответствующей половины языка и мягкого неба. Атрофические изменения тканей периорбитальной зоны формируют картину западения глазного яблока, которую ошибочно можно принять за энофтальм.
Болезнь Парри-Ромберга сопровождается депигментацией и выпадением волос, в т. ч. ресниц и бровей. На стороне поражения появляется синдром Горнера (сужение зрачка, опущение верхнего века, западение глазного яблока), свидетельствующий о расстройстве симпатической иннервации. В отдельных случаях пациенты отмечают боли в пораженной половине лица. Если атрофия охватывает всю половину лица, то возникает его грубая асимметрия. Атрофические процессы в костной ткани приводят к уменьшению размеров костей лицевого черепа – скуловой дуги, носа, верхней и нижней челюсти, выпадению зубов вплоть до полной адентии на пораженной стороне.
Отмечаются случаи более генерализованного течения гемиатрофии с распространением процесса на плечевой пояс, грудную клетку, верхнюю конечность. В исключительных случаях возникают тотальная и перекрестная гемиатрофии, двусторонняя гемиатрофия лица. У детей генерализованные формы нередко сопровождаются задержкой развития моторики, задержкой речевого развития, искривлением позвоночника, гипоплазией тазобедренного сустава одноименной стороны, джексоновскими судорожными приступами в противоположной половине туловища.
Диагностика
Яркая и патогномоничная клиническая картина, которую дает прогрессирующая гемиатрофия лица, позволяет установить диагноз, опираясь лишь на клинические данные. Затруднения с диагностикой могут возникать в начальном периоде заболевания. Первично пациенты обращаются за помощью к дерматологу или дерматоонкологу, реже – к косметологу. В обязательном порядке они должны быть перенаправлены к неврологу. При наличии эпиприступов рекомендована консультация эпилептолога.
Сбор анамнеза позволяет определить прогрессирующий характер изменений в тканях лица. Расспрос пациента может выявить наличие вегетативных болей и парестезий, отсутствие грубых чувствительных нарушений и проблем с пережевыванием и проглатыванием пищи. Объективный смотр определяет наличие атрофических изменений кожи, нарушение пигментации (пятнистую дисхромию, участки бурой окраски и т. п.), признаки вегетативно-трофических нарушений. Характерным является сохранность чувствительности кожи и двигательной функции мышц лица.
С целью выявления вторичного характера лицевой гемиатрофии, сопутствующих врожденных аномалий и атрофических изменений мозгового вещества проводится комплексное обследование больного. Назначается электроэнцефалография, МРТ головного мозга (при его отсутствии – Эхо-ЭГ для измерения внутричерепного давления), дуплексное сканирование или УЗДГ сосудов головы (при невозможности подобных обследований проводится РЭГ). ЭЭГ может выявить повышенную эпилептическую активность головного мозга, МРТ – участки атрофии и гидроцефалию, исследования сосудов – сниженное кровенаполнение противоположной гемиатрофии половины головы. Биопсия кожи и мышц с последующим гистологическим исследованием позволяет подтвердить наличие тотальных атрофических изменений в коже, подкожной клетчатке и мышцах.
Лечение
На сегодняшний день прогрессирующая гемиатрофия лица не имеет эффективного патогенетического лечения. Возможно назначение анаболических гормонов (нандролона деканоат, метандиенон), трофотропных препаратов и препаратов калия. При наличии эпилептических приступов необходим подбор антиконвульсантов (карбамазепин, левоцетиризин, фенитоин, вальпроаты, топирамат и др.), при гидроцефалии – дегидратационная терапия (ацетазоламид по схеме), при интенсивном болевом синдроме – антиневралгическое лечение (карбамазепин или фенитоин, хлоропирамин, пентоксифиллин, дротаверин, витамины группы В).
С целью уменьшения выраженности лицевой асимметрии могут быть проведены пластические операции – введение жировой клетчатки (липофиллинг щеки), пересадка кожного и кожно-жирового трансплантата, инъекции парафина или введение силикона. Выбор методики лечения определяется пластическим хирургом в соответствии со степенью атрофии тканей. Так, при легкой гемиатрофии целесообразно введение индивидуальных имплантов из силикона. Выраженная прогрессирующая гемиатрофия лица с дефицитом кожных покровов является показанием к местно-пластическим операциям.
Опыт показал, что со временем кожные и кожно-жировые трансплантаты подвергаются частичной атрофии и рубцеванию. Лучший результат дает аутотрансплантация реваскуляризированных лоскутов, которые могут быть взяты из паховой области, области живота (с включением прямой мышцы живота), области лопатки. При наличии грубых склеродермических изменений с нарушением эластичности кожи показана аутотрансплантация торакодорсальным лоскутом. Для достижения наилучшего эстетического эффекта на заключительном этапе такие пластические операции могут быть дополнены введением силиконовых имплантов. Грамотно выполненная современная пластическая коррекция гемиатрофии дает долговременное сохранение результатов операции.
Прогноз и профилактика
Прогноз в смысле выздоровления – неблагоприятный. Однако прогрессирующая гемиатрофия лица существенно не влияет на функционирование организма пациента и приводит лишь к стойкому эстетическому дефекту, который может быть успешно скорректирован методами пластической хирургии. Поскольку этиология и патогенез гемиатрофии лица точно не установлены, ее специфическая профилактика пока не может быть разработана.
Источник
