Гормоны жирная кожа лица

Эндокринная система — это не только железы внутренней секреции, но и отдельные клетки, синтезирующие гормоны и гормоноподобные вещества. Эти клетки (мы рассказывали о них ранее) называются APUD и рассеяны по всему организму — есть они и в коже. Так кожа оказывается не только мишенью для воздействия гормонов, но и самостоятельным эндокринным органом. Разбираемся, какие гормональные процессы происходят в коже и как гормоны влияют на её состояние.
Текст: Евдокия Цветкова,
врач-эндокринолог, ведущая
телеграм-канала «Эндоновости»,
Дарья Кибалина, врач-дерматолог
Тем, что эндокринная система может влиять на состояние кожи, никого не удивишь. Кожа чувствительна к гормонам надпочечников, гипофиза, щитовидной железы, половых желёз — они регулируют синтез меланина, рост волос, секрецию кожного сала, деление клеток и синтез коллагена. Но и сама кожа — орган, который активно участвует в эндокринной регуляции. Поэтому то, что с ней происходит (например, болезнь или ожог), может сказываться на уровнях гормонов. В коже вырабатываются гормоны, которые регулируют работу других желёз, в том числе надпочечников, контролируют выработку кожного пигмента, обладают обезболивающим и антистрессовым эффектом. Кроме того, в коже происходят важные преобразования одних веществ в другие — например, тестостерон превращается в дегидротестостерон, андрогены — в эстрогены, тироксин — в трийодтиронин.
В коже есть ферменты, которые участвуют в метаболизме половых гормонов. Это значит, что даже если в крови их количество в норме, в коже из-за нехватки таких ферментов уровень гормонов может отклоняться от желаемого. Это быстро сказывается на её состоянии — именно поэтому она так меняется в периоды гормональных перестроек вроде пубертата или менопаузы, при эндокринных заболеваниях или после хирургического удаления половых желёз.
Андрогены, которые традиционно называют мужскими половыми гормонами, вносят вклад в развитие облысения, себореи и акне. Так происходит, поскольку из-за них отмирают волосяные фолликулы на голове и усиливается выработка кожного сала. Сальные железы очень чувствительны именно к андрогенам — они активируются, если тестостерона становится в избытке. Так кожного сала становится больше, оно смешивается с ороговевшими чешуйками кожи и закупоривает поры — в итоге и образуются чёрные точки и комедоны. Одновременно могут появиться благоприятные условия для роста бактерий, вызывающих акне — Propionibacterium acnes.
Такое может произойти не только у подростков, но и взрослых, например, во второй фазе менструального цикла. Перед месячными в организме повышается уровень стероидных гормонов — предшественников тестостерона, — они и запускают процессы, приводящие к сыпи на лице. Так что хотя с жалобами на акне часто обращаются к дерматологу, в некоторых случаях помочь может именно эндокринолог.
Ещё андрогены воздействуют на волосяные луковицы. Щёки и виски, область над верхней губой и подбородок, грудь, нижняя часть живота, внутренняя поверхность бёдер, спина и голени — зоны, где оволосение зависит от уровня андрогенов. При их избытке у типичной женщины может развиться гирсутизм, когда волосы на лице и теле растут по типично мужскому типу, или андрогенная алопеция, когда выпадают волосы на голове. У мужчин такая алопеция считается физиологическим состоянием, у женщин — признаком эндокринного нарушения. Симптомы гиперандрогении (акне, себорея, гирсутизм) отмечаются у 10–30 % женщин.
На коже может сказаться нарушение выработки эстрогенов, обычно называемых женскими половыми гормонами: при их дефиците ускоряются процессы старения, начинают активнее расти волосы в гормонозависимых зонах, а при избытке может усилиться пигментация. Но на состояние кожи влияют и колебания уровней гормонов, связанные с менструальным циклом.
Менструальный цикл делится на две фазы: фолликулярную и лютеиновую. В первую, фолликулярную, фазу фолликул, содержащий яйцеклетку, постепенно созревает и начинает готовиться к овуляции. В эту фазу уровень эстрогенов пока ещё низок, а андрогены, наоборот, находятся на пике. Кожа под влиянием последних становится жирнее, может обостриться акне. Но фолликулы яичников продолжают расти и начинают вырабатывать эстрогены — в этот момент в коже повышается синтез гиалуроновой кислоты, которая делает её увлажнённой и упругой. Наконец, в середине менструального цикла гипофиз начинает вырабатывать лютеинизирующий гормон — гормон овуляции. Фолликул сперва максимально округляется, а затем лопается, и из него выходит яйцеклетка. В это время кожа лица выглядит наиболее сияющей.
Сразу после овуляции наступает вторая фаза — лютеиновая, которая продолжается до начала следующей менструации. В эту фазу в яичнике, на месте лопнувшего фолликула, образуется жёлтое тело, которое производит прогестерон. Этот гормон способствует задержке жидкости — так что к началу менструации может увеличиться вес, а лицо — выглядеть отёчным. Эпидермис при этом становится более рыхлым, кожа, чтобы защититься, вырабатывает повышенное количество себума, и опять могут проступить прыщи. Если оплодотворения не происходит, то жёлтое тело истощается и погибает, уровень прогестерона снижается вместе с ним, а цикл начинается снова.
По словам врача-дерматолога и косметолога клиники РОШ Инны Цветковой, при планировании процедур можно учитывать фазу цикла — например, болевая чувствительность часто повышена в лютеиновой фазе (за 5-7 дней до начала менструации) и во время менструации. В этот период повышается хрупкость сосудов и кровоточивость, выше риск синяков. Вечером болевой порог и способность кожи к восстановлению несколько снижаются. Безусловно, болевые ощущения зависят от общего состояния, уровня стресса и усталости. Единых правил для всех не существует, но лучше проводить вмешательства на фоне общего благополучия, а в идеале — ещё и в фолликулярной фазе цикла и в дневные часы.
Правда, эти правила не действуют, если пациентка использует гормональные контрацептивы — в таком случае менструальный цикл отсутствует и уровни гормонов не колеблются, а значит, и зависимости болевой чувствительности от фазы цикла не будет. Сами по себе контрацептивные препараты часто балансируют состояние кожи, устраняют проявления акне и гирсутизма. Но назначать их должен гинеколог-эндокринолог, который учтёт все аспекты.
Процессы старения кожи связаны, в частности, с воздействием ультрафиолета и силы тяжести, но в период менопаузы появляется важный дополнительный фактор — снижение уровня эстрогенов. Одновременно повышаются риски сердечно-сосудистых заболеваний или переломов костей — на их фоне старение коже часто не воспринимают всерьёз, тем более что оно кажется закономерным. Но важно понимать, что процессы в коже отражают то, что происходит в других тканях, зависимых от воздействия гормонов — то есть кожа может служить индикатором здоровья в целом.
У женщин в коже, особенно лица, ног и гениталий, очень много рецепторов к эстрогенам — и из-за недостатка последних происходит так называемое менопаузальное, или гормональное, старение. Выражается оно в истончении кожи, распаде волокон коллагена и эластина, нарушаются процессы ороговения и ошелушивания эпидермиса. Угнетается синтез коллагена и гидрофильных гликозаминогликанов — веществ, придающих коже гладкость и упругость и помогающих ей поддерживать контур лица. Если эстрогенов стало меньше, а андрогены по-прежнему активны, то кожа становится жирнее, может появиться акне или волосы на лице.
Эстрогены частично регулируют рост капилляров в коже — при их дефиците кровоток снижается, а в кожу поступает меньше кислорода и питательных веществ. Она становится тоньше, а из-за повышенной потери влаги — и суше; появляются морщины, меняется пигментация, нарушается синтез липидов. Чтобы исключить эффекты фотостарения, был проведён гистологический анализ образцов кожи живота (она реже бывает под солнцем). Оказалось, что содержание коллагена I типа в коже снижается начиная с сорока лет, но особенно резко — после наступления менопаузы: на 30 % в первые пять лет, а затем — на 2,1 % в год. С возрастом расположение коллагеновых волокон становится всё менее упорядоченным — и это приводит к появлению сначала поверхностных, а затем и глубоких морщин.
При изменениях кожи, связанных с менопаузой, очень эффективна гормональная заместительная терапия, то есть препараты эстрогенов. Они снижают жирность кожи, уменьшают проявления акне, подавляют рост волос на лице, придают коже упругость, замедляют процессы старения, устраняют сухость. Но эти препараты не назначаются исключительно из-за недовольства внешним видом кожи — показания к ним несколько серьёзнее. Такая терапия должна быть назначена, если женщину беспокоят приливы, потливость с изменениями настроения и нарушением сна. Другие показания — частые циститы, нарушения удержания мочи, сухость и зуд в области вульвы и ухудшение сексуальной жизни, остеопороз или высокий риск его развития, преждевременная, ранняя или хирургическая (удаление яичников) менопауза.
Ещё один вариант, помогающий улучшить состояние кожи, когда для менопаузальной гормональной терапии нет показаний, — это местные препараты дегидроэпиандростерона (ДГЭА). Это вещество — предшественник стероидных половых гормонов, который превращается в андрогены и эстрогены под действием ферментов. В коже эти ферменты есть, так что ДГЭА становится местным источником эстрогенов. Препараты ДГЭА в концентрации 0,3 % наносятся на кожу и повышают выработку коллагена, снижают активность ферментов, разрушающих белки, немного увеличивают выработку себума — в результате дермальный слой становится плотнее, а эпидермис — более увлажнённым.
Часто говорят о фитоэстрогенах — веществах растительного происхождения, несколько похожих на эстрогены по структуре. Они содержатся в красном клевере, сое, люцерне, льне, солодке, красном винограде и хмеле. Правда, в настоящее время нет никаких доказательств их гормоноподобного действия. Исследования проводились либо на животных, либо в крайне маленьких группах людей и были непродолжительными. Но не было выявлено и побочных эффектов, так что вреда эти вещества не нанесут.
Инна Цветкова отмечает, что многие косметологические процедуры (например, пилинги и шлифовки) основаны на дозированном повреждении кожи и её последующем заживлении. Если процессы заживления нарушены из-за дефицита эстрогенов в постменопаузе — важно задуматься, целесообразно ли вообще проводить процедуру; возможно, сначала нужно скорректировать недостаток эстрогена гормональной терапией или местными препаратами ДГЭА.
Суточные, или циркадианные, ритмы есть у всех живых организмов — они помогают адаптировать физиологию и поведение к дню и ночи. У человека за сутки происходит не только смена сна на бодрствование — меняется пищевое поведение, секреция гормонов, артериальное давление, температура тела. Кожа — не исключение. Такие параметры кожи, как температура, барьерные свойства, микроциркуляция, чувствительность к боли, зуд, выработка себума, pH, меняются в зависимости от времени. Так, у типичных женщин кожная микроциркуляция достигает своего пика ночью. Производство себума максимально в полдень, pH кожи ночью снижается (становится кислее), а днём повышается. Температура кожи меняется в течение суток, при этом на лице она достигает максимума ранним утром. Восстановление повреждений кожи замедляется с 20:00 до 23:00, а к трём часам ночи, наоборот, достигает пика.
Подобный часовой механизм есть у всех типов кожных клеток, но самый выраженный — у клеток волосяных фолликулов, в так называемой вторичной ростковой зоне. Это клетки, которые первыми активируются, прежде чем начнёт формироваться стержень волоса; активность циркадианных клеток волосяных фолликулов довольно точно повторяет периоды бодрствования и сна конкретного человека.
Известно, что у диких млекопитающих есть сезонность роста волос — она зависит от активации генов, регулирующих циркадианные ритмы. Определённые изменения волос (седина и выпадение) — распространённые симптомы старения у млекопитающих. Связав все эти данные, учёные заподозрили, что циркадианные гены могут участвовать не только в регуляции суточных ритмов. Они вовлечены в такие процессы, как репарация ДНК или регуляция накопления активных форм кислорода в клетках — а значит, являются вероятными участниками процесса старения.
При нарушениях сна или работе в ночную смену активация циркадианных генов сбивается, и это сказывается на здоровье: увеличивается масса тела и окружности талии, снижается толерантность клеток к глюкозе и чувствительность к инсулину. Такой же сдвиг происходит в коже и волосах, но пока подробно не изучен. Когда будет достаточно данных, их можно будет использовать, чтобы улучшать состояние кожи и волос или, например, косвенно диагностировать метаболические нарушения.
Главный гормон циркадианных ритмов — это мелатонин. Он вырабатывается в эпифизе, клетках сетчатки, головного мозга, кишечника, тимуса, в плаценте и, конечно, в коже. Уже известно, что мелатонин — антиоксидант, фотопротектор и циркадианный синхронизатор; он помогает преодолевать эффекты нарушения суточных ритмов, связанные с недосыпом, сменной работой или перелётами. Возможно, в будущем его смогут применять и в косметических целях.
Эндорфины — это гормоны, которые во время стресса или нервного возбуждения связываются с опиоидными рецепторами, притупляя чувство боли или вызывая эйфорию. Они вырабатываются в надпочечниках и центральной нервной системе — а ещё в коже. Рецепторы к эндорфинам есть на поверхности разных клеток кожи — кератиноцитов, меланоцитов и фибробластов. Активация этих рецепторов влияет на перемещение клеток, ускоряет заживление ран и повышает синтез коллагена; эндорфины в коже могут притуплять чувствительность нервных волокон, повышая болевой порог. Один из способов стимуляции выработки эндорфинов — массаж; правда, синтез в этом случае происходит в ЦНС, но стимулируют его сигналы, поступающие из кожи.
Пока нет убедительных данных о действии косметических средств с эндорфиноподобным эффектом — но их изучают. Например, разработан пептид под названием кальмосенсин, который даже называют «пептидом хорошего самочувствия». Клинические исследования показали, что при его нанесении на кожу притупляется чувствительность к раздражающим факторам: температурным, механическим, химическим. Поэтому его можно применять в косметике для сухой или чувствительной кожи, кожи с нарушенными барьерными свойствами, а также в средствах после загара. Эндорфиноподобная активность есть и у экстрактов некоторых растений — например, компоненты растения витекс священный способны не только связываться с опиоидными рецепторами, но и стимулировать выработку эндорфинов в коже.
Один из важнейших гормонов — это соматотропин (гормон роста), который отвечает за удлинение костей у детей и подростков, то есть рост тела в длину. В коже и печени синтезируется белок, который помогает реализовать эти эффекты — он называется инсулиноподобным фактором роста-1 (ИФР-1). Кроме роста костей, у этих веществ есть другие важные функции. Они играют важную роль в процессах репарации кожи, повышают устойчивость клеток и замедляют их естественную гибель. ИФР-1 участвует в регуляции синтеза жиров и стимулирует развитие клеток кожи — фибробластов. С возрастом уровень ИФР-1 понижается — и это делает вклад в старение кожи, когда снижается её толщина и выработка защитных липидов. Также ИФР-1 помогает осуществлять свои эффекты в коже эстрогенам.
Избыток и недостаток гормона роста — результат проблем с гипофизом. Помимо очевидных последствий в виде избыточного роста или, наоборот, отставания в нём, эти нарушения отражаются и на состоянии кожи. При избытке гормона роста она становится толстой, рыхлой, с глубокими бороздами, особенно выраженными на лбу, утолщаются подушечки пальцев рук и ног, ногти становятся ломкими. Для дефицита гормона роста характерна бледная, тонкая, сухая кожа с пониженной выработкой кожного сала. Возможно появление мелких морщин и выпадение лобковых и подмышечных волос — в таком случае лечение гормоном роста делает кожу более плотной и толстой.
Щитовидная железа синтезирует два гормона — тироксин (Т4) и трийодтиронин (Т3), молекулы которых отличаются друг от друга на один атом йода. Тироксин — малоактивное вещество, и он превращается в трийодтиронин непосредственно в клетках, где осуществляется его действие. В коже это фибробласты. Правда, рецепторы к этим гормонам есть в разных клетках кожи и в волосяных фолликулах. Например, повышенная стимуляция таких рецепторов в клетках сальных желёз связана с увеличением жирности кожи и развитием акне, а пониженная — с сухостью кожи. Изменения в коже могут возникать не только когда нарушается синтез гормонов щитовидной железой, но и когда в самой коже меняется количество рецепторов к ним.
Болезни щитовидки отражаются на коже: например, при гипотиреозе (нехватке тиреоидных гормонов) кожа может стать сухой, шелушиться, зудеть. Другие характерные симптомы — хрупкость ногтей, ломкость волос, выпадение наружной трети бровей. При гипертиреозе кожа может быть горячей и влажной, очень чувствительной к прикосновениям, появляются очаги гиперпигментации, волосы истончаются, ногти становятся мягкими, блестящими, отмечается их ускоренный рост. На увлажнённость эпидермиса влияет и тиреотропный гормон — гормон гипофиза, управляющий работой щитовидной железы; правда, механизм этого влияния пока не ясен.
Гормоны коры надпочечников влияют на состояние кожи очень сильно; в частности, их избыток, гиперкортицизм, приводит к патологическому истончению кожи, лёгкому образованию синяков, гирсутизму и акне. Появляются множественные багровые или розовые стрии (растяжки) на коже живота, на лице и шее перераспределяется жировая клетчатка, лицо становится круглым, на коже возникают сосудистые звёздочки. При недостаточности надпочечников возможна гиперпигментация кожи и слизистых — в первую очередь она бывает заметной над суставами, например на локтях и на сгибах пальцев. Могут появляться пигментированные полосы на ногтях. Однако помните: диагноз должен устанавливать врач на основании целого комплекса данных, а не по единичным симптомам — так что не стоит впадать в панику из-за одной только хрупкости ногтей.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Проблемная кожа – причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
В дерматологии устойчивый термин «проблемная кожа» применяется для обозначения вполне определенного спектра косметических проблем: в первую очередь, это повышенная сальность кожи и связанные с ней проблемы, а также сухость кожи и ее возрастные изменения.
В широком смысле «проблемная кожа» – эта любая кожа с косметическими дефектами, вызванными внешними (воздействие окружающей среды) или внутренними (заболевания) факторами.
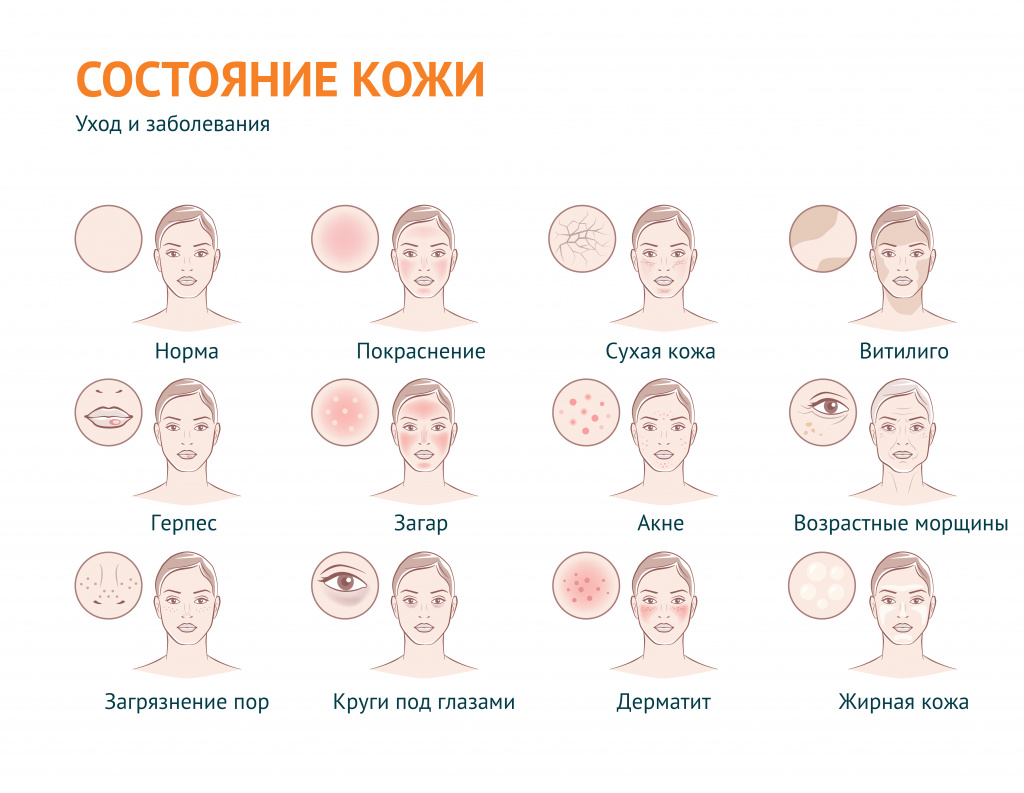
Под этим выражением подразумевают также наличие морщин и растяжек, пигментных пятен и веснушек, бородавок, шрамов, рубцов, сосудистых звездочек, грибковых поражений, бледности или покраснения и т. д.
Проблемная кожа может появиться в подростковом возрасте и быть следствием гормональной перестройки организма или (если речь идет о взрослом человеке) быть индикатором определенных заболеваний.
Разновидности проблемной кожи
Жирная кожа – кожа с характерным сальным блеском, вызванным гиперсекрецией сальных желез. Поры жирной кожи расширены и, как правило, закупорены сальным секретом и загрязнениями (так называемыми «комедонами»). Нередко на жирной коже появляются акне (прыщи) – воспаление волосяного фолликула и сальной железы или их разновидности – фурункулы (когда в процесс воспаления вовлекается окружающая ткань). На лице наиболее предрасположена к появлению акне Т-зона – лоб, нос, подбородок. Как правило, на этих участках сальные железы более активны. На теле прыщи чаще всего появляются в пространстве между лопатками или в районе трицепсов.
О чем свидетельствует появление прыщей.
- Прыщи и избыточное оволосение по мужскому типу у женщин: возможная причина – гиперандрогения. Необходимо исследовать уровень половых гормонов.
- Прыщи у беременных чаще всего связаны с гормональной перестройкой организма.
- Белые высыпания у грудных детей могут быть связаны с избытком гормонов в молоке матери. В этом случае нужно проконсультироваться с педиатром.
- Большое количество закупоренных сальным секретом пор не только на лице, но и на теле может указывать на сниженную функцию щитовидной железы. Диагноз ставит эндокринолог.
Сухая кожа. Ксероз, или сухость кожи – это проблема, связанная со сниженным содержанием влаги в роговом слое эпидермиса. В такой коже замедляется метаболизм (обменные процессы). При этом нарушается ее барьерная функция. Кожа становится чувствительной к воздействию внешних факторов, быстро теряет упругость.
Сухой кожа лица, как правило, становится за пределами Т-зоны. На теле сухости часто подвержена кожа живота, поясницы, ног.
Комбинированная кожа. При этом типе кожи зоны наибольшей активности сальных желез лоснятся от кожного сала, остальные участки могут быть сухими, истонченными, склонны к появлению морщин и уязвимы перед внешними факторами.
Возрастная кожа. Чаще всего так называют сухую, истонченную кожу со сниженным тургором. Признаками возрастных изменений могут служить не только морщины, но и гиперпигментация, участки неравномерной пигментации, сосудистые пятна и т. д.
При каких заболеваниях возникает проблемная кожа
Жирная кожа, склонная к появлению прыщей, не обязательно связана с патологическим процессом. Часто это «визитная карточка» подросткового возраста (13-15) лет. У взрослых данная проблема требует более пристального внимания, поскольку может быть вызвана эндокринными нарушениями (например, болезнями щитовидной железы или гипофиза), заболеваниями желудочно-кишечного тракта, погрешностями в диете, злоупотреблением жирной пищей и простыми углеводами (продуктами, содержащими сахар в больших количествах).
Распространенные патологии, провоцирующие жирность кожи:
- холецистит;
- колит;
- запоры;
- заболевания печени;
- гиперандрогения (повышенная выработка мужских гормонов);
- гипертрихоз (избыточный рост волос);
- сахарный диабет.
Особенно настороженно следует отнестись к появлению прыщей в детском возрасте (от двух до семи лет) лет. В этом случае следует исключить опухолевые образования надпочечников.
Проблема сухой кожи может быть возрастной (появляется у женщин в период менопаузы), носить перманентный характер либо быть связанной с сезонными климатическими колебаниями и т. п. Однако иногда сухость кожи может быть вызвана нарушениями питания (в частности, нехваткой витаминов А и Е), курением, злоупотреблением кофе, приемом некоторых лекарственных препаратов (например, диуретиков). Но не стоит забывать о том, что такое состояние кожи может быть одним из симптомов серьезных заболеваний, например, сахарного диабета, аллергии и целого ряда тяжелых хронических кожных болезней.
«Возрастная кожа» может появляться не только по мере естественного старения, но и в результате определенных заболеваний. В списке недугов-провокаторов традиционно лидируют сахарный диабет, гипотиреоз, заболевания половых желез, гипоталамо-гипофизарный синдром, легочные патологии, вызывающие кислородное голодание кожи.
К каким врачам обращаться с проблемной кожей?
Для начальной диагностики обратитесь к дерматовенерологу или терапевту. Возможно, после сбора анамнеза и получения результатов диагностики вас направят к другим специалистам – эндокринологу, гастроэнтерологу, хирургу или аллергологу.
Диагностика и обследования
Чаще всего выяснение причины проблемной кожи начинается со стандартных лабораторных исследований – клинического и биохимического анализа крови.
Плюс к этому врач может вам назначить исследование на гормоны:
- гормоны щитовидной железы: трийодтиронин, тироксин, тиреотропный гормон, антитела к тиреоглобулину;
При наличии сопутствующих симптомов вам могут потребоваться инструментальные методы обследования:
- УЗИ печени и желчного пузыря
Лечение
Лечение проблемной кожи всегда предполагает применение не только собственно дерматологических манипуляций, но и мер по устранению основного заболевания, вызвавшего косметические изменения. Если речь идет о хронической патологии, задача специалиста – достижение стойкой ремиссии. В сочетании с применением дерматологических препаратов и косметических средств такой подход может полностью устранить проблемы.
- Лечение жирной кожи с большим количеством высыпаний включает применение местных противовоспалительных, бактерицидных и комедонолитических средств, антибиотиков местного применения, препаратов альфа-липоевой кислоты. Для лечения акне у женщин часто используют комбинированные оральные контрацептивы. В арсенал косметологических процедур в случаях выраженных акне, как правило, входят различные виды эксфолиации наружных слоев кожи (глубокие пилинги) и мезотерапия.
- Лечение сухой кожи сопровождается применением современных средств восстановления гидратации эпидермиса. Скорее всего, врач порекомендует соблюдать питьевой режим в течение дня и исключить прием жидкостей за 2-3 часа до сна.
- Спектр процедур для лечения возрастной кожи огромен. Врач посоветуют процедуры, подходящие для вашего типа кожи, расскажет о противопоказаниях и побочных эффектах.
Что делать при появлении проблем с кожей
Если вы заметили, что здоровое сияние вашей кожи заменил жирный блеск, или кожа стала сухой и истонченной, попробуйте вспомнить, что изменилось в вашем образе жизни накануне появления этих проблем. Возможно, вы перешли на новую диету или в силу нехватки времени стали часто питаться фастфудом? Может быть, не так давно вы пережили сильный стресс?

Итак, на появление проблем кожи могут повлиять смена климата, прием сильнодействующих препаратов, излишняя любовь к гигиеническим процедурам или наоборот – недостаточный уход, обострение хронических заболеваний, ухудшение внешних условий, а также беременность или другие состояния, связанные с гормональной перестройкой организма.
Об этих изменениях необходимо сообщить лечащему врачу. Помочь в борьбе с нежелательными эффектами могут косметические средства, здоровый сон, прогулки на свежем воздухе и приятные эмоции.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Источник
