Эритема кожи у ребенка

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Эритема новорожденных встречается весьма часто, и не всегда она является физиологической. Иногда проявления эритемы могут пугать родителей, что на самом деле не является настолько опасным. Поэтому необходимо различать симптомы физиологического и патологического состояния для правильной и своевременной тактики.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Код по МКБ-10
P83.1 Неонатальная токсическая эритема
Эпидемиология
Статистика появления эритемы говорит о том, что более 15% новорожденных имеют такую эритему на коже в первую неделю жизни. Из этого количества детей около 20% страдают именно токсической эритемой. Осложнения эритемы бывают только у 1-го процента деток, что доказывает доброкачественный характер этой эритемы.
[12], [13], [14], [15], [16], [17]
Причины эритемы новорожденных
Эритема – это покраснение на коже малыша, которое может возникать из-за разных причин. Когда ребенок рождается, то он сталкивается с влиянием факторов внешней среды, которые раньше на него так не влияли. Кожа ребенка поддается одновременному действию давления, звука, влажности, температуры. Эти все раздражители, действуя на кожу, требуют приспособления ее, то есть адаптации. Поэтому первым органом, который подвержен адаптации после рождения является именно кожа. У новорожденных деток есть свои особенности строения кожи и ее придатков, что обуславливает проявление эритемы у большинства младенцев. Эпидермис у новорожденных тонкий, он рыхлый, а также не сформированы сосочки и эпидермальные тяжи. Между эпидермисом и собственно кожей находится мембрана, которая характеризуется слабым ее развитием. Она позволяет тонким сосудам просвечивать сквозь все слои эпидермиса. Кровеносные сосуды состоят из 1-го ряда эндотелиальных клеток, они поверхностно расположены, и есть физиологическая дилатация и относительно большее количество сосудов в коже, что вызывает такой «розовенький» цвет кожи у малыша. Именно это влияет на появление эритемы у новорожденного. Поэтому главной причиной появления эритемы у малыша является своеобразная адаптация кожи к внешней среде. Эритема возникает вследствие значительного расширения капилляров кожных покровов в ответ на новые необычные раздражители внешней среды. В патогенезе развития такой физиологической эритемы важную роль играют также особенности строения кожи и капилляров у младенцев.
Существуют и другие причины эритемы у новорожденных. К ним относится повышенная чувствительность к белкам молока мамы или к другим компонентам пищи, которые могут передаваться ребенку с молоком. В таком случае речь идет о токсической эритеме.
[18], [19], [20], [21], [22]
Факторы риска
Учитывая причины образования эритемы у деток можно выделить факторы риска:
- недоношенный ребенок имеет адаптационный потенциал кожи ниже, поэтому более склонный к проявлению эритемы;
- содержание мекония в околоплодных водах;
- дети от мам с резус-конфликтом;
- дети рожденные в летний период времени;
- дети от мам с тяжелым атопическим дерматитом или сахарным диабетом;
- новорожденные на искусственном вскармливании.
[23], [24], [25], [26], [27]
Патогенез
Патогенез образования токсической эритемы заключается в развитии аллергической реакции, но иммунологической стадии при этом нет. То есть, при попадании белков молока в организм ребенка, они работают как гистаминолибераторы. Эти белки вызывают выделение гистамина с формированием клиники аллергической реакции, но при этом истинной аллергии нет. Поэтому причина токсической эритемы – это аллергическая реакция, которая плохо корректируется.
[28], [29], [30], [31], [32], [33]
Симптомы эритемы новорожденных
Различают два основных вида эритемы – физиологическую и патологическую.
Первые признаки простой эритемы появляются на второй или третий день после рождения. Это происходит чаще всего после первого купания и удаления первородной смазки, которая защищала кожу малыша. Тогда происходит первый контакт кожи ребенка с внешней средой. Появляется расширение капилляров и это выглядит, как сплошное покраснение кожи малыша. При этом на ощупь кожа не горячая и не вызывает никаких ощущений у малыша. Поэтому он спокойно спит, кушает и капризничает не больше обычного. Такая физиологическая эритема новорожденных проходит последовательные стадии развития и спустя один-два дня ее интенсивность уменьшается. При этом можно увидеть, что кожа становится светлее и не так она ярко выглядит, как раньше. Ближе к первой неделе жизни эритема переходит в следующую стадию и происходит отшелушивание кожи. При этом отшелушивается верхний слой эпидермиса крупными пластами. Чаще всего это происходит на животе и спине ребенка и более выражено у переношенных деток. Эритема новорожденных на лице часто проходит сама по себе даже без шелушения кожи. Продолжительность физиологической или простой эритемы у новорожденного не превышает одной недели. Если речь идет о недоношенных, то им нужно больше времени, чтобы адаптироваться, поэтому эритема у них может быть до двух-трех недель.
Токсическая эритема у новорожденных начинает клинически себя проявлять на третий-пятый день жизни. Симптомы токсической эритемы – это появление пятен красного цвета разной величины, локализации и интенсивности. Эти пятна появляются вокруг суставов, на животе, на ручках, но их не может быть на стопах или ладошках, так как кожа там имеет немного другое строение. Пятна могут выступать над кожей и сверху могут быть пузырьки с прозрачной жидкостью. Но такая картина удерживается всего несколько дней и они также бесследно исчезают. Такая аллергическая эритема не несет потенциальной опасности здоровью малыша, ведь происходит не истинная аллергическая реакция.
[34], [35]
Осложнения и последствия
Последствий после эритемы, как правило, нет никаких. Она бесследно исчезает, не оставляя особых следов. Могут быть осложнения, если мама очень тщательно пыталась «лечить» эритему. Тогда наиболее частым осложнением может быть инфицирование нежной кожи младенца с развитием пустулеза. Это грозит образованием на коже пузырьков с гнойным содержимым, которое может приводить к распространению инфекции.
[36], [37], [38], [39], [40], [41], [42]
Диагностика эритемы новорожденных
Очень часто физиологическая эритема у родителей не вызывает никаких особых вопросов и она быстро сама по себе проходит. Но если речь идет о токсической эритеме, то родители уже начинают беспокоиться.
Для диагностики эритемы новорожденных, и простой и токсической, достаточно простого осмотра доктора. Визуально эритема имеет очень характерный вид и опытный педиатр сразу может сказать что с ребенком. Дифференциальная диагностика должна проводиться сразу на этапе осмотра. Важно дифференцировать токсическую эритему и аллергические реакции у ребенка. Токсическая эритема никогда не поражает стопы и ладошки, что можно считать главным дифференциальным признаком. Аллергические реакции сопровождаются сыпью, которая зудит и приносит много неприятных ощущений малышу. Поэтому если ребенок плохо кушает или спит, либо есть повышение или снижение температуры тела ребенка, то нужно исключать физиологическую эритему, так как при ней никаких общих симптомов нет.
Анализы и инструментальная диагностика не проводится, так как эритема не имеет никаких особых изменений и является пограничным состоянием организма новорожденного.
[43], [44], [45], [46]
Лечение эритемы новорожденных
Лечение эритемы новорожденных, как правило, не требуется. Симптомы и проявления исчезают сами по себе через неделю или две. При этом могут быть ограничения, когда выражена токсическая эритема по всему телу. Тогда можно применять антигистаминные препараты системно.
Фенистил – это один из немногих препаратов, которые можно применять детям первых шести месяцев жизни. Действующим веществом препарата является Диметинден. Он блокирует действие гистамина, чем может повлиять на выраженность реакции при токсической эритеме. Дозировка препарата – по две капли три раза на день, можно применять даже в неразведенном виде. Побочные эффекты могут проявляться в виде сонливости, сухости слизистых, возбуждения, что бывает при высокой дозе препарата.
Если эритема уже проходит и остается шелушение кожи, то можно использовать масло после купания малыша. Оно смягчает кожу и уменьшает выраженность шелушения, сухости и раздражения.
При токсической эритеме нельзя выдавливать папулы или пузырьки, так как это может вызывать осложнения. Лучше всего проконсультироваться с доктором и он подтвердит, что ничего не нужно делать, а это состояние пройдет само по себе.
Профилактика
Профилактика появления осложнений при эритеме – это минимальное вмешательство со стороны родителей, что поможет коже самой адаптироваться к факторам внешней среды.
[47], [48], [49], [50], [51], [52]
Прогноз
Прогноз эритемы всегда благоприятный.
Эритема новорожденных – это появление красного цвета кожи или красных пятен на третий-пятый день жизни ребенка. И главное, что должны помнить родители при этом – что это состояние адаптации кожи и оно пройдет само без внешних вмешательств.
[53], [54], [55], [56], [57], [58], [59], [60], [61]
Источник
Эритема новорожденных – это транзиторное покраснение кожи, связанное с адаптацией ребенка к внеутробной жизни и сопровождающееся полиморфными высыпаниями. Основным симптомом является розово-красный цвет кожных покровов, отмечающийся в первые часы или на 2-3 сутки жизни ребенка. На фоне покраснения кожи в ряде случаев обнаруживается мелкая серо-желтая сыпь. Общее состояние, как правило, не страдает. Диагностика эритемы новорожденных основана на характерных симптомах, появляющихся в определенном возрасте (первые дни жизни), при этом клинические и лабораторные признаки воспаления и инфекций отсутствуют. Лечение обычно не требуется, по показаниям назначаются десенсибилизирующие препараты.
Общие сведения
Эритема новорожденных относится к типичным адаптационным реакциям ребенка в первые дни жизни, поэтому фактически считается нормой в педиатрии. Встречается более чем у половины детей, чаще у малышей, находящихся на грудном вскармливании. Развитие эритемы в некоторой степени зависит от соматического состояния матери, поэтому можно говорить об увеличении частоты встречаемости в последние 10-20 лет в связи с ростом заболеваемости матерей сахарным диабетом, ожирением и другими социально значимыми нозологиями. Врачам следует сохранять настороженность в отношении эритемы новорожденных, особенно ее токсической формы, поскольку не исключено влияние данного состояния на дальнейшее формирование аллергического статуса ребенка.
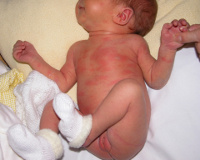
Эритема новорожденных
Причины
Ведущая причина возникновения эритемы новорожденных – послеродовая адаптация организма к внешней среде, то есть к жизни вне материнской утробы. Первичные проявления во многом обусловлены разницей температур матки и окружающего воздуха, вследствие чего периферические сосуды ребенка расширяются для большего притока крови и, соответственно, согревания. Поэтому кожные покровы выглядят покрасневшими. Дальнейшее развитие эритемы новорожденных имеет аллергический генез. По большей части речь идет об алиментарном пути проникновения аллергенов, но также имеет место и контактный механизм. Определенную роль всегда играют патологии беременности – гипоксия плода, фетоплацентарная недостаточность и др.
Патогенез
После рождения ребенок впервые получает пищу через желудочно-кишечный тракт, незнакомый до настоящего момента с грудным молоком. Важно понимать, что само по себе грудное вскармливание не вызывает аллергию, но ее проявления практически неизбежны из-за огромного количества компонентов пищи, абсолютно новых для малыша. Воздушная среда тоже может оказывать раздражающее действие на кожу, но механизмы адаптации выстраиваются уже ко 2-3 дню жизни, поэтому проявления эритемы новорожденных постепенно нивелируются.
Классификация
Эритема новорожденных бывает физиологической и токсической. Классификация условна, поскольку токсическая эритема новорожденных многими специалистами не связывается с процессами адаптации ребенка в первые дни жизни, а считается отдельной нозологией. Кроме того, обе формы данного состояния требуют разной врачебной тактики.
- Физиологическая эритема. Клиническая картина обусловлена в большей степени температурным фактором.
- Токсическая эритема. Кожные проявления связаны с аллергической сенсибилизацией. Эритема может быть ограниченной, распространенной и генерализованной в зависимости от степени выраженности кожных проявлений и ухудшения общего состояния.
Симптомы эритемы новорожденных
Физиологическая эритема проявляется в первые часы жизни ребенка общим покраснением кожных покровов, больше в области ладоней и стоп. Как правило, в течение первых суток симптомы исчезают. Токсическая эритема новорожденных дебютирует обычно на 2-3 сутки (по мере формирования аллергического ответа). В отличие от физиологической эритемы, характерным признаком является сыпь. Высыпания представлены мелкими серо-желтыми бугорками с ярко-красным венчиком вокруг них. Образования всегда локализуются на ограниченном участке кожи и могут быть как единичными, так и множественными.
Общее состояние ребенка не страдает, температура может быть незначительно повышена. Генерализованная токсическая эритема новорожденных встречается относительно редко, в подобных случаях имеет место не только обильная сыпь по всему телу, но и ухудшение общего состояния – слабость, повышение температуры.
Диагностика
При постановке диагноза врач-педиатр учитывает возраст ребенка и частое сочетание с другими транзиторными состояниями: маститом новорожденных, гормональным кризом, олигурией, мочекислым инфарктом и т. д. Дифференциальная диагностика кожных элементов обычно не вызывает затруднений, поскольку характерные проявления вирусных заболеваний выглядят иначе и всегда сопровождаются другими общими симптомами. Физиологическая и токсическая эритема новорожденных различаются по времени появления и типу изменений кожи. При выраженной сенсибилизации проводится анализ крови малыша и матери на различные аллергены. Полностью исключить инфекции позволяет результат общего анализа крови ребенка.
Лечение эритемы новорожденных
В большинстве случаев состояние не требует врачебного вмешательства. Симптомы купируются в течение одного или нескольких дней. Ускорению восстановления нормального цвета кожных покровов способствуют воздушные ванны и соблюдение гипоаллергенной диеты кормящей матерью. Токсическая эритема новорожденных может потребовать назначения десенсибилизирующих препаратов (обычно в каплях) при обильных высыпаниях и беспокойстве ребенка, обычно связанном с зудом.
С целью снижения местного раздражения рекомендуется свободное пеленание. По показаниям проводится коррекция дисбиоза, поскольку большинство аллергенов попадают в организм ребенка именно алиментарным путем. Прогноз состояния благоприятный.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Узловатая эритема: причины появления, симптомы, диагностика и способы лечения.
Определение
Кожа человека состоит из эпидермиса и дермы. Эпидермис служит защитой подлежащих тканей от механических, химических, термических повреждений, а также от проникновения инфекционных агентов. Дерма представляет собой слой кожи, который включает сеть сосудов, подкожную жировую клетчатку (ПЖК), соединительно-тканные волокна, волосяные фолликулы, потовые и сальные железы.
Узловатая эритема – это воспалительное поражение мелких сосудов кожи и подкожной жировой клетчатки, являющееся разновидностью панникулита (воспаления жировой клетчатки, которое развивается на фоне других заболеваний или носит идиопатический характер).
Причины появления узловатой эритемы
К сожалению, не всегда удается доподлинно установить, что же привело к появлению узловатой эритемы. Это сопряжено с трудностями в определении тактики лечения подобного состояния. Чаще всего узловатая эритема обнаруживается у взрослых людей репродуктивного возраста. У детей и подростков она может развиться на фоне предшествующей стрептококковой инфекции.
Причиной воспалительного процесса, следствием которого становится узловатая эритема, могут быть инфекционные агенты, аутоиммунные заболевания, аллергические реакции, прием лекарственных препаратов (сульфаниламидов, антибиотиков пенициллинового ряда, оральных контрацептивов, бромидов и др.). Провоцировать появление узловатой эритемы также может беременность.
Под действием этих факторов происходит активация лимфоцитов, иммунная система начинает вырабатывать специфические антитела и развивается воспаление. Однако такой ответ организма выявляется далеко не у каждого человека, что позволяет говорить об особой предрасположенности к подобному иммунному ответу, причем предрасположенность может носить как наследственный характер, так и приобретенный.
Узловатая эритема, как правило, развивается при наличии двух условий: особой аномальной активности иммунной системы и провоцирующего фактора (триггера).
Среди инфекционных заболеваний такими триггерами часто становятся стрептококковая инфекция, туберкулез, хламидиоз, гепатиты В и С и др.
Высока встречаемость узловатой эритемы при аутоиммунных заболеваниях. Это группа заболеваний, в основе которых лежит нарушение распознавания иммунной системой «своих» и «чужих» клеток. В результате иммунные клетки начинают проявлять агрессию против клеток собственного организма подобно тому, как они активировались бы при встрече с инфекционными агентами или раковыми клетками.
Узловатая эритема часто встречается при саркоидозе. Одна из форм саркоидоза (синдром Лефгрена) представляет собой сочетание двустороннего поражения лимфатических узлов, расположенных в корнях легких, суставов, лихорадки и узловатой эритемы.
К другим аутоиммунным заболеваниям, ассоциированным с развитием узловатой эритемы, относятся:
- cистемная красная волчанка;
- ревматоидный артрит;
- болезнь Бехчета (заболевание, в основе которого лежит воспаление сосудов);
- болезнь Шегрена (заболевание, протекающее с преимущественным поражением слюнных и слезных желез);
- неспецифический язвенный колит (тяжелое воспалительное поражение толстой кишки) и др.
Подчас узловатая эритема развивается на фоне различных злокачественных новообразований, к которым относятся лейкозы, лимфомы, рак поджелудочной железы и т.д.
Классификация узловатой эритемы
Узловатая эритема может быть как самостоятельным заболеванием неизвестной этиологии (первичная, или идиопатическая узловатая эритема), так и развиться в рамках других заболеваний (вторичная узловатая эритема). Эта классификация крайне важна для определения тактики лечения пациента, ведь в основе терапии вторичной узловатой эритемы лежит воздействие на основное заболевание.
Узловатая эритема может иметь острое, мигрирующее или хроническое течение.
Симптомы узловатой эритемы
Клинические особенности узловатой эритемы зависят от этиологических факторов и характера течения процесса.
Первичная (идиопатическая) узловатая эритема проявляется остро – на голенях формируются ярко-красные болезненные узлы сливного характера на фоне отека голеней и стоп.
При остром течении узлы развиваются стремительно. Характерно сопутствующее повышение температуры до 38-39°С, слабость, головная боль, артралгии. Заболеванию предшествуют вирусные инфекции или ангина. Узлы обычно бесследно исчезают через 3-4 недели без изъязвлений, рецидивы наблюдаются редко.
Мигрирующей узловатой эритеме присуще острое течение с асимметричным воспалительным компонентом. Основной узел плотный, синюшно-красного цвета, отграниченный от окружающих тканей. В результате периферического роста за счет миграции воспалительного инфильтрата образуется кольцевидная бляшка с запавшим бледным центром и широкой более насыщенной периферической зоной. Возможно появление единичных мелких узелков, в том числе и на противоположной голени. Продолжительность заболевания составляет до нескольких месяцев. Во время формирования узлов могут наблюдаться сопутствующие общие нарушения в виде озноба, слабости, артралгий, субфебрилитета.
Хроническая узловатая эритема обычно встречается у женщин среднего и пожилого возраста, нередко на фоне сосудистых, аллергических, воспалительных, инфекционных или опухолевых заболеваний. Обострение возникает чаще весной и осенью. Узлы с умеренной болезненностью и величиной с грецкий орех локализуются на голенях (на переднебоковой поверхности), наблюдаются отеки голеней и стоп. Рецидивы могут длиться месяцами.
Диагностика узловатой эритемы
Диагноз узловатой эритемы ставится по клинической картине. Это говорит о том, что данных, полученных во время беседы с пациентом и осмотра, достаточно. Однако для выбора лечения необходимо установить причинно-значимые и сопутствующие заболевания. С этой целью пациенту могут быть назначены следующие исследования:
- Клинический анализ крови с подсчетом лейкоцитарной формулы, который позволит оценить интенсивность воспалительных процессов в организме, заподозрить причину, выявить изменения, характерные для лейкозов и лимфом.
- Биохимический анализ крови с определением С-реактивного белка, общего белка, альбумина, фракции глобулинов, которые изменяются при различных аутоиммунных заболеваниях. Помимо этого, в данном анализе исследуется функция печени (АСТ, АЛТ и др.), поджелудочной железы (амилаза, липаза) и других органов.
С-реактивный белок (СРБ, CRP)
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивный белок сыворотки крови. C-reactive Protein (CRP), quantitative; C-reactive protein test; CRP test. Краткое описание опред…
570 руб
Общий белок (в крови) (Protein total)
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок. Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР. Краткая характеристика определяемого вещества Общий белок Сыворотка крови (плазма крови, лишенная фибриногена) содержит множество белков, выполняющих разнообразны…
315 руб
Альбумин (в крови) (Albumin)
Синонимы: Человеческий сывороточный альбумин; ЧСА; Альбумин плазмы; Human Serum Albumin; ALB. Краткая характеристика исследуемого вещества Альбумин Альбумин – это протеин, состоящий из 585 аминокислот и имеющий молекулярную массу 66,6-70 кДа. Альбумин составляет 40-60% от о…
365 руб
Белковые фракции (Serum Protein Electrophoresis, SPE)
Тест предназначен для скрининговой оценки состава и количественного соотношения фракций белка сыворотки крови методом электрофореза. Синонимы: Электрофорез белков сыворотки. SPEP. Краткая характеристика белковых фракций сыворотки крови Общий белок сыворотки крови состоит из смеси белков с ра…
570 руб
Липаза (Триацилглицеролацилгидролаза, Lipase)
Синонимы: Эстераза; Стеапсин; Гидролаза эфиров глицерина. Lipase; LPS; Serum Lipase; Steapsin. Краткая характеристика определяемого вещества Липаза Фермент, катализирующий гидролиз триглицеридов. В тонком кишечнике липаза отвечает за расщепление нейтральных жиров – триглицери…
480 руб
- Диагностика инфекций: определение в крови маркеров вирусного гепатита В и С, хламидиоза, иерсиниоза.
Anti-HBs (антитела к HBs-антигену вируса гепатита B)
Показатель наличия защитного иммунитета против вируса гепатита В. Anti-HBs-антитела появляются в фазе выздоровления после острого гепатита В, обычно через 3 – 4 месяца после элиминации HBsAg (так называемая фаза «окна»). Продолжительность фазы окна может варьировать от 1 месяца до 1 …
745 руб
Anti-HCV-total (антитела к антигенам вируса гепатита C)
Синонимы: Суммарные антитела к вирусу гепатита С; анти-HCV. Anti-HCV IgG/IgM; Antibodies to Hepatitis C Virus, IgM + IgG; HCVAb, Total. Характеристика показателя Anti-HCV-total (антитела к антигенам вируса гепатита C суммарные) Внимание! При положительных и сомнительных реакциях срок выдачи ре…
620 руб
Anti-Сhlamydia tr.-IgM (Антитела класса IgМ к Chlamydia trachomatis)
Антитела класса IgM к возбудителю хламидиоза. Антитела класса IgM появляются первыми в ходе иммунного ответа организма на проникновение инфекционного агента. Присутствие в крови антител к Chlamydia trachomatis класса IgM наблюдается в раннем периоде заболевания или в начале обострения хроническо…
655 руб
- Определение в крови маркеров аутоиммунных заболеваний: РФ, ds-ДНК, АНФ, ANCA, АСЛО.
Ревматоидный фактор (РФ, Rheumatoid factor, RF)
Синонимы: Ревматоидный фактор; РФ; ревмофактор. Rheumatoid factor (RF). Краткая характеристика определяемого вещества Ревматоидный фактор Антитела к собственным иммуноглобулинам класса G. Аутоантитела (обычно относящиеся к классу IgM), реагирующие в качестве ауто…
575 руб
АСЛ-О (АСЛО, Антистрептолизин-О, ASO)
Синонимы: Антистрептолизин О; АСЛО, АСЛ О. ASO; ASLO; AntiStrep; Antistreptolysin O Titer. Краткая характеристика определяемого аналита Антистрептолизин-О Маркёр наличия стрептококковой инфекции в организме. АСЛ-О представляет собой антитела к антигену (стрептолизину) бета-гемоли…
570 руб
- Диаскин-тест или T-SPOT.TB для выявления активной туберкулезной инфекции.
- Ультразвуковое исследование органов брюшной полости и малого таза.
- Рентгенография и компьютерная томография органов грудной клетки.
К каким врачам обращаться при узловатой эритеме
С данной патологией сталкиваются врачи многих специальностей (пульмонологи, ревматологи, терапевты, дерматологи), что обусловлено разнообразием этиологических факторов ее возникновения и клинических признаков.
При подозрении на наличие у больного узловатой эритемы в первую очередь необходимо исключить иные более часто встречающиеся поражения кожи, к которым относятся бактериальные, вирусные, грибковые поражения, развивающиеся у практически здоровых людей или людей с сахарным диабетом, хронической венозной недостаточностью нижних конечностей.
Поэтому первым врачом, к которому стоит обратиться при появлении подозрительных образований, напоминающих узловатую эритему, является
терапевт
или
педиатр
. После тщательного опроса и осмотра больного врач может подтвердить диагноз или опровергнуть его. В случае подтверждения узловатой эритемы пациент, как правило, направляется к ревматологу.
Инфекционист занимается лечением вторичной узловатой эритемы, которая развилась на фоне бактериальных или вирусных инфекций.
Лечение узловатой эритемы
Лечение узловатой эритемы направлено как на уменьшение выраженности непосредственно кожных проявлений, так и на предполагаемую или доказанную причину развития узловатой эритемы.
В острый период, когда присутствует яркая клиника воспаления и выраженная боль, применяются противовоспалительные препараты, обладающие, помимо прочего, обезболивающим действием. Часто их назначаются не только системно (внутрь или в виде инъекций), но и местно на область поражения в виде компрессов.
Если узловатая эритема развилась на фоне инфекционного заболевания бактериальной или вирусной этиологии, применяют специфические антибактериальные или противовирусные препараты, подбираемые с учетом конкретного возбудителя и его чувствительности к тому или иному лекарственному средству.
Терапия аутоиммунных заболеваний, на фоне которых появилась узловатая эритема, включает препараты, способные подавить аномальную активность иммунных клеток.
Поскольку узловатая эритема часто сопряжена с воспалительными изменениями в стенке сосудов, то в зависимости от выраженности клинических проявлений могут быть назначены препараты, направленные на улучшение кровотока.
Осложнения
Сама по себе узловатая эритема не представляет опасности, если не сопутствует другим серьезным патологиям. Часто узловатая эритема возникает еще до первых проявлений основного заболевания. Поэтому раннее обследование и начало терапии предотвращают развитие различных осложнений.
Чаще всего прогноз при узловатой эритеме благоприятный. В некоторых случаях заболевание может рецидивировать, однако это не представляет угрозы для жизни больного.
Профилактика
Основой профилактических мероприятий является ранее выявление факторов, провоцирующих развитие узловатой эритемы, и их устранение.
Поскольку проявления узловатой эритемы могут усиливаться в результате переохлаждения или перегревания, избыточной инсоляции, необходимо избегать подобных воздействий.
Источники:
- Федеральные клинические рекомендации по ведению больных узловатой эритемой. Российское общество дерматовенерологов и косметологов, Общероссийская общественная организация «Ассоциация ревматологов России». Москва, 2016.
- Белов Б.С., Егорова О.Н., Карпова Ю.А., Балабанова Р.М. Узловатая эритема: современные аспекты. Научно-практическая ревматология, журнал. № 4, 2010. С. 66-72.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Язвенный колит
Язвенный колит: причины появления, симптомы, диагностика и способы лечения.
Бронхиальная астма
Бронхиальная астма: причины появления, симптомы, диагностика и способы лечения.
Энтеробиоз
Энтеробиоз: причины появления, симптомы, диагностика и способы лечения.
Источник
