Косметолог гиперемия кожи лица

Гиперемия кожи лица (повышенное кровенаполнение) обусловлено множеством причин. Обычно является следствием взаимодействия различных внешних факторов. Проявляется, как самостоятельное заболевание, не представляющее опасности здоровью, или может быть вторичным проявлением вследствие различных патологических процессов в организме.
Серьезной проблемой могут обернуться длительные, постоянные или внезапные покраснения на лице. Данный факт свидетельствует о патологическом нарушении функций внутренних органов или систем организма. Состояние внешнего вида кожи лица зависит от состояния кровеносных сосудов в ее дермальном слое, которые способны реагировать на различные воздействия. Именно влияние сосудистого компонента определяет гиперемию кожи лица.
Виды гиперемии
Застойные процессы крови обусловлены тремя причинами – активацией функций артерий, несостоятельностью венозных функций, либо совокупностью причин. По механизму проявления повышенного кровенаполнения кожных покровов заболевание разделяют на активную форму, пассивную и смешанную.
Проявление активной формы обусловлено фактором усиленного притока крови к тканям, вызывая на определенном участке сосудистое расширение и ускоренный кровоток.
Основные признаки артериальной гиперемии характеризуются:
– высокой скоростью кровотока, провоцирующего повышение АД на данном участке. При затяжном процессе, возможны тяжелые последствия;
– уменьшением разницы количества кислородного наполнения в крови венозных и артериальных сосудов, что провоцирует усиленную работу легких и сердца;
– увеличенным объемом прилива горячей крови, вызывающей локальное повышение температурных показателей в тканях и увеличение их в объеме;
– повышенным процессом лимфо-образования, что вызывает отечность в гиперемированных тканях;
– проявлением ярко-красных пятен на дермальном слое.
Сосудистое сужение или расширение не происходит самопроизвольно, а является следствием действия симпатических нервных волокон. Формирование артериальной гиперемии кожи лица происходит по двум сценариям:
1. Нейротоническому типу, когда происходит повышение тонуса нервных волокон под действием физиологических факторов – как правило, при проявлении эмоций. И некоторых патологических факторов (нейровирусных инфекций).
2. Нейропаралитическому типу, характеризующегося падением тонуса нервных волокон. После временной анемии происходит повышенный приток крови к тканям. Причиной могут быть, как физиологические причины (в виде сдавливания), так и причины патологического характера (скопление жидкости, что препятствует артериальному притоку крови).
Проявление пассивной формы является следствием венозной гиперемии, обусловленной несостоятельностью венозных функций:
– в виде нарушения функциональных свойств венозных клапанов;
– нарушения циркуляции крови из-за повышенной вязкости;
– снижения давления;
– венозной гиперемии, провоцирующей нарушения функциональных свойств сердечной нагнетательной мышцы;
– образования тромбов или эмболии.
Признаки проявляются:
– локальным снижением температуры на пораженном кожном покрове лица;
– синюшной окраской дермального слоя;
– заметным набуханием кровеносных сосудов;
– отеками, замедлением или остановкой кровообращения в капиллярных сосудах;
– признаками наружного и внутреннего кровоизлияния;
– нарушением обменных процессов.
Причины проявления
Клинические проявления гиперемии кожи лица обусловлены увеличенным притоком крови в артериальных сосудах, которая, не успевая передать кислород тканям, вызывает переизбыток оксигенированного гемоглобина в крови, что провоцирует выраженное кожное покраснение, отечность, локальный подъемом температурных показателей и зуд.
Причина может быть вызвана разнообразными факторами (внешними и внутренними). Кратковременное покраснение, как следствие физических раздражителей, относят к физиологической форме заболевания. Является естественным процессом, не вызывающим последствий.
Патологическая форма болезни обусловлена влиянием необычных факторов, вызывающих чрезмерное кровенаполнение. Чаще всего, является признаком или результатом заболевания.
Причины физиологической формы
Физиологические причины не связаны с заболеваниями. Могут быть следствием:
– длительного воздействия холода, ветра или солнца;
– эмоциональных проявлений. Внутренние переживания способствуют усиленному притоку крови, что проявляется признаками покраснения лица;
– изменений в гормональном фоне – в период беременности, грудном вскармливании или менопаузе, что является естественным процессом.
Иногда переходит в определенную болезненную форму физических нагрузок (спорт, трудовая деятельность). Отличительная особенность физиологической формы – очевидность и кратковременность причин.
Причины патологической формы
Генезис патологической гиперемии обусловлен внешними и внутренними патологическими факторами:
– сильной лихорадкой под действием токсинов – при отравлениях, приеме лекарственных препаратов или определенных заболеваниях;
– тяжелой формой ацетонемии, вызванной внешним воздействием химических веществ;
– в результате обморожения и ожогов;
– механическими повреждениями;
– повышенной аллергической реакцией сосудов на раздражители;
– провокационного фактора инфекционных заболеваний;
– воспалительные процессы;
– в результате повышенного уровня гемоглобина (эритроцитоза).
Иногда, следствием патологической формы болезни являются серьезные системные заболевания в виде:
– слизисто-кожного лимфонодулярного синдрома (синдром Кавасаки);
– асимметрии кожной окраски у детей (синдрома Арлекина);
– проявления системной волчанки – легким покраснением зоны щек, носа и области глаз;
– лицевое покраснение с бледным ореолом вокруг рта свидетельство развития скарлатины.
Клиническое проявление патологической формы болезни способно проявляться острым и хроническим течением.
Острая форма течения обусловлена воспалительными процессами, инфекционными болезнями или отравлениями.
Хроническая форма болезни является следствием нарушений в обменных процессах или сопровождаться воспалительными процессами внутренних органов. Покраснение лица может свидетельствовать о неполадках в органах пищеварения, а характер расположения гиперемии может подсказать настоящую причину патологии.
Основные признаки заболевания
Распознать признаки гиперемии кожи лица от других специфических кожных проявлений помогут характерные симптомы в виде:
– неестественной и болезненной красноты;
– регулярных и не проходящих покраснений;
– красных и багровых пятен на лице;
– чувства пылающего лица в сопровождении кожного покраснения.
Симптоматика начала заболевания характеризуется изменением цвета кожи на лице. Постепенное развитие процесса изменяет цвет кожных покровов. Кожа приобретает алый, бордовый и даже синюшный оттенок. Изменения проходят неравномерно. Начинаются с небольших пятен. Постепенное увеличение пятен приводит к их слиянию в сплошное пятно с неровными контурами.
Отмечаются резкие перепады изменения цвета. При внешнем осмотре можно заметить признаки расширения сосудов. Повышенная температура в верхних слоях кожного покрова может вызвать шелушение и растрескивание. На проявление повышенного кровенаполнения кожи лица влияют и некоторые дерматологические заболевания.
Дерматологи относят кожное покраснение на лице к проявлению трех видов кожных патологий:
1. Болезни Лане (эритроза), проявляющейся постоянным или временным покраснением кожного покрова в зоне носа и щек.
2. Купероза – сосудистым заболеванием, которое проявляется временными или постоянными мелкими капиллярными расширенными сосудами.
3. Стойким сосудистым поражением кожи лица (розацеа), проявляющегося гиперемией в области лба, подбородка, щек и лба, ярко-розовыми высыпаниями и расширением сосудов в виде звездочек.
Обширность этиологических факторов проявления гиперемии кожи лица, не допускает самолечения. Возникшее само по себе заболевание, без каких-либо видимых причин, нуждается в тщательной диагностике и лечении под контролем специалиста.
Методики лечения
Методы лечения гиперемии кожи лица зависят от диагностических показаний. Если краснота на лице обусловлена чисто физиологическим воздействием, то избавиться от проявления нежелательных симптомов поможет правильный уход и исключение провоцирующих факторов.
При патологической форме заболевания, мало избавиться от симптомов, исправить ситуацию можно при комплексном лечении фонового заболевания. Устранив причину, избавимся от последствий.
Для устранения дерматологических патологий существует множество методик, подобрать которые поможет врач. Применяется комплексное лечение включающее:
– медикаментозную терапию;
– коррекцию диеты и витаминный комплекс.
В качестве физиотерапевтических процедур применяются:
– микро-токовая терапия, улучшающая венозный и лимфатический отток;
– процедуры электрофореза;
– парафиновые и термо-активные маски;
– массаж и вапоризацию;
– мезотерапию и локальную криотерапию;
– глубокий химический пилинг и дермабразию;
– фото, лазерную и электрокоагуляцию;
– радиоволновую и озоно-кислородную терапию.
Правильный комплексный подход в лечении успешно устраняет образование любой формы гиперемии кожи лица.
Источник
МенюЗаказать звонок
Клиника «ПрезидентМед» располагает арсеналом новейшего оборудования для диагностики и лечения синдрома красного лица.
Что такое синдром красного лица?
Временное или постоянное покраснение лица имеет множество различных причин и ему сопутствуют различные симптомы. Чтобы лечение было эффективным необходимо, прежде всего, провести точную диагностику и подобрать соответствующий метод.
ТЕРМИНЫ ДЛЯ ОБОЗНАЧЕНИЯ КРАСНОТЫ ЛИЦА
Эритроз (Рубор) – временное или стойкое покраснение. Эритроз лица – вазомоторная эритема лица в виде приливных приступов покраснения после еды, крепких напитков, перемене температуры или без видимой причины.
Купероз (Couperose – фр.; Coparose – ит.; Coparrose – исп.; Rosy drop – бутон розы анг.; Taper’ nose – нос пьяницы, нем.)
Рубеоз – краснота лица: рубеоз диабетический; рубеоз у больных панкреатитом
В синдром красного лица включают:
- Приливы
- Розацеа и розацеаподобные дерматозы
- Себорейная экзема (себорейный дерматит)
- Ульэритема лица
- Фотодерматит
- Воспалительные аутоиммунные и параонкологические заболевания кожи лица (красная волчанка, дермато-миозит, грибовидный микоз, саркоидоз, псориаз)
- Инфекционные дерматозы (рожа и др.)
- Сосудистые невусы, невоидные телеангиэктазии
Приливы, связанные с системными болезнями:
- Карциноидный синдром
- Опухоль поджелудочной железы
- Медулярная карцинома щитовидной железы
- Карцинома почки
- Хроническая базофильная гранулоцитарная лейкемия
- Феохромоцитома
- Мужской гипогонадизм (псевдокарциноидный синдром)
- Синдром Ровзинга (подковообразные почки)
- Мастоцитоз
Неврологические приливы
- Беспокойство, тревожность
- Простой блашинг (покраснение, стыдливость)
- Опухоли мозга
- Повреждения спинного мозга (автономная гиперрефлексия)
- Мигрень
- Болезнь Паркинсона
- Климактерический (менопаузальный) флашинг («горячие вспышки»)
- Холинергическая эритема
Флашинг, связанный с лекатрствами
- Все вазодилататоры (нитроглицерин, простагландины, синтетические пептиды, связанные с геном кальцитонина)
- Все блокаторы кальциевых каналов (нифедипин, верапамил, дилтиазем)
- Никотиновая кислота (не никотинамид)
- Морфин и другие опиаты
- Амилнитрит и бутилнитрит
- Тамоксифен
- Триамцинолон (внутрь при псориатическом артрите)
- Циклоспорин
- Ципротерона ацетат
- Рифампин
В основе осложнений розацеа – нарушение барьерных свойств эпидермиса

Розацеа и розацеаподобные дерматозы
- Розацеа идиопатическая
- Розацеа стероидная
- Розацеа полицитемическая
- Демодикоз
- Периоральный дерматит
- Грамнегативный фолликулит
- Грамнегативная розацеа
- Розацеа ювенильная
Этиология и патогенез
 Этиология: генетическое предрасположение, конституция (светлая чувствительная к солнцу кожа), розацеа-диатез – эпизодическая эритема.
Этиология: генетическое предрасположение, конституция (светлая чувствительная к солнцу кожа), розацеа-диатез – эпизодическая эритема.
Патогенез:
- Теория сосудистого патогенеза (вазодилататорное нарушение)
- вторичная воспалительная реакция с поражением фолликулярного аппарата и сальных желез
- нарушение иммунитета против комменсалов
Патофизиология розацеа. Этапы развития повреждений кожи
- Функциональные нарушения реактивности кожных сосудов лица, шеи. Сосудодвигательные расстройства. Скопление внесосудистой жидкости
- Прогрессирующее повреждение лимфатических сосудов кожи, дефект лимфы
- Хронический стерильный поверхностный дермальный целлюлит
- Ангиогенез, ангиофиброз. Пассивное расширение сосудов
- Отек рогового слоя, снижение компактности рога, васкуляризация, снижение барьерных свойств эпидермиса
- Нарушение иммунной системы кожи в пораженных регионах: врожденного и адаптивного иммунитета, ассоциированной с кожей лимфоидной ткани SALT
- Дефект защиты от комменсалов кожи (микрококков, дрожжеподобных грибов, клещей демодекс)
Этиопатогенетические типы розацеа, особые и осложненные формы
- Розацеа себорейная
- Розацеа осложненная фолликулитами (Унна)
- Розацеа осложненная демодикозом
- Розацеа конглобатная
- Розацеа с персистирующим отеком лица
- Розацеа гипертрофическая с гиперплазией сальных желез, гипертрофией соединительной ткани (гланулярная, фиброзная, фиброангиоматозная формы) -ринофима, гнатофима, метафима, отофима
- Розацеа сливная
- Розацеа люпоидная (гранулематозная – «розацеподобный туберкулид Левандовского)
- Офтальморозацеа
- Розацеа молниеносная
- Розацеа ювенильная
- Розацеа стероидная
- Розацеа галогенообусловленная
Клиническая варианты идиопатической (классической) розацеа
- прерозацеа (эритроз лица)
- эпизодическая приливная эритема (розацеа-диатез)
Обычные формы классической розацеа
- розацеа эриматозная простая
- розацеа эритемато-телеангиэктат
- розацеа папулезная
- розацеа папулопустулезная
- розацеа пустулезная
- розацеа микронодулярная
Стадии развития классической розацеа
- Сосудистая розацеа (эритема с редкими телеангиэктазиями)
- Воспалительная розацеа (стойкая эритема, многочисленные телеангиэктазии, папуло-пустулы)
- Поздняя розацеа (насыщенная глубокая эритема, крупные телеангиэктазии, папуло-везикулы, воспалительные бляшки и узлы)
Розовые угри, демодикоз

Патогенная роль микрофлоры при инфекционных и неинфекционных дерматозах
- Разрушение рогового слоя и эпидермального барьера
- Индукция кератиноцитов, дендритных клеток, активация лимфоцитов, эозинофилов
- Тучных клеток, хемотаксис нейтрофилов экспрессия адгезивных молекул, продукция цитокинов усиление воспалительнгого процесса
- Продукция суперантигенов золотистыми стафилококами и патогенными стрептококами, активирующих Th клетки без участия антиген-представляющих клеток
- Инфекционные осложнения (импетигенизация, кандидоз, птироспоральные, пиоккоковые, демодикозные фолликулиты)
Периоральный дерматит

Триггеры и факторы риска
- Инфекция (кандида, фузиформные бактерии, грамотрицательные диплококки, демодекс)
- Контактные факторы (косметические препараты, зубные пасты с фтором)
- Гормональные факторы (пременструальные вспышки, беременность, контрацептивы)
- Лечение глюкокортикоидами
- Сухость или переувлажнение кожи
- Нарушение кожных барьеров
Стоимость лечения
| Консультация врача-дерматовенеролога первичная-повторная | 2500 |
| Консультация врача-дерматовенеролога первичная – повторная после 20.00. | 3500 |
| Консультация врача-дерматовенеролога доктора медицинских наук/профессора | 6000 |
| Консилиум первичный | 6000 |
| Консилиум повторный | 3000 |
| Комплексная 3D диагностика кожи | 5000 |
| 3D сканирование кожи | 3500 |
Смотрите полный прайс-лист
* Cтоимость указана в комплексной процедуре
*** Окончательная стоимость процедуры будет определена только после консультации со специалистами нашей клиники.
«ПрезидентМед» гарантирует своим пациентам лучшее соотношение цены и качества!
Врачи Клиники

Незговорова Оксана Ивановна
Врач – косметолог, врач – дерматовенеролог. Опыт работы в области врачебной косметологии и дерматологии с 2006.

Скородумова Ольга Евгеньевна
Врач – косметолог, врач – дерматовенеролог. Опыт работы в области врачебной косметологии и дерматологии с 2000.

Гришанова Наталья Александровна
Врач – косметолог, врач – дерматовенеролог. Опыт работы в области врачебной косметологии и дерматологии с 2003 г.

Олейникова (Алексеева) Светлана Михайловна
Врач – косметолог, врач – дерматовенеролог. Опыт работы в области врачебной косметологии и дерматологии с 2004 г.
Отзывы пациентов
Наталья Иванова, 28.04.17
В клинике современное оборудование и медицинские препараты. Очень довольна работой докторов. Спасибо! С уважением, Наталия
Я много лет сотрудничаю с клиникой “Президентмед” и могу засвидетельствовать, что она как по научному потенциалу, так и по инновационности оборудования соответствует лучшим образцам дерматокосметологических клиник.
Профессор Арье Оренштейн – руководитель института новых медицинских технологий. Клиника “Шиба” (Тель-Авив)
Компания Alma Lasers награждает почетным сертификатом профессора Пинсона Игоря Яковлевича за неоценимый вклад в продвижение научных исследований и разработок самых инновационных технологий компании Alma Lasers на базе первого Московского Государственного Медицинского Университета имени Сеченова.
Alma Lasers
Источник
Розацеа – это хроническое кожное заболевание, проявляющееся покраснением кожных покровов (эритемой), телеангиэктазиями (расширение мелких сосудов кожи), а также папулами и пустулами, по внешнему виду напоминающими акне. Заболевание отличается волнообразным течением с чередованием периодов обострений и ремиссий. Говоря о розацеа, часто используют термин «розовые угри».
Локализуется в основном на лице: в области лба, носа и подбородка. Редко – на шее, груди, волосистой части головы или ушах.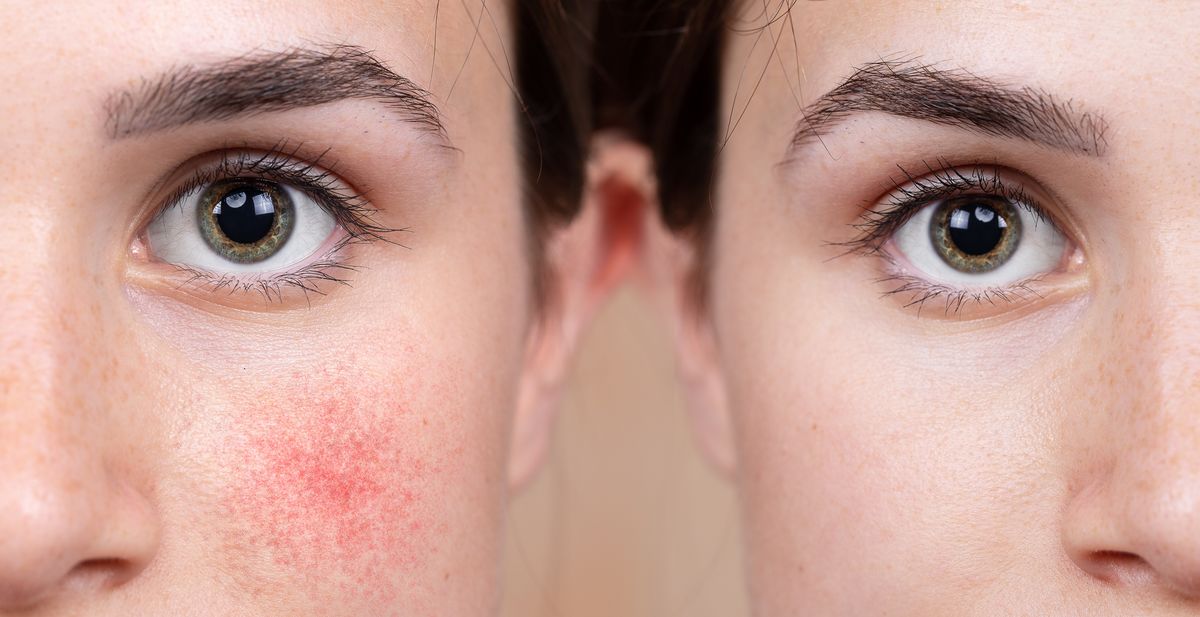
Места локализации розацеа:
Лицо: щеки, нос, скуловые дуги, подбородок и область вокруг рта, лоб, брови, конъюнктива глаз и век
Волосистая часть головы
Ушные раковины
Область декольте
Эпигастральная область (крайне редко)
Розацеа: подробнее о заболевании
Розацеа – генетическое состояние кожи, индивидуальная особенность строения сосудов и их реактивности. На долю розацеа в России приходится 5-7% всех дерматозов, но в последнее время количество таких пациентов увеличилось.
Зачастую пациент даже не подозревает о наличии у него заболевания, потому что симптоматика схожа с высыпаниями. Сложность в данном случае заключается в том, что акне и розацеа могут существовать у одного человека одновременно. Единственное, акне чаще встречается в более молодом возрасте, а розацеа – у людей в возрасте от 30 до 50 лет. Угревая сыпь с возрастом проходит, а розацеа «перерасти» нельзя.
Розацеа подвержены и мужчины и женщины в равной степени. У мужчин она встречается реже, но протекает в более тяжелой форме. У детей заболевание встречается редко.
Причины возникновения розацеа
Точные причины развития розацеа пока не установлены. Одна из основных версий – заболевание генетически обусловлено и возникает вследствие изменения тонуса поверхностно расположенных мелких сосудов (артериол).
Факторы, которые влияют на возникновение обострений розацеа:
Внешние факторы:
злоупотребление острой пищей, специями
употребление горячих напитков (60˚ и выше)
химические пилинги
применение препаратов с кортикостероидами (стероидная розацеа)
косметические средства с агрессивными компонентами
прием некоторых лекарственных средств
избыточная инсоляция, УФ-облучение
сильный ветер
воздействие высоких и низких температур
злоупотребление алкоголем
Внутренние факторы:
болезни желудочно-кишечного тракта (хронический, гастрит, хронический колит, хронический холецистопанкреатит)
эндокринологические патологии
нарушения в работе иммунной системы
первый и второй тип фоточувствительности по Фитцпатрику
нейровегетативные и микроциркуляторные расстройства
функциональная недостаточность периферического кровоснабжения
Чаще всего розацеа манифестирует в 30-40 лет. После 40 лет проявление симптоматики у женщин зачастую связано с менопаузой. После 50 лет и в детском возрасте первичное развитие заболевания происходит крайне редко.
В развитии заболевания большую роль играет генетический фактор. Розацеа может быть связана с особенностями строения сосудов или функционирования различных систем организма, которые влияют на формирование данного состояния. Исследования показали, что в 40% случаев заболевание имеется в анамнезе у родственников пациентов.
Классификация розацеа
Несмотря на то, что розацеа – это хроническое заболевание с периодами обострений и ремиссий, выделяется пять стадий развития патологического процесса:
Преходящая эритема центральной части лица. Кратковременные эпизоды покраснения, возникающие внезапно и исчезающие без последствий.
Стойкая (фоновая) эритема и телеангиэктазия. Развиваются вследствие расширения сосудистой сетки после многочисленных случаев преходящей эритемы.
Папулёзная стадия. На коже начинают образовываться папулы.
Пустулёзная стадия (появляются пустулы).
Инфильтративно-продуктивная стадия. Появляются отеки и фиброзно-гипертрофические изменения в коже.
Выделяют четыре подтипа розацеа:
Эритематозно-телеангиэктатическая розацеа. Ее отличают наличие транзиторной эритемы, переходящей в стойкую, телеангиэктазий и отечности.
Папуло-пустулезная розацеа. Для нее характерно образование папул и пустул на коже.
Фиматозная розацеа отличается утолщением кожи, появлением характерной бугристой поверхности и появлением шишковидных разрастаний в области носа, на лбу, на подбородке, на ушной раковине, на веке.
Офтальморозацеа. Может возникнуть на любой стадии заболевания (возможно даже до появления кожных симптомов) и характеризуется различными патологиями глаз. Чаще это блефарит (воспаление век) или конъюнктивит (воспаление слизистой оболочки глаза). В ряде случаев присоединяется мейбомиит (воспаление мейбомиевых желез, расположенных по краям век) и рецидивирующий халязион. В сложных случаях развивается кератит, склерит и иридоциклит.
Атипичные формы розацеа
Гранулематозная (люпоидная). Для нее характерно появление плотных желтоватых папул (гранулём), которые после вскрытия могут оставлять на коже рубцы.
Конглобатная. Появляются крупные узлы с признаками распространения гнойного процесса и свищи.
Галогеновая. Развивается вследствие приёма препаратов йода и брома, симптомы схожи с конглобатной формой.
Стероидная. Возникает вследствие длительного приёма местных стероидных препаратов.
Грамнегативная. Может развиваться в результате некорректной антибактериальной терапии, отличается присоединением грамотрицательных микроорганизмов.
Фульминантная. Отличается внезапным и стремительным развитием симптомов, включающих отек, гиперемию, папуло-пустулёзные образования с гнойным отделяемым.
Симптомы розацеа
Проявления заболевания зависят от того, на какой стадии развития находится заболевание.
Эритематозная стадия. Появляются и могут сохраняться в течение нескольких дней участки гиперемии на лице (лоб, нос, щеки), редко на груди, и телеангиэктазии. Постепенно количество приступов гиперемии и их длительность увеличиваются. Гиперемия становится ярче, иногда приобретает синеватый оттенок. Появляются отек и шелушение. Пациент ощущает жжение в местах локализации симптомов.
Папулезная (пустулезная) стадия. Параллельно с гиперемией возникают множественные сгруппированные мелкие папулы или пустулы с тонкими белесыми чешуйками. Основная локализация – нос и носогубные складки с последующим распространением на подбородок и лоб. Симптоматика сохраняется в течение нескольких недель.
В сложных случаях может появляться отек кожи, чаще всего в области между бровей. Пациент не испытывает дискомфортных ощущений, исключение составляет сильный зуд, когда процесс распространяется на волосистую часть головы. Может появиться сыпь на груди или на спине.
На папулезно-узловатой стадии происходит увеличение и слияние элементов сыпи, этот процесс сопровождается образованием узлов и бляшек. Возможна гиперплазия сальных желез с последующим фиброзом. На коже наблюдается эффект «апельсиновой корки», бугристость постепенно приводит к изменению формы носа, ушей, рельефа лба.
Классификация атипичных форм розацеа на лице
Гранулематозная (люпоидная) форма: красно-бурые папулы 2-4 мм с четкими границами, локализующиеся в области рта и глаз. Могут быть единичными или множественными.
Конглобатная форма: крупные узлы до 2 см, имеющие бурый или синеватый оттенок.
Фульминантная форма: внезапное появление множественных элементов: папул, пустул, узлов. Характерны отек и гиперемия с синеватым оттенком. Преимущественная локализация – лоб, подбородок, щеки. Протекает в тяжелой форме и плохо поддается лечению.
Лимфоэдема: цианотичная эритема и отек средней части лица, связанный с разрастанием соединительной ткани в результате хронического воспаления. Встречается очень редко.
Офтальморозацеа: в воспалительный процесс вовлекаются глаза, развивается кератит, конъюнктивит, блефарит, халязион и др.
Диагностика розацеа
Необходимые диагностические методики определяются в результате развернутой консультации врача-дерматолога, сбора анамнеза, проведения дерматоскопии и визуального осмотра.
Основной признак, указывающий на розацеа – это стойкая длительная (не менее трех месяцев) эритема центральной зоны лица, не захватывающая область кожи вокруг глаз.
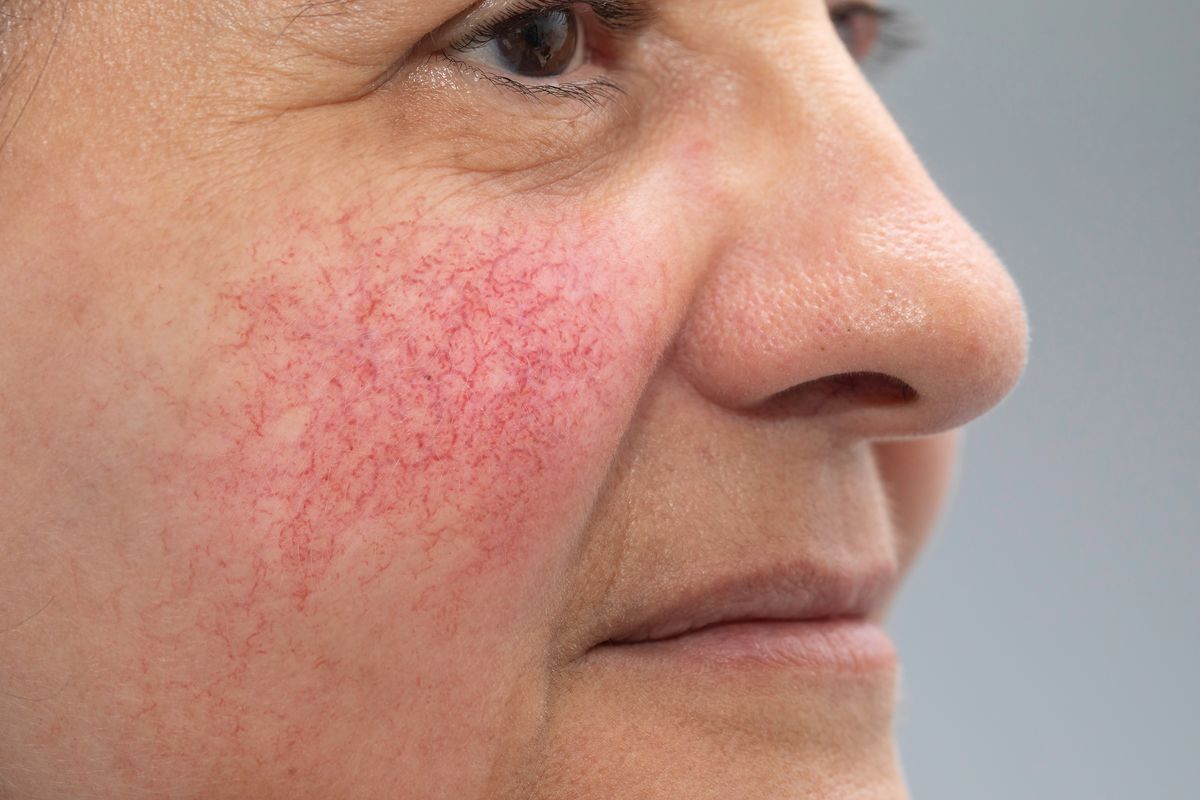
Диагностические критерии
Основные:
нестойкая эритема;
стойкая эритема;
купероз;
папулы и/или пустулы.
Дополнительные:
ощущение жжения и покалывания, отёчность лица;
сухость кожи;
наличие воспалительных бляшек;
поражение глаз;
фиматозные разрастания.
Для установления диагноза, необходимо наличие не менее двух критериев.
Дополнительные инструментальные и лабораторные исследования необходимы для исключения заболеваний со схожей симптоматикой (различных дерматитов, системных заболеваний соединительной ткани и др.), а также для уточнения основных триггеров заболевания. От полученной информации зависит выбор тактики лечения.
В качестве основной диагностики розацеа используются:
микроскопия соскоба кожи
исследование содержимого пустул (для исключения вторичной бактериальной инфекции)
анализ крови на маркеры системных заболеваний соединительной ткани
допплерография (позволяет зафиксировать изменения скорости кровотока)
Дифференциальная диагностика
Розацеа важно дифференцировать с другими заболеваниями со схожей симптоматикой: вульгарными угрями, демодекозом, системной красной волчанкой, периоральным дерматитом, себорейным дерматитом, саркоидозом кожи, хроническим фотодерматозом.
От точности постановки диагноза зависит результативность лечения.
Лечение розацеа
Одним из важных компонентов эффективного лечения розацеа является правильный уход за кожей лица и грамотная профилактика.
Умываться теплой водой.
Исключить длительное пребывание на солнце, использовать кремы с SPF-фильтром не ниже 30.
В холодную погоду для защиты использовать жирные кремы.
Отказаться от бани и сауны.
Исключить длительную и интенсивную физическую активность.
Не использовать кремы с гормональными компонентами, особенно при лечении стероидной розацеа.
Косметические средства не должны содержать сосудорасширяющие компоненты, спирты, тяжелые масла.
Для обеспечения успеха терапии также важна диета. Рекомендуется исключить острые, соленые и копченые блюда из рациона, не употреблять алкоголь, кофе и крепкий чай. Рекомендуется ввести в рацион больше овощей и фруктов, молочнокислых продуктов. Важно употреблять блюда теплыми, не горячими.
Необходимо выяснить основной источник, провоцирующий симптомы, и исключить все обстоятельства, которые могут к ним приводить. Наблюдайте причинно-следственные связи при обострениях. Этим вы поможете врачу подобрать персонифицированное и наилучшее для вас лечение.
Медикаментозное лечение розацеа
Лекарственная терапия назначается с учетом стадии, длительности и особенности течения заболевания, выраженности симптомов. Антибактериальная терапия назначается в случае инфекционной природы элементов сыпи. При тяжелых формах розацеа часто назначают антибиотики широкого спектра действия.
Для купирования воспалительного процесса используются нестероидные противовоспалительные препараты, а при отсутствии результата – глюкокортикостероиды. Могут быть рекомендованы препараты, снижающие активность сальных желез и нормализующие кератинизацию кожи.
Специальные кремы и мази от розацеа назначаются при бактериальной инфекции. Они должны обладать противовоспалительным, антимикробным, противоотечным, подсушивающим и заживляющим эффектом.
Антибактериальные наружные средства часто содержат метронидозол и эффективно справляются с большинством возбудителей гнойных процессов, избавляя от гнойничков.
Немедикаментозное лечение:
лазеротерапия,
IPL-терапия (лечение высокоинтенсивными вспышками света),
микротоковая терапия,
криотерапия.
Лазеротерапия
Принцип действия лазеротерапии (фототерапии) заключается в воздействии лазерным лучом на расширенные сосуды, в результате происходит их коагуляция и симптомы уходят. Для достижения стойкого результата требуется несколько сеансов.
Лазеротерапия зачастую входит в состав комплексного плана лечения розацеа. Действие лазера оказывает антисептический и антибактериальный эффект, необходимый при лечении папулопустулезных форм заболевания. Лазеротерапия способствует достижению более стойкой и длительной ремиссии.
Криотерапия также один из эффективных методов лечения розацеа. Она помогает устранить воспаление и дискомфорт, восстановить микроциркуляцию и обменные процессы в коже.
Группы риска развития розацеа
Розацеа генетически обусловленное заболевание, если родственники страдают этим заболеванием, человек находится в зоне риска.
Люди, которые злоупотребляют загаром, не используют солнцезащитные срдства
Люди, которые часто принимают контрастный душ, предпочитают горячие ванны
Люди, которые часто меняют косметические средства, неправильно подбирают ежедневный уход
Люди, которые часто путешествуют из жаркого климата в холодный или подвергаются резкой смене температур
Люди, злоупотребляющие алкоголем и табакокурением
Люди с сухой кожей, склонной к проявлениям аллергических реакций
Люди с нарушениями в работе желудочно-кишечного тракта
Профилактика розацеа
Главная профилактика розацеа – это, прежде всего, грамотная терапия сосудов.
Профилактика розацеа заключается также в минимизации воздействия провоцирующих заболевание факторов:
минимизировать пребывание на открытом воздухе при сильном ветре и в мороз, использовать защитные средства;
исключить посещение солярия, не находиться под прямыми солнечными лучами в период максимальной солнечной активности, наносить косметические средства с SPF-защитой, носить головные уборы с широкими полями;
отказаться от посещения бани и сауны;
выбирать страны с мягким прохладным климатом для проведения отпуска;
поддерживать оптимальный температурный режим и влажность в помещении;
максимально сократить наличие в рационе острых, пряных, жирных и жареных блюд, не употреблять горячую пищу и напитки;
исключить употребление алкоголя и табакокурение;
отказаться от агрессивных эстетических процедур: химических и механических пилингов, дермабразии;
обеспечить деликатный уход за кожей лица: использовать мягкие очищающие средства без детергентов, спирта и других раздражающих компонентов, пользоваться увлажняющими средствами;
если обострения связаны с приемом препаратов, необходимо проконсультироваться с врачом по вопросу их замены.
исключить длительное пребывание на солнце, использовать кремы с SPF-фильтром не ниже 30.
в холодную погоду для защиты использовать жирные кремы.
отказаться от бани и сауны.
исключить длительную и интенсивную физическую активность.
не использовать кремы с гормональными компонентами, особенно при лечении стероидной розацеа.
косметические средства не должны содержать сосудорасширяющие компоненты, спирты, тяжелые масла.
Розацеа хорошо поддается лечению, течение заболевания в большинстве случаев можно успешно взять под контроль. Благодаря профессионализму лечащего врача-дерматолога и соблюдению всех рекомендаций по лечению и профилактике возможно добиться стойкой длительной ремиссии.
Записаться на прием к специалистам ЕМС можно по телефону +7 (495) 933 66 55, или заполнив online форму на сайте
Источник
