Кожа лица стала розовой
Что такое розацеа?
Это покраснение лица, которое может переходить в воспалительные изменения (высыпания, шелушение, зуд, болезненность).
Клинические проявления розацеа.
Заболевание начинается после 25-30 лет. Сначала наблюдается склонность к частому покраснению лица, реже шеи и декольте. Появляются «лопнувшие сосудики» (телеангиоэктазии). Затем краснота в отдельных участках становится стойкой. Впоследствии на месте стойкого покраснения может развиться воспаление, шелушение, высыпания (внешне напоминающие прыщи). Без лечения количество таких элементов увеличивается. Нередко развивается сухость и покраснения глаз. У небольшой части пациентов с возрастом образуется так называемая ринофима, утолщение и разрастание кожи носа («шишковидный бугристый нос»).
Причиной розацеа являются нарушенный тонус сосудов лица и воспаление в сосудистой стенке. Вызывать их могут разные факторы: гормональные нарушения, особенности психо-эмоционального статуса, заболевания сердечно-сосудистой или пищеварительной системы, микробные факторы. Разбираться в возможных причинах развития розацеа у конкретного человека, анализировать степень влияния той или иной особенности здоровья, должен врач. Главная задача – свести к минимуму внешние и внутренние факторы, усугубляющие розацеа, и заняться непосредственным воздействием на сосуды лица. Схемы терапии выбирает врач,они носят строго индивидуальный характер.
Внешние факторы развития розацеа
Перепады температур (сауна, жара, мороз), длительное пребывание на солнце, сильном ветре. Физические нагрузки, приготовление горячей пищи, использование декоративной косметики.
Внутренние факторы развития розацеа.
Питание: алкоголь, горячие напитки (выше 60 градусов), пряности, цитрусовые. «Острые» эмоциональные реакции (злость, ярость, напряжение, волнение и т.д.).
Влияние микроорганизмов.
При микроскопии и посевах соскобов кожи у пациентов с розацеа может определяться как нормальная микрофлора, так и патогенные микроорганизмы. Болезнетворные микробы обнаруживаются у пациентов с розацеа далеко не всегда. В некоторых случаях розацеа может сочетаться с демодекозом – заболеванием кожи, вызываемым клещом демодексом.
Что происходит в коже?
Покраснения, независимо от того, чем они вызваны, представляют собой усиление кровотока в коже. Сосуды сильно расширяются и с трудом сокращаются. Часть жидкости из переполненных сосудов может просачиваться в окружающие ткани – возникает отёк.
Также могут просачиваться белки и клетки крови. Ухудшается состояние волокон соединительной ткани и мышц, помогающих сосудам сокращаться и отводить кровь и лимфу от кожи. В сосудистой стенке и вокруг нее возникает застой и вялотекущее воспаление. К этому воспалению, ослабляющему защитные силы кожи, могут присоединяться условно-патогенные и патогенные микроорганизмы.
Лечение розацеа.
Терапия этого заболевания зависит от совокупности проявлений и особенностей у конретного человека.Существует классическая схема лечения розацеа, принятая в дерматологии. Это антибиотики, метронидазол, ретиноиды, антигистаминные препараты, местная терапия.
Местно применяются кремы, гели, мази содержащие азелаиновую кислоту, метронидазол, ретиноиды, пимекролимус, антибиотики. Лечение длится несколько месяцев. По назначению врача могут использоваться различные комбинации лекарственных средств, их чередование. Исторически широко использовались мази и пасты с ихтиолом, дегтем, серой, салициловой кислотой. Зачастую они и сейчас применяются из-за невысокой цены , но все эти средства раздражают кожу.
Основное лечение должно быть направлено на устранение провоцирующих факторов и восстановление нормального состояния сосудов. Провоцирующие факторы индивидуальны, но несомненный лидер – это чрезмерные эмоциональные реакции.
Для нормализации состояния сосудов и кожи лица, необходимо:
– уменьшить отек в коже вокруг сосудов; – укрепить сосудистую стенку; – нормализовать работу нервно-мышечного аппарата, отвечающего за сокращение сосудов; – устранить воспаление; – усилить местный иммунитет кожи.
Всеми этими качествами обладает физиотерапия.
Первый этап терапии, самый длительный, – это уменьшение отека и воспаления в сосудистой стенке и вокруг нее. Для этого подходят два метода. Лазеро-магнитная терапия – сочетание красного и инфракрасного лазерного излучения с постоянным магнитным полем. Мощное противоотечное и противовоспалительное действие на сосудистую стенку способствует оттоку избытка крови и лимфы от лица.
Mens-терапия, больше известная под названием «микротоки». Мягкое противовоспалительное действие, восстановление нормального тонуса нервно-мышечного аппарата, регулирующего сокращение сосудов, нормализует реакции сосудов на внешние воздействия.
Обе процедуры назначаются 2 раза в неделю, всего требуется не менее 12-20 процедур. В зависимости от преобладания конкретных симптомов можно начать с микротоков (преобладают краснота и «приливы») или лазеро-магнитной терапии (преобладает отек и воспаление). Для оптимального эффекта желательно применить обе методики. Процедуры недорогие и неболезненные, однако требуют регулярного посещения врача (2 раза в неделю по 30-40 минут). Чем раньше начато лечение, тем более эффективным и менее продолжительным оно будет. После процедур назначается поддерживающая терапия.
Дополнительно к физиотерапии могут назначаться лекарственные средства, которые подбираются индивидуально. Эффективность оценивается по ходу лечения, препараты могут меняться или сочетаться.
Второй этап. После стабилизации ситуации проводится удаление стойко расширенных сосудов, которые не удается устранить терапевтическими методами.
Одним из самых эффективных и щадящих методов удаления «сосудиков» является применение неодимового лазера с коротким мощным импульсом. Подача такого импульса со спектром поглощения в оксигемоглобине (компонент крови) способствует удалению сосудов без повреждения окружающей ткани.
Отличия розацеа от купероза
Купероз – появление на лице и теле «лопнувших» сосудиков (телеангиоэктазий). Это может быть начальным проявлением розацеа или самостоятельным заболеванием. Отличие от розацеа в том, что нет прогрессирования в виде воспаления и появления элементов сыпи. Беспокоит не столько стойкое разлитое покраснение, сколько наличие «сосудиков». Если купероз слабовыражен, проявлен единичными сосудами, то лечение ограничивается их удалением. Если наличие «сосудиков» сопровождается «приливами» к лицу, тяжестью и отеками в ногах и т.д., надо обратиться к врачу, чтобы он провел консультацию и выяснил, нет ли признаков розацеа или, если «сосудики» расположены наногах, варикоза.
Редакция благодарит специалистов клиники БиоМИ Вита за помощь в подготовке материала.
Источники
- Rayner G., Siveges B., Allebone J., Pieters J., Wilson SJ. Contribution of autobiographic memory impairment to subjective memory complaints in focal epilepsy. // Epilepsy Behav – 2020 – Vol102 – NNULL – p.106636; PMID:31760203
Источник
Рассказываем, откуда берутся стойкие покраснения на лице, что их провоцирует и как вычислить свои триггеры.
Что такое розацеа и откуда взялось такое название?
Розацеа – хроническое незаразное заболевание кожи, при котором она склонна к покраснению и появлению видимых сосудов в зонах носа, лба, щёк и подбородка. Хроническое – значит длится долго и требует постоянной терапии, а излечиться полностью часто невозможно. В случае с розацеа это не угрожает жизни и её качеству, если соблюдать рекомендации врача и придерживаться симптоматического лечения.
Розацеа как болезнь описали ещё в 14‑м веке. Французский хирург Ги де Шолиак видел людей с «покраснениями на лице, особенно на лбу и щеках» и придумал болезни название «купероз». В переводе с французского это означает «розовые капли», что никак не связано с цветами. Это французское название заболевания очень прижилось в нашей стране, из-за этого иногда возникает путаница. Люди называют куперозом только сосудистую сетку на лице, а розацеа – остальные признаки. Но в зарубежных рекомендациях это синонимы.
Термин розацеа пришёл в науку аж в 19‑м веке и был связан с акне – раньше считали, что покраснения являются одной из его форм, и назвали это acne rosacea, или «розовые угри». Название осталось, но было доказано, что воспаления при розацеа отличаются от акне.
Акне разнообразнее – оно бывает в виде кист, узлов с гнойным содержимым и чёрных точек, а краснота окружает только воспаления. Болезнь чаще возникает у людей с жирным типом кожи, начинается обычно в подростковом возрасте и затрагивает не только лицо, но и тело. Но случается, что у человека есть и акне, и розацеа. Чтобы отделить признаки одной болезни от другой и отыскать способ сделать кожу лучше, понадобится помощь врача-дерматолога.
Как выглядит розацеа?
Главным признаком розацеа является постоянное покраснение кожи в типичных местах, но это может выглядеть по-разному.

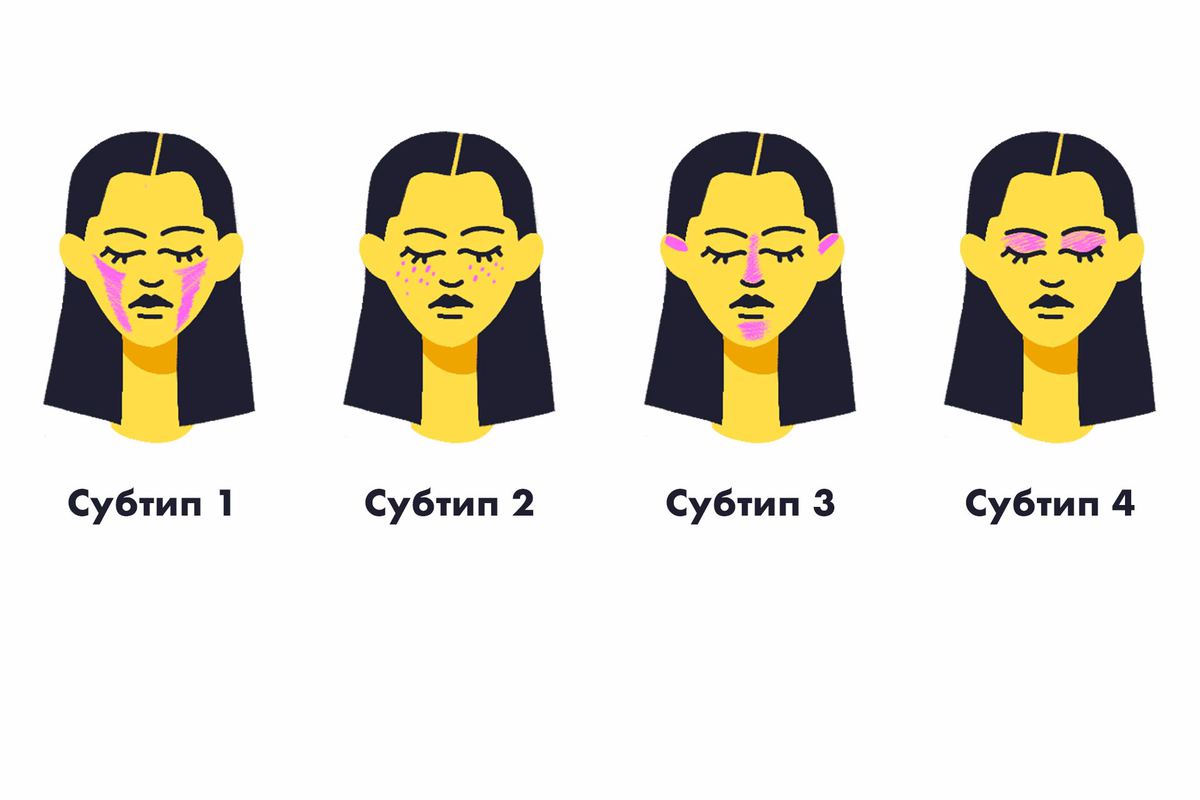
У болезни выделяют 4 подтипа. Типы – это не стадии: розацеа может сразу начаться с утолщения кожи или акнеподобных воспалений. Хотя у некоторых может развиваться и по нарастанию.
- 1‑й подтип отличается покраснением лица и расширением сосудов преимущественно по центру. Со временем эти признаки не проходят вообще – у человека сохраняются румянец и сосудистые сетки. Но по-научному правильно называть покраснение эритемой, а видимые сосуды – телеангиэктазиями.
- 2‑й подтип может встречаться в комбинации с первым или существовать сам по себе. Здесь краснота ярко выражена, а на лице появляются папулы или пустулы – прыщи с гнойным содержимым и без него. Человек может ощущать жжение и покалывание в этих областях.
- 3‑й подтип делает лицо человека бугристым за счёт утолщения кожи и формирования шишковидных образований под названием «фимы». Фимы возникают из-за того, что сальные железы увеличиваются в размерах, а ещё соединительная ткань в коже уплотняется. Например, изменение носа при розацеа называется ринофима. Краснота, расширенные сосуды и папулы тоже могут быть при этом подтипе.
- 4‑й подтип – самый тяжёлый и поражает глаза. Внешне выглядит так, будто у человека ячмень. И ощущения те же. Текут слёзы, кажется, будто что-то попало в глаз. и от этого всё печёт и чешется.
Откуда взялась эта болезнь кожи?
Учёные до сих пор не могут определить точные причины развития розацеа. Но из того, что удалось обнаружить, выделяют:
- генетику;
- сильный иммунный ответ на бактерию Bacillus oleronius или присутствие клеща Demodex в волосяных фолликулах;
- наличие в организме Helicobacter pylori – бактерии, встречаемой при болезнях ЖКТ;
- сбой в работе белка кожи кателицидина, который провоцирует отёк и красноту.
Все эти причины пока только предполагают: не у всех людей с розацеа живут в коже клещи, а в желудке – болезнетворные бактерии.
Кто больше подвержен розацеа?
Розацеа может болеть каждый. Чаще болезнь встречается у женщин и в лёгкой форме. Мужчины болеют реже, но склонны к развитию тяжёлой формы.
Розацеа когда-то называли «проклятьем кельтов»: есть группы людей, более склонных к болезни. Выше всего риск розацеа вот у кого:
- люди в возрасте 30-50 лет;
- светлокожие, особенно со светлыми глазами с голубыми глазами;
- близкие родственники скандинавов или кельтов – современных жителей Ирландии, Шотландии, Уэльса, Корнуолла и острова Мэн;
- те, у кого в семье были родственники с розацеа или тяжёлыми формами акне;
- те, у кого есть акне средней и тяжёлой степени тяжести.
«Проклятие кельтов» действительно передаётся по наследству, но больше всего этому подвержены жители Великобритании и Скандинавии. К примеру, в британской королевской семье розацеа страдала принцесса Диана, а сейчас стойкий яркий румянец на щеках можно заметить на лицах принца Чарльза и его сына Гарри.
Румяные щёки – это уже розацеа?
Нет. Иногда розовые щёки – это просто розовые щёки.
Если вы краснеете в жару, во время тренировок или на публике, а краснота уходит, как только вы оказываетесь в покое и прохладе, то у вас на лице румянец. Это естественная реакция на стресс и изменение погодных условий. Организм на любые кажущиеся ему опасными моменты вашей жизни запускает реакцию «бей или беги». Одним из её проявлений является усиленный приток крови к коже и расширение капилляров. Это проходит, как только вы успокоитесь или доберётесь до дома.
Но если вы замечаете, что краснеете часто и это не проходит, а причину определить трудно, то стоит обратиться к врачу-дерматологу. Первые проявления розацеа могут выглядеть как расширенные капилляры на крыльях носа, которые то проходят, то появляются вновь. Или румянец как после пробежки, хотя вы всего-то катались в метро.
Что провоцирует розацеа?
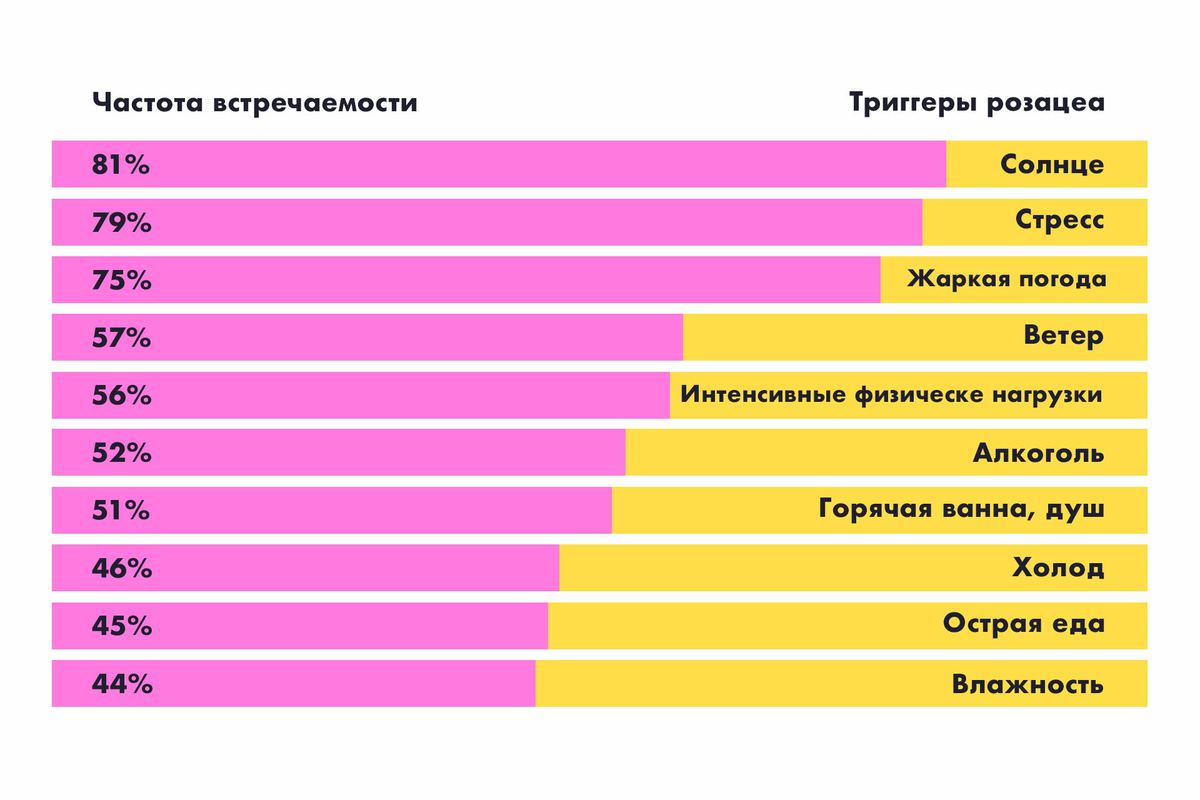
Сосуды пациентов с розацеа легко реагируют на внешние изменения расширением, а почему – до сих пор неясно. Но известны провокаторы болезни, или триггеры. Чаще всего розацеа проявляется при воздействии на кожу солнца, ветра, жаркой погоды, а ещё при употреблении алкоголя.
Розацеа – болезнь любителей выпить?
И да и нет. Алкоголь является триггером розацеа, но не самым частым.
Алкоголь в списке триггеров находится лишь на пятом месте, поэтому нельзя считать выпивку первопричиной болезни. Есть предубеждение, что розацеа страдают люди с алкоголизмом. Это не так. Не все люди с розацеа пьют. А даже если позволяют выпить бокал вина, то и его хватит, чтобы сосуды расширились.
Как врач определит, что у меня именно розацеа?
У многих заболеваний есть чёткие критерии для того, чтобы поставить диагноз. Доктор Хаус кричит в сериале «Волчанка!» не потому, что ему так показалось. Он увидел свойственные болезни признаки. У розацеа они тоже есть.
Чтобы определить розацеа, достаточно одного диагностического симптома или двух основных – и всё это можно определить внешне без сдачи анализов. Все остальные признаки считаются вторичными. Их учитывают, чтобы подобрать лечение симптомов розацеа. Но для диагноза это роли не играет.
Признаки, по которым ставят диагноз розацеа
- Диагностические признаки розацеа: стойкое покраснение лица, утолщение кожи.
- Основные признаки розацеа: видимые кровеносные сосуды, раздражение глаз, папулы и нестойкое покраснение лица.
Можно ли как-то предвидеть развитие розацеа и поставить диагноз заранее, чтобы начать лечение?
На самом деле можно. Иногда врачам удаётся заметить изменения кожи у подростков и молодых девушек и парней до 30 лет. Обычно люди обращаются к врачу-дерматологу за помощью в лечении акне, а он замечает покраснение на коже и видимые сосуды.
Но эта находка никак не поможет вылечить розацеа. Это неизлечимая болезнь, которую, к счастью, можно контролировать. И чем раньше вы обратитесь к врачу, тем лучше кожа будет выглядеть и поддаваться симптоматическому лечению. А если получится понять свои триггеры и избегать их, то следы болезни будут почти незаметны.
Как лечат симптомы розацеа?
Наблюдение за триггерами
Это первая ступень в облегчении симптомов и очень важная. До кремов и назначения лазерных процедур врач прежде всего посоветует убрать триггеры розацеа. Не все их знают, поэтому поначалу может быть непросто.
Лучший способ определить триггеры – познакомиться со списком самых частых и начать вести дневник. Национальное сообщество экземы советует вести его каждый день и отслеживать 6 основных пунктов:
- Погода. Поскольку ветер, жара и влажность обостряют розацеа, нужно поглядывать на прогноз погоды.
- Еда и напитки. Розацеа провоцируют острые блюда, вино, сидр, цитрусовые и другие продукты. Ваша цель – не исключить разом все радости жизни, а наблюдать, как на них отзывается кожа.
- Физическая активность. Интенсивные тренировки до пота и сбивчивого дыхания – триггеры розацеа. Если не хотите бросать спортзал – снижайте интенсивность и смотрите, в каком темпе ваша кожа не краснеет.
- Косметика и уход для лица. Любая косметика может повысить чувствительность кожи, так как не бывает гипоаллергенных средств. Стандартов, по которым средства так называют, нет. Тот же принцип работает и с розацеа.
- Назначения врача. Если вы лечите розацеа, то наверняка вам нужно ежедневно что-то мазать на кожу или пить. Ставьте в дневнике галочку о том, что не забыли это сделать.
- Состояние кожи. Укажите, как сегодня выглядит ваше лицо и есть ли какие-то изменения.
Избавиться от триггеров – значит держать болезнь под контролем. Кому-то достаточно выполнить этот этап, чтобы покраснение исчезло.
Лечение симптомов розацеа
Подбирать лечение розацеа должен врач-дерматолог с учётом ваших основных проблем с кожей. Препараты и процедуры могут меняться. Это зависит от симптомов розацеа или сопутствующих болезней. Например, нет ли у вас одновременно розовых угрей и акне.
Но мы можем перечислить несколько эффективных способов убрать симптомы розацеа из международных гайдлайнов.
Покраснения, прыщи и видимые сосуды. Почти все известные способы терапии розацеа эффективны при этих жалобах. Уменьшить их помогают мази с антибиотиком в составе – наиболее изучен и эффективен метронидазол. А ещё гели, способные сужать сосуды. Например, средство «Мирвазо» из аптеки. Также можно попробовать азелаиновую кислоту в большой концентрации. А вот ретиноиды работают при розацеа хуже. Доказательства эффективности при этой болезни скудные. Ещё помогает лазерная и световая терапия. Аппарат IPL – убирает красноту на 20% после первого применения. Но как часто повторять процедуру и надолго ли хватит эффекта – неясно. А лазер за три применения может полностью убрать красноту и сосудистую сетку. Эффект продлится около пяти лет.
Уплотнение кожи и разрастания на ней. А вот фиму убрать с лица можно c помощью фракционного CO2-лазера или хирургическим путём. Это работает и даёт результат в виде кожи без образований. Может хватить одной операции и поддерживающего лечения в виде кремов или таблеток, чтобы утолщения больше не появились. Но могут понадобиться и курсы лазерной терапии – всё зависит от тяжести состояния.
Воспаление глаз. Здесь лучше всего помогает уход за слизистой глаз и увлажнение каплями, а также приём системных антибиотиков. Их нужно не мазать, а пить.
Постоянное наблюдение у врача-дерматолога
Чтобы взять розацеа под контроль, нужно заручиться поддержкой специалиста. Это должен быть врач-дерматолог, который хорошо разбирается в вашей болезни и может подобрать эффективное лечение симптомов. Методы, описанные выше, ему положено знать.
Лечение симптомов розацеа – длительный процесс. Насколько он затянется, определяет врач. Возможно, вам нужно будет продолжать мазать или принимать препараты годами. А ещё бережно относиться к коже и ухаживать за ней, обращая внимание на триггеры.
Источник
Гиперемия кожи лица (повышенное кровенаполнение) обусловлено множеством причин. Обычно является следствием взаимодействия различных внешних факторов. Проявляется, как самостоятельное заболевание, не представляющее опасности здоровью, или может быть вторичным проявлением вследствие различных патологических процессов в организме.
Серьезной проблемой могут обернуться длительные, постоянные или внезапные покраснения на лице. Данный факт свидетельствует о патологическом нарушении функций внутренних органов или систем организма. Состояние внешнего вида кожи лица зависит от состояния кровеносных сосудов в ее дермальном слое, которые способны реагировать на различные воздействия. Именно влияние сосудистого компонента определяет гиперемию кожи лица.
Виды гиперемии
Застойные процессы крови обусловлены тремя причинами – активацией функций артерий, несостоятельностью венозных функций, либо совокупностью причин. По механизму проявления повышенного кровенаполнения кожных покровов заболевание разделяют на активную форму, пассивную и смешанную.
Проявление активной формы обусловлено фактором усиленного притока крови к тканям, вызывая на определенном участке сосудистое расширение и ускоренный кровоток.
Основные признаки артериальной гиперемии характеризуются:
– высокой скоростью кровотока, провоцирующего повышение АД на данном участке. При затяжном процессе, возможны тяжелые последствия;
– уменьшением разницы количества кислородного наполнения в крови венозных и артериальных сосудов, что провоцирует усиленную работу легких и сердца;
– увеличенным объемом прилива горячей крови, вызывающей локальное повышение температурных показателей в тканях и увеличение их в объеме;
– повышенным процессом лимфо-образования, что вызывает отечность в гиперемированных тканях;
– проявлением ярко-красных пятен на дермальном слое.
Сосудистое сужение или расширение не происходит самопроизвольно, а является следствием действия симпатических нервных волокон. Формирование артериальной гиперемии кожи лица происходит по двум сценариям:
1. Нейротоническому типу, когда происходит повышение тонуса нервных волокон под действием физиологических факторов – как правило, при проявлении эмоций. И некоторых патологических факторов (нейровирусных инфекций).
2. Нейропаралитическому типу, характеризующегося падением тонуса нервных волокон. После временной анемии происходит повышенный приток крови к тканям. Причиной могут быть, как физиологические причины (в виде сдавливания), так и причины патологического характера (скопление жидкости, что препятствует артериальному притоку крови).
Проявление пассивной формы является следствием венозной гиперемии, обусловленной несостоятельностью венозных функций:
– в виде нарушения функциональных свойств венозных клапанов;
– нарушения циркуляции крови из-за повышенной вязкости;
– снижения давления;
– венозной гиперемии, провоцирующей нарушения функциональных свойств сердечной нагнетательной мышцы;
– образования тромбов или эмболии.
Признаки проявляются:
– локальным снижением температуры на пораженном кожном покрове лица;
– синюшной окраской дермального слоя;
– заметным набуханием кровеносных сосудов;
– отеками, замедлением или остановкой кровообращения в капиллярных сосудах;
– признаками наружного и внутреннего кровоизлияния;
– нарушением обменных процессов.
Причины проявления
Клинические проявления гиперемии кожи лица обусловлены увеличенным притоком крови в артериальных сосудах, которая, не успевая передать кислород тканям, вызывает переизбыток оксигенированного гемоглобина в крови, что провоцирует выраженное кожное покраснение, отечность, локальный подъемом температурных показателей и зуд.
Причина может быть вызвана разнообразными факторами (внешними и внутренними). Кратковременное покраснение, как следствие физических раздражителей, относят к физиологической форме заболевания. Является естественным процессом, не вызывающим последствий.
Патологическая форма болезни обусловлена влиянием необычных факторов, вызывающих чрезмерное кровенаполнение. Чаще всего, является признаком или результатом заболевания.
Причины физиологической формы
Физиологические причины не связаны с заболеваниями. Могут быть следствием:
– длительного воздействия холода, ветра или солнца;
– эмоциональных проявлений. Внутренние переживания способствуют усиленному притоку крови, что проявляется признаками покраснения лица;
– изменений в гормональном фоне – в период беременности, грудном вскармливании или менопаузе, что является естественным процессом.
Иногда переходит в определенную болезненную форму физических нагрузок (спорт, трудовая деятельность). Отличительная особенность физиологической формы – очевидность и кратковременность причин.
Причины патологической формы
Генезис патологической гиперемии обусловлен внешними и внутренними патологическими факторами:
– сильной лихорадкой под действием токсинов – при отравлениях, приеме лекарственных препаратов или определенных заболеваниях;
– тяжелой формой ацетонемии, вызванной внешним воздействием химических веществ;
– в результате обморожения и ожогов;
– механическими повреждениями;
– повышенной аллергической реакцией сосудов на раздражители;
– провокационного фактора инфекционных заболеваний;
– воспалительные процессы;
– в результате повышенного уровня гемоглобина (эритроцитоза).
Иногда, следствием патологической формы болезни являются серьезные системные заболевания в виде:
– слизисто-кожного лимфонодулярного синдрома (синдром Кавасаки);
– асимметрии кожной окраски у детей (синдрома Арлекина);
– проявления системной волчанки – легким покраснением зоны щек, носа и области глаз;
– лицевое покраснение с бледным ореолом вокруг рта свидетельство развития скарлатины.
Клиническое проявление патологической формы болезни способно проявляться острым и хроническим течением.
Острая форма течения обусловлена воспалительными процессами, инфекционными болезнями или отравлениями.
Хроническая форма болезни является следствием нарушений в обменных процессах или сопровождаться воспалительными процессами внутренних органов. Покраснение лица может свидетельствовать о неполадках в органах пищеварения, а характер расположения гиперемии может подсказать настоящую причину патологии.
Основные признаки заболевания
Распознать признаки гиперемии кожи лица от других специфических кожных проявлений помогут характерные симптомы в виде:
– неестественной и болезненной красноты;
– регулярных и не проходящих покраснений;
– красных и багровых пятен на лице;
– чувства пылающего лица в сопровождении кожного покраснения.
Симптоматика начала заболевания характеризуется изменением цвета кожи на лице. Постепенное развитие процесса изменяет цвет кожных покровов. Кожа приобретает алый, бордовый и даже синюшный оттенок. Изменения проходят неравномерно. Начинаются с небольших пятен. Постепенное увеличение пятен приводит к их слиянию в сплошное пятно с неровными контурами.
Отмечаются резкие перепады изменения цвета. При внешнем осмотре можно заметить признаки расширения сосудов. Повышенная температура в верхних слоях кожного покрова может вызвать шелушение и растрескивание. На проявление повышенного кровенаполнения кожи лица влияют и некоторые дерматологические заболевания.
Дерматологи относят кожное покраснение на лице к проявлению трех видов кожных патологий:
1. Болезни Лане (эритроза), проявляющейся постоянным или временным покраснением кожного покрова в зоне носа и щек.
2. Купероза – сосудистым заболеванием, которое проявляется временными или постоянными мелкими капиллярными расширенными сосудами.
3. Стойким сосудистым поражением кожи лица (розацеа), проявляющегося гиперемией в области лба, подбородка, щек и лба, ярко-розовыми высыпаниями и расширением сосудов в виде звездочек.
Обширность этиологических факторов проявления гиперемии кожи лица, не допускает самолечения. Возникшее само по себе заболевание, без каких-либо видимых причин, нуждается в тщательной диагностике и лечении под контролем специалиста.
Методики лечения
Методы лечения гиперемии кожи лица зависят от диагностических показаний. Если краснота на лице обусловлена чисто физиологическим воздействием, то избавиться от проявления нежелательных симптомов поможет правильный уход и исключение провоцирующих факторов.
При патологической форме заболевания, мало избавиться от симптомов, исправить ситуацию можно при комплексном лечении фонового заболевания. Устранив причину, избавимся от последствий.
Для устранения дерматологических патологий существует множество методик, подобрать которые поможет врач. Применяется комплексное лечение включающее:
– медикаментозную терапию;
– коррекцию диеты и витаминный комплекс.
В качестве физиотерапевтических процедур применяются:
– микро-токовая терапия, улучшающая венозный и лимфатический отток;
– процедуры электрофореза;
– парафиновые и термо-активные маски;
– массаж и вапоризацию;
– мезотерапию и локальную криотерапию;
– глубокий химический пилинг и дермабразию;
– фото, лазерную и электрокоагуляцию;
– радиоволновую и озоно-кислородную терапию.
Правильный комплексный подход в лечении успешно устраняет образование любой формы гиперемии кожи лица.
Источник
