Кожа с сухими воспалениями
Чистая и здоровая кожа придает уверенности в себе и улучшает настроение – не научный факт, но с которым не поспорит ни одна девушка в мире. Однако иногда – без предупреждения – ваша кожа может случайно переключаться в режим полного безумия, предоставляя вам бороться с сухостью и прыщами, зудящими высыпаниями или просто обычными шелушениями.
К счастью, ваша кожа как лакмусовая бумажка, реагирует на множество факторов. Скорее всего, есть определенная причина для внезапного «сумасшествия» кожи, то есть от проблем можно избавиться так же быстро, как они и появились. Итак, какие причины приводят к сухости и воспалениям, и как именно с ними бороться.
Причина № 1: ваши beauty-средства слишком жесткие
Самая распространенная причина воспаленной кожи (прыщей, раздражений и шелушений одновременно) – это использование средств, которые являются слишком жесткими. Они удаляют слишком много натуральных масел с кожи, что вызывает повышенную сухость, покраснение и шелушение. Для сухой раздраженной кожи дерматологи рекомендуют отказаться от пенообразующих средств для умывания и использовать очень мягкие продукты, такие как молочко или сливки. Эти продукты тоже нужно смывать с лица, но они оставляют кожу увлажненной, не нарушая природный барьер кожи.
Причина № 2: вы слишком напряжены
Люди часто страдают от глубоких подкожных высыпаний при постоянном стрессе. Кроме того, вы замечали, что действительно большие прыщи выскакивают прямо перед важным событием? Причина также стресс. Лучшим способом решения этой проблемы является введение небольшой дозы стероида прямо в прыщик, что часто приводит к его уменьшению за ночь. Однако это моментальное решение. Если вас постоянно мучают подкожные высыпания, вам стоит избавиться от стресса. Сделать это не так сложно – найдите занятие, которое помогает вам расслабиться. Это могут быть как медитации, йога, танцы, так и рисование, чтение или просмотр футбола (девушки ведь разные бывают). В общем, что угодно, что поможет вам выпустить пар.
Если вы не испытываете стресса, но подкожные высыпания не проходят, обратитесь к врачу. Он направит вас на анализы, исходя из вашей истории болезней, причинами подкожных воспалений могут быть как гормональный дисбаланс, так и проблемы с желчным пузырем. Все очень индивидуально.
Причина № 3: сезонные изменения наносят ущерб вашей коже
Чрезмерно сухая и воспаленная кожа – одна из самых распространенных проблем при смене температурного режима за окном. Сухость и стянутость иногда могут привести к сильно воспаленной коже и усугублению таких проблем, как прыщи и экзема. К счастью, решение простое – увеличьте использование увлажняющих средств. Интересно, что косметологи рекомендуют использовать продукты с гиалуроновой кислотой. Сыворотки с гиалуроновой кислотой очень быстро впитываются и помогут любому крему действовать на более глубокие слои кожи. Также отлично работают средства с экстрактом алоэ – это отличный увлажняющий ингредиент, который предотвращает потерю влаги кожей.
Причина № 4: пот смешивается со средствами по уходу за кожей
Внезапные прыщи на лице, груди и спине – одна из основных зимних проблем. Воспаления такого рода могут быть связаны с потом. Пот может смешиваться с ингредиентами в составе косметики, солнцезащитного крема и увлажняющих средств, образуя твердые отложения в порах, которые вызывают сыпь и прыщи. Если вы носите шапки, то вашей проблемной зоной может стать лоб, если любите объемные шерстяные шарфы – подбородок и зона челюсти. Чтобы предотвратить это, старайтесь не использовать косметику, когда носите шапки и шарфы и умывайтесь сразу после занятий спортом.
Причина № 5: скудная диета и неправильный график сна
Эмоциональные переживания – не единственное, что может повысить уровень гормонов стресса и вызвать прыщи; неправильный режим сна или недостаток отдыха как такового, а также скудная диета могут вызвать у организма такую же реакцию. Уровень гормонов стресса повышается, когда вы испытываете психологический стресс, плохо спите или даже при плохом питании. Повышение уровня этих гормонов вызывает воспаление во всем теле, которое отражается и на коже. Чтобы бороться с этой специфической проблемой, специалисты рекомендует регулярно заниматься спортом, вовремя ложиться спать и просыпаться всегда в одно и то же время – это поможет наладить биоритмы, и кожа не будет страдать. Кроме того, важно включить в свой рацион больше растительной пищи и правильных жиров.
Подписывайтесь на наш Telegram-канал и не пропускайте самые полезные материалы от Beauty HUB!
Источник

Дата публикации: 15.03.2018
Дата проверки статьи: 02.12.2019
Сухость кожи – это недостаток влаги в организме, который влечёт за собой множество отклонений и расстройств общего состояния здоровья. Для поддержания здорового внешнего и внутреннего вида необходимы регулярные процессы гидратации, или увлажнения мягких тканей. Нарушение увлажнения ускоряет старение и фотостарение, провоцирует формирование глубоких морщин, снижает выработку коллагена и приводит к более серьёзным патологиям. Чтобы вылечить сухую кожу и вернуть эластичность, необходимо обращаться к дерматологу – только врач сможет обнаружить причину симптома и назначить подходящее лечение.
В медицине симптом называется ксероз или ксеродермия. Сопровождается ороговением поверхности эпидермиса, зудом, шелушением, покраснением, появлением трещин и глубоких пор. Признаки указывают на расстройства деятельности сальных желез. Причины сухости кожи:
- Заболевания кожных и подкожных слоёв;
- Аллергические реакции на внешние и внутренние факторы;
- Генетическая предрасположенность к симптому;
- Замедление выработки эластана и коллагена;
- Аномальное ороговение верхнего эпидермиса;
- Сбои гормонального фона и обмена веществ;
- Инфекционные и грибковые заболевания;
- Нарушения желудочно-кишечного тракта;
- Дефицит микроэлементов и витаминов групп А, В, С, Е;
- Повреждения липидной прослойки из жира и корнеоцитов;
- Закупорка стенок кровеносных микрососудов;
- Расстройства нервной системы;
- Обезвоживание организма;
- Болезни эндокринной и мочеполовой систем;
- Почечная недостаточность, болезни печени;
- У женщин – возраст после 45 лет, климакс;
- Увеличение количества токсинов в крови и тканях.
Кроме аутоимунных нарушений жизнедеятельности, на состояние кожи влияют гигиена, окружающие факторы и образ жизни:
- Злоупотребление горячими ваннами и жарким воздухом;
- Перепады температур (жара, мороз, солярий, сауна, пляж);
- Употребление табака, алкоголя, наркотиков;
- Ненормированный график сна, отдыха и работы;
- Недостаточное количество воды в ежедневном рационе;
- Отсутствие или неправильный уход за кожей лица и тела;
- Недостаток увлажнения имеющихся морщин и пор;
- Использование мыла, скраба, спиртового лосьона;
- Косметологические чистки, пилинг и другие процедуры.
Ксероз может быть приобретён по различным причинам, обнаружиться в раннем возрасте, что говорит о врождённом симптоме, или появиться в зрелом возрасте из-за естественных изменений в организме. Ксеродермия развивается постепенно – специалисты выделяют три степени сухости кожи. Некоторые признаки, например, шелушение или отслаивание чешуек эпидермиса, могут сопровождаться болью. Избавиться от боли обычно помогают увлажняющие мази, но для лечения стоит обязательно посетить врача. Терапия назначается в зависимости от вида и характера течения симптома.
Атопическая сухость кожи
Врождённое обезвоживание кожных покровов, которое диагностируется у маленьких детей и может самостоятельно проходить. При этом вылечить патологию невозможно – облегчить состояние помогают специальные препараты и косметические средства.
Приобретённая сухость кожи
Обычно диагностируется у людей из группы риска – это заболевания крови, кожи, ЦНС, пациенты дерматолога и кожвендиспансера, а также люди, чрезмерно увлекающиеся загаром, горячей водой, косметологическими очищающими процедурами. Внешние факторы, питание, экология и неправильный образ жизни способствуют образованию трещин на коже и повышенной сухости, что впоследствии может привести к воспалительным процессам.
Сенильная сухость кожи
Такой тип ксероза характерен после 40-50 лет. Возрастные изменения происходят под влиянием старения, ультрафиолетового излучения, засушливого климата. Чтобы избежать пересушенности, необходимо ещё в молодом возрасте позаботиться о здоровье и здоровом образе жизни.
Степени развития сухости кожи
- Первая. Выраженные симптомы отсутствуют – шелушение, зуд и другие признаки возникают после непосредственного контакта с раздражителем. После применения увлажняющего средства симптоматика уходит.
- Вторая. Характерные признаки (ощущение стянутости, жжение, отслоение чешуек) сопровождаются покраснением. Обычного средства для увлажнения недостаточно, необходима консультация дерматолога.
- Третья. Отчётливо заметны внешние проявления пересушенной кожи – красные зудящие пятна, ороговевшие чешуйки эпидермиса, выраженные морщины. Могут появиться воспаления и отёки, а также инфицирование стафилококками, дерматит, экземы.
Методы диагностики
Самостоятельно определить уровень пересушенности кожных покровов можно, нажав пальцем – если остался отчётливый след, значит, кожа сухая и тонкая. Для более точного диагноза необходимо посетить врача для обследования. На приёме дерматолог осматривает больного, проводит пальпацию и опрос пациента. Для получения достоверной клинической картины понадобится сдать общие анализы крови и мочи, возможно, биохимический анализ крови. Дополнительно назначается диагностика эпидермиса на выявление экземы, псориаза, дерматита, куратоза, ихтиоза и других болезней в области дерматологии.
В клинике ЦМРТ можно обследовать лицо и тело с помощью инновационных методик:
К какому врачу обратиться
Обратитесь к терапевту. Он выяснит возможные причины симптома и поставит диагноз и назначит лечение либо направит к соответствующему специалисту. Лечением проблемной кожи также занимаются косметологи.
Лечение сухости кожи
Проанализировав результаты диагностических исследований, доктор назначает подходящий курс лечения. Лечебная терапия включает приём лекарств и применение мазей с содержанием гиалуроновой кислоты, коллагена, эластана, глицерина и прочих гидрантов. Также применяются методики физиотерапии и комплексного оздоровления кожных покровов:
- кислородотерапия;
- озонотерапия;
- магнитотерапия;
- витаминизированные уколы;
- минерализация клеток;
- лазеротерапия.
Пройти комплекс оздоровительных процедур можно в клинике ЦМРТ:
Профилактика сухости кожи
- Откажитесь от косметических средств, которые содержат спирт.
- Пользуйтесь кремами, содержащими глицерин, лицитин, коллаген.
- Употребляйте за сутки 1,5-2 литра чистой питьевой воды.
- Пользуйтесь косметикой проверенных производителей.
- Избегайте длительного пребывания на солнце и в засушливом климате, используйте средства от загара.
- Покупайте одежду и обувь из натуральных материалов без синтетики.
- Приобретите увлажнитель воздуха или систему климат-контроля.
Отзывы пациентов
Точность диагностики и качественное обслуживание – главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
Основные влагоудерживающие и влагорегулирующие структуры рогового слоя. Вода в роговом слое (15% массы) присутствует в двух состояниях: свободная (между липидными пластами) и связанная (NMF, кератин).
Одним из принципиальных отличий рогового слоя от других слоев эпидермиса является относительно низкое содержание в нем воды – порядка 15 вес.%. Вода необходима для поддержания пластичности и целостности структуры рогового слоя – без нее он растрескивается аналогично тому, как растрескивается сухая земля. Конечно, потребность в воде мертвых роговых чешуек несопоставима с потребностью в воде живых клеток. Вместе с тем вода необходима для работы ферментов, присутствующих в роговом слое, – при ее дефиците (кстати, как и при ее избытке) их ферментативная активность нарушается.
Если по тем или иным причинам содержание влаги в роговом слое снижается, его структура начинает меняться, что влечет за собой ухудшение барьерных свойств. Последнее означает, что роговой слой перестает быть непроницаемой преградой для воды, и ее трансэпидермальное испарение усиливается. В результате возникает дефицит влаги в живых слоях эпидермиса со всеми вытекающими последствиями – замедление обмена веществ, кожа не так быстро восстанавливается и заживает, ее внешний вид заметно ухудшается (она тускнеет, со временем появляются мелкие морщинки).
Большой проблемой является то, что с определенного момента сухость кожи становится самоподдерживающимся явлением. В частности, формирование натурального увлажняющего фактора (NMF) связано с ферментативным гидролизом белка филагрина, однако для работы ферментов, гидролизующих филагрин, необходим определенный уровень влажности. Снижение содержания воды в роговом слое влечет за собой нарушение образования NMF.
Формирование нормального барьера кожи связано с непрерывными и сбалансированными процессами отшелушивания роговых чешуек (десквамция) и образования новых (ороговение). Оба этих процесса требуют участия ферментов, которые, в свою очередь, нуждаются в воде. В условиях постоянного дефицита воды десквамация роговых чешуек нарушается, что влияет на состояние всего эпидермиса (баланс между пролиферацией и десквамацией – один из важнейших в механизме формирования кожного барьера).
При низком содержании воды (ниже 10 вес.%) роговой слой теряет пластичность и начинает растрескиваться. Это открывает ворота инфекции – через нарушенный барьер легче проникают микроорганизмы, на которые кожа реагирует воспалительной реакцией (что наблюдается, в частности, при атопическом дерматите – хроническом воспалительном дерматозе, характеризующемся слабыми барьерными свойствами рогового слоя). Попытки устранить раздражение, применяя активные вещества противовоспалительного и антибактериального действия, как правило, не приносят результата или их эффект оказывается нестойким – в условиях постоянной нехватки влаги физиология клеток кожи меняется, и «вылечить» их становится весьма непросто. Прежде чем бороться с такими симптомами хронической воспалительной реакции, как покраснение и зуд, часто возникающими на фоне сухости рогового слоя, необходимо восстановить его барьерные свойства и поднять влажность на оптимальный уровень.
Когда мы говорим об увлажнении кожи, на самом деле имеем в виду увлажнение рогового слоя. Цель любой увлажняющей косметологической процедуры или косметического средства – вернуть роговому слою нормальный уровень гидратации, который бы сохранялся как можно дольше. Чтобы данная задача решалась эффективно, следует выяснить причины возникновения сухости.
Причины сухости кожи
Сухость кожи – это комплекс симптомов, к появлению которого могут проводить разные причины.
Это могут быть заболевания, причем необязательно кожные. Спектр патологий широк – от гормонального дисбаланса (вспомним диабетиков с их хронически сухой и раздраженной кожей или же больных с гипотиреозом), болезней мочеполовой системы, проблем с пищеварением, генетических дефектов (например, ихтиоз и атопический дерматит, обусловленные мутациями генов, контролирующих ороговение) до инфекционных заболеваний.
Сухой может стать и кожа здорового человека вследствие внешних воздействий (УФ-излучение, сильный ветер, холод, пыль, механическое трение (например, об одежду), сухой климат, химические вещества, разрушающие барьерные структуры), на почве несбалансированного питания и сильного психологического стресса.
Что же происходит с роговым слоем? Почему он перестает удерживать воду? Чтобы ответить на эти вопросы, вспомним основные водоудерживающие структуры рогового слоя:
1) кожное сало (естественный эмолент) приглаживает роговые чешуйки, уменьшая площадь контакта межклеточных промежутков с воздухом (соответственно уменьшается поверхность, с которой происходит испарение). Создает на поверхности кожи дополнительный водоотталкивающий слой, препятствующий испарению воды; высвобождает глицерин, связывающий воду из атмосферы и удерживающий ее в роговом слое и на его поверхности;
2) липидные структуры (липидный барьер) заполняют межклеточные промежутки рогового слоя и контролируют диффузию молекул воды и водорастворимых веществ (другими словами, регулируют трансэпидермальное испарение воды);
3) компоненты натурального увлажняющего фактора (NMF) – небольшие гигроскопичные молекулы (свободные аминокислоты, мочевина, молочная кислота, пироглутамат натрия). Концентрируются в основном около роговых чешуек и создают вокруг них подобие водной оболочки;
4) кератин – крупные белковые агрегаты, заполняющие корнеоциты. Нерастворим, но, как все белки, в воде набухает и прочно связывает молекулы воды электростатическими связями.
При нарушении (дефицит, структурные изменения) одной или нескольких водоудерживающих структур уровень воды в роговом слое падает. Логично предположить, что выбор стратегии увлажнения будет осуществляться в зависимости от того, где произошел сбой. На глаз это сделать бывает проблематично – сухая кожа вне зависимости от первопричины имеет довольно стандартный симптомокомплекс. И здесь на помощь приходят инструментальные методы функциональной диагностики.
Подробнее прочитать про эти методы, а также про особенности функционирования различных защитных систем кожи вы можете в нашей книге «НОВАЯ КОСМЕТОЛОГИЯ. Основы современной косметологии. 2-е издание, переработанное и дополненное» – она доступна и в электронной версии! А в ближайших наших заметках мы планируем рассказать о видах увлажняющих средств и особенностях их использования.
Источник
Что такое дерматит
Как можно понять уже из названия (греч. derma – кожа, itis – воспаление), дерматит – это воспаление кожных покровов. Факторы, провоцирующие развитие этого процесса, делятся на внешние и внутренние. К первой группе можно отнести любой внешний раздражитель (например, химическое вещество), а ко второй – вещества, которые вызывают дерматит при попадании в организм человека.
Как это выглядит на практике? Предположим, что человек испачкал руки в мазуте, попробовал отмыть их обычным мылом, и, разумеется, не добился желаемого результата. Тогда человек оттер руки при помощи тряпочки, смоченной в растворителе, а спустя некоторое время у него возникло воспаление кожи ладоней и пальцев. В данном случае внешними раздражителями могли стать как мазут, так и растворитель (а, возможно, даже мыло). Это типичная картина для контактного дерматита.
Другой пример – если человек страдает от аллергии на яичный белок и случайно съедает пирожное с кремом. Вскоре у него развиваются проявления атопического дерматита, которые в медицине называют токсидермией (поскольку явление возникло в результате употребления аллергена внутрь).
Дерматиты также могут быть острыми и хроническими. Для острой формы характерно быстрое начало и стремительное развитие клинической картины, при этом такая форма достаточно легко поддается лечению. С хроническим дерматитом все наоборот: течение заболевания длительное, сопровождается регулярными рецидивами (например, сезонным обострением аллергического дерматита). Большую часть времени симптомы могут быть выражены слабо, но обостряться при появлении провоцирующего фактора.
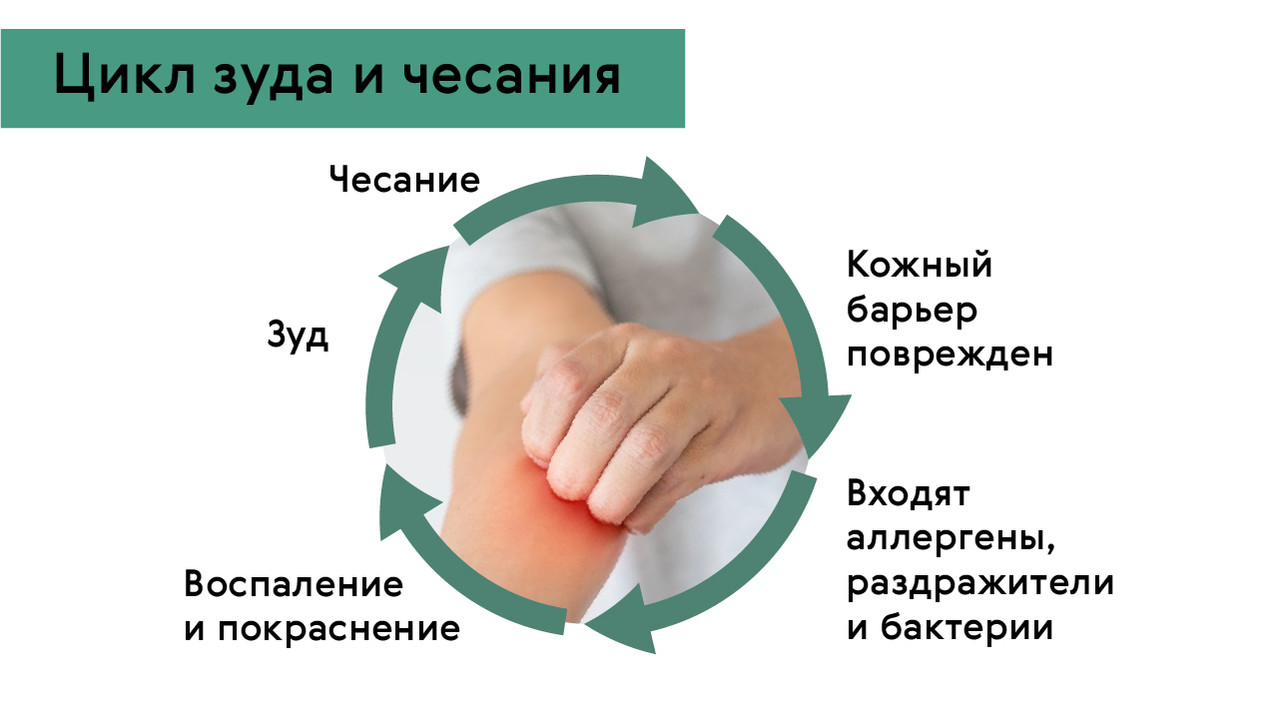
 Рисунок 1. Почему всё время чешется и не перестает. Источник: Medportal
Рисунок 1. Почему всё время чешется и не перестает. Источник: Medportal
Проявления дерматитов
Нюансы клинической картины (например, четкость границ поражения или выраженность покраснения) могут варьироваться в зависимости от формы дерматита. Однако для большинства разновидностей воспаления кожи характерны следующие симптомы:
- появление волдырей, пузырьковой сыпи, трещин и корочек на коже;
- чувство жара в месте наибольшего поражения кожных покровов;
- боль и зуд;
- ощущение жжения разной степени выраженности;
- отечность;
- эритема (покраснение).
Даже при появлении 1-2 симптомов из этого списка следует обратиться к врачу, поскольку чем быстрее будет выявлена причина дерматита, тем эффективнее будет лечение.
Сильный зуд и боль, а также обширная область поражения и возникновение участков некроза (омертвения ткани) являются показаниями для срочной госпитализации пациента.
Отдельно следует упомянуть необходимость консультации со специалистом для беременных женщин. В период вынашивания ребенка у женщины существенно меняется гормональный фон, из-за чего возникает множество неприятных осложнений, к числу которых относится и дерматит. При этом подбирать лекарства должен врач, поскольку беременность является противопоказанием для приема большинства фармакологических препаратов.
Причины возникновения дерматитов
Спровоцировать дерматит могут различные факторы: склонность к аллергическим реакциям, воздействие химических веществ, высокой или низкой температуры, механические повреждения. Этиология дерматитов тесно взаимосвязана с их классификацией, поскольку разделение на виды осуществляется именно с учетом причины воспаления кожи.
Контактный
Этот вид дерматита также называют ирритантным. Он развивается в результате воздействия раздражителя (например, химического или температурного), при этом поражается именно та часть кожи, которая подверглась его воздействию. Еще в конце прошлого века считалось, что контактный дерматит не имеет ничего общего с иммунитетом организма, но как оказалось в дальнейшем, ирритантные реакции обусловлены ответом иммунной системы.
Аллергический
Этот вид дерматита развивается у людей, чей организм обладает повышенной чувствительностью к тому или иному аллергену. При этом область поражения может распространяться далеко за пределы того участка кожи, где произошел контакт с аллергеном, а реакция может возникать даже спустя две недели после такого контакта. Концентрация аллергена не имеет принципиального значения. Иными словами, если у человека есть аллергия на йод, то даже одна его капля может вызвать поражение больших участков кожи (вплоть до распространения по всему телу).
Атопический
Отличительной чертой является хроническое течение, сопровождающееся периодами обострения. Как правило, этот вид дерматита развивается в детском возрасте и плохо поддается лечению. Главной причиной считается наследственная предрасположенность.
Себорейный
Проявляется зудом, покраснением и шелушением кожи. Воспалительные процессы чаще всего затрагивают кожу головы (в этом случае пациент жалуется на излишки перхоти), носогубный треугольник и заушные области. Причина воспаления – дрожжеподобные грибы Malassezia, которые являются частью микрофлоры кожных покровов и используют выделения сальных желез как питательную среду, а потому обитают именно на тех участках кожи, где эти железы функционируют наиболее активно. В процессе своей жизнедеятельности грибы Malassezia выделяют вещества, которые вызывают воспаление кожи. Для себорейного дерматита также характерно хроническое течение.
Сухой
Развивается чаще всего в холодное время года у людей с чувствительной сухой кожей. Воздействие низких температур способствует пересушиванию и обезвоживанию кожу. К тому же с началом отопительного сезона воздух в квартирах тоже становится излишне сухим. Процесс может развиваться на любом участке тела.
Инфекционный
Как уже понятно из названия, причиной развития становится инфекция, которая обычно попадает в плохо заживающие раневые поверхности, ссадины или расчесы. Проявляется в виде гнойничковых высыпаний.
Красный плоский лишай
Это заболевание также известно как красный дерматит. Имеет хроническое течение и характеризуется появлением на коже красных или розовых бляшек, а также чувством зуда. Может проявляться в виде эрозий или папулезных высыпаний. Иногда красный дерматит может поражать ногти. Причины его возникновения на сегодняшний день вызывают разногласия среди специалистов, поэтому можно выделить несколько теорий:
- Неврогенная. Согласно этой теории, заболевание возникает в результате перенесенного стресса.
- Интоксикационная. Считается, что причина в побочном действии антибиотиков и лекарственных препаратов, содержащих йод, алюминий, хинин и т.д.
- Наследственная. Согласно этой теории, заболевание обусловлено генетически. Считается, что существует ген, провоцирующий развитие красного дерматита под воздействием различных провоцирующих факторов.
- Вирусная. Основана на предположении, что причиной является вирус, который может долгое время находиться в наружном слое кожи, никак себя не проявляя. Однако при воздействии неблагоприятных факторов (например, при ослаблении иммунитета) вирус может вызвать воспалительные процессы.
- Аутоиммунная. Это достаточно популярная теория – многие специалисты склоняются к мнению, что всему виной скопление клеток, увеличивающих иммунный ответ организма. В этом случае организм принимает клетки собственной кожи за чужеродные белки и начинает их уничтожать. Отсюда и воспалительные процессы со всеми вытекающими последствиями.
Диагностика дерматитов
Главным методом диагностики при подозрении на дерматит является сбор истории болезни и осмотр пациента. Врач ставит предварительный диагноз, основываясь на клинических проявлениях заболевания и данных о контакта пациента с раздражителем. Для подтверждения могут быть назначены следующие исследования:
- кожные пробы (нанесение предполагаемого аллергена на кожу с целью определения реакции);
- иммунологический анализ крови (выявление иммуноглобулинов G, вырабатывающихся при контакте с аллергенами);
- общий анализ крови (если заболевание обусловлено аллергическими реакциями, отмечается рост эозинофилов).
Основные принципы лечения дерматитов
При лечении дерматита ключевая роль отводится медикаментозным препаратам. Оперативные вмешательства не применяются, а эффективность физиотерапевтических процедур у большинства современных специалистов вызывает сомнения.
Медикаментозное лечение
При местном лечении высыпаний применяют глюкокортикостероидные препараты в форме кремов и мазей:
- флутиказона пропионат;
- бетаметазона валерат;
- триамцинолона ацетонид;
- мометазона фуроат.
Мази и кремы рекомендуется наносить тонким слоем на пораженные участки кожи несколько раз в день. Курс лечения составляет 2-3 недели.
При тяжелом течении болезни, сопровождаемом сильным зудом и обширными участками поражения (более 20% кожи всего тела) рекомендуется прием преднизолона в таблетках. Курс лечения составляет в среднем одну неделю.
В подобных ситуациях медикаментозная терапия может быть дополнена иммуносупрессивными препаратами (азатиоприн, циклоспорин).
Чтобы уменьшить общую чувствительность организма к раздражителям (сенсибилизацию), а также снять отечность, покраснение и уменьшить зуд, назначаются антигистаминные препараты (например, лоратадин или фексофенадин).
Немедикаментозная терапия
Одна из главных задач врача – выявить раздражитель и сделать так, чтобы пациент перестал с ним контактировать. Разумеется, если дерматит вызван контактом с агрессивным химическим веществом, эта задача упрощается. Но если виной всему аллергия или аутоиммунные реакции, то предстоит более сложная работа.
Пациенту также необходимо наладить режим дня и обеспечить полноценный отдых (спать не менее 8 часов в день). Очень важно придерживаться здоровой схемы питания, не перегружать рацион жареными, острыми и консервированными блюдами.
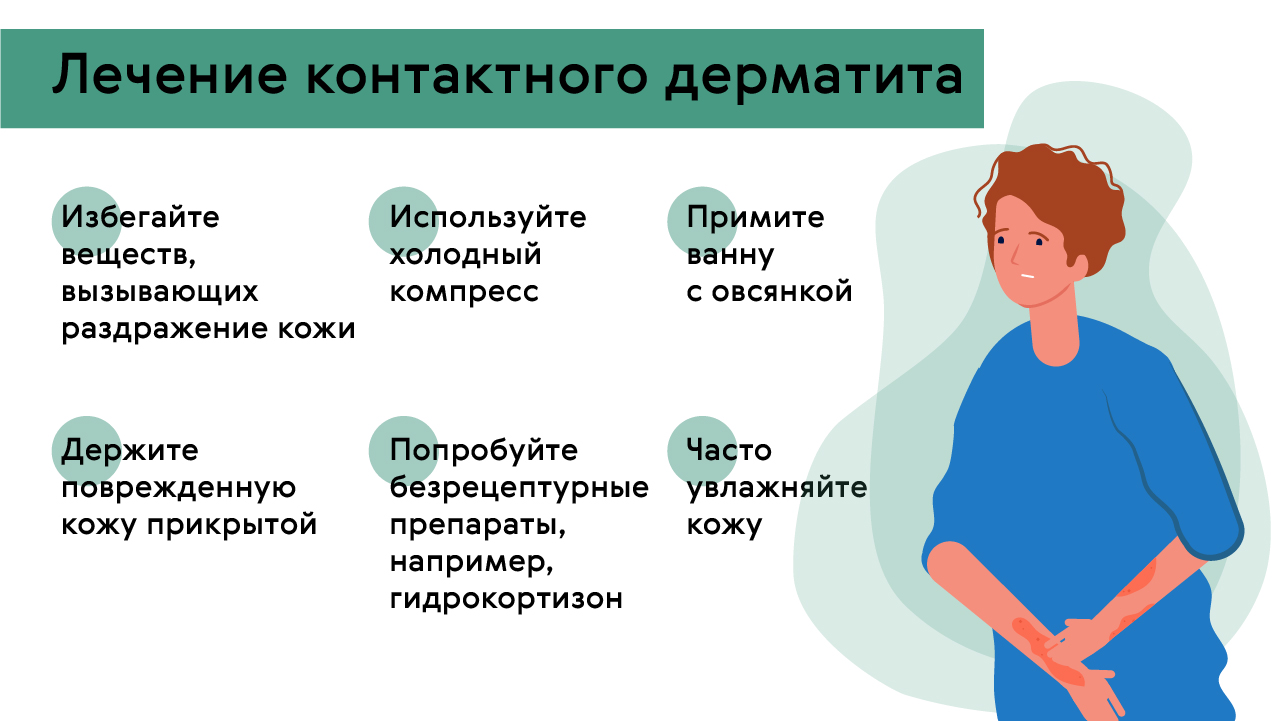 Рисунок 2. Памятка – как обычно контактный лечат дерматит. Источник: Medportal
Рисунок 2. Памятка – как обычно контактный лечат дерматит. Источник: Medportal
Профилактика дерматита
Профилактические меры во многом зависят от типа дерматита. Например, при атопическом дерматите высыпания и раздражения на коже нередко возникают из-за проблем с желудочно-кишечным трактом или эндокринной системой. В этом случае необходимо воздействовать на первопричину, то есть лечить основное заболевание.
При аллергическом дерматите следует выявить раздражитель и исключить контакты с ним. Нередко пациентам приходится отказываться от любимых блюд (чаще всего аллергические кожные реакции возникают на цитрусовые, шоколад, яйца и морепродукты), однако без этого не обойтись – даже самые дорогие лекарства не дадут ожидаемого эффекта, если не исключить аллерген из меню.
Мыться лучше всего в теплой воде (примерно 34 С), поскольку горячая вода вызывает микротравматизацию кожи. Важно избегать стрессов, а в период повышенных нервных нагрузок, можно узнать у врача, как принимать легкие седативные препараты.
Заключение
Несмотря на то, что клинические проявления дерматита во многом зависят от его разновидности, профилактика и лечение этого заболевания основываются в первую очередь на устранении контакта с раздражителем и коррекции образа жизни. В комплексе с правильно подобранной медикаментозной терапией такой подход значительно улучшает прогноз выздоровления.
Источник
