Лоскут на кожу головы

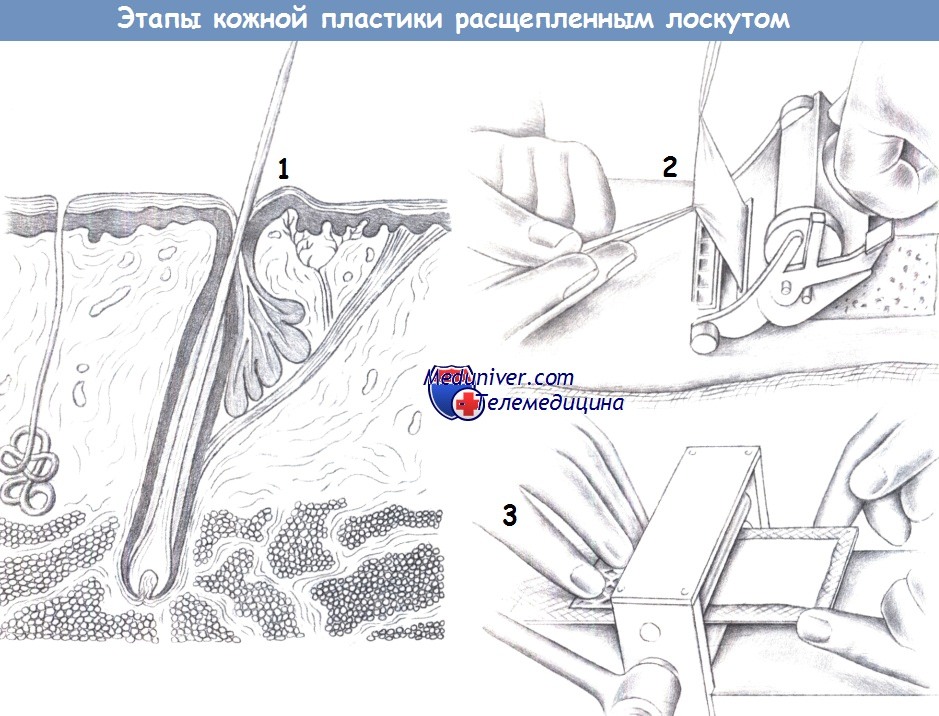
Техника и методика трансплантации кожи на голове, шееа) Расщепленные кожные трансплантаты. Большинство хирургов для забора расщепленного кожного трансплантата пользуются специальным дерматомом, позволяющим точно контролировать толщину трансплантата. Чтобы дерматом не заедал и скользил гладко, кожа донорской области смазывается маслом. Это позволяет избежать разрывов лоскута и появления на нем заусениц. Желательно, чтобы по мере продвижения дерматома ассистент аккуратно приподнимал край кожи с помощью щипцов, чтобы трансплантат не сминался и не рвался. После получения достаточного количества кожи, ее следует обернуть в марлю, пропитанную физиологическим раствором. Не стоит помещать трансплантат непосредственно в раствор или, тем более, воду, поскольку это может привести к его отеку и размягчению. Из-за пересечения петель капилляров дермы часто возникает точечное кровотечение. Для остановки кровотечения на рану можно положить перевязочный материал, смоченный в разведенном растворе адреналина (1:100000-1:300000), после чего рана перевязывается, метод перевязки зависит от предпочтений хирурга. Некоторые хирурги предпочитают сначала уложить на рану повязку с антибактериальной мазью, затем какой-нибудь неприлипающий материал и, наконец, еще один слой стерильных материалов для поглощения небольшого серозного выпота, обычно присутствующего в течение первых 48-72 часов. Другие хирурги просто укладывают в рану биосинтетический материал, под которым и будет происходить реэпителизация раны; это позволит избежать частой смены повязок в раннем послеоперационном периоде. Следует избегать соблазна просто измерить размер дефекта, а затем на столике подогнать трансплантат под нужный размер. Если хирург совершит ошибку и избыточно резецирует трансплантат, вариантов действий у него останется немного: либо пришивать «обрезки» кожи к реципиентной области; либо делать в трансплантате большое число отверстий, чтобы его можно было подогнать к краям дефекта; либо выполнять забор нового трансплантата. Всех подобных ситуаций следует избегать, поскольку они не позволяют добиться максимально приемлемого косметического результата и увеличивают риск развития осложнений (наличие которого всегда нужно объяснять пациенту). Чтобы избежать такой ситуации, лучше поместить превышающий по размеру дефект кожи трансплантат и подшить одну из сторон, а затем уже скорректировать размеры. Обрезать трансплантат нужно постепенно, двигаясь от периферии. Не следует пытаться достичь нужного размера одним взмахом скальпеля. Немного терпения оправдывается результатом. Затем выполняется простое однослойное ушивание раны по краям раны. Поскольку вероятность того, что трансплантат приживется, зависит от питания от раневого ложа, следует предотвращать скопление жидкости (формирование серомы или гематомы) под трансплантатом. Поэтому для эвакуации избытка жидкости из-под трансплантата ушивать края раны разумно простыми узловыми швами. Некоторые хирурги предпочитают наложить в центре трансплантата фиксирующий шов, чтобы не допустить его возвышения над раневым ложем и закрыть все пустоты. Эта техника особенно полезна при трансплантатах большого размера. Также при использовании большого трансплантата для удаления избытка жидкости в нем можно проделать несколько небольших отверстий скальпелем № 15 («дырочки в пироге»).
Установка дренажа необязательна, т. к. в качестве инородного тела он нарушит реваскуляризацию покрывающей его части трансплантата. Вне зависимости от размера трансплантата, его приживление ускоряется при использовании давящего тампона. Обычно в качестве тампона используется рыхлая марля или схожий материал, затем идет слой неприлипающего материала, обработанного мазью с антибиотиком. Тампон привязывается над трансплантатом нерассасывающейся монофиламентной нитью и выполняет две основные функции. Во-первых, он устраняет мертвое пространство и предотвращает формирование серомы под трансплантатом, во-вторых, снижает распространение на трансплантат сдвигающих сил (ориентированных в латеральном направлении), которые могут разрушить формирующиеся сосуды, а также травмировать сам трансплантат, приводя к формированию серомы или гематомы. Тампоны могут быть достаточно крупными и неудобными для пациентов, но они незаменимы для обеспечения приживления трансплантата и достижения благоприятного результата лечения. Как правило, убирать их можно на седьмой день, в зависимости от клинической картины. После удаления тампона рана осматривается, при необходимости проводится туалет. б) Полнослойные кожные трансплантаты. Вследствие самой сути полнослойного кожного трансплантата, рана на месте донорской области должна быть ушита, обычно веретенообразным методом. Поэтому хирург должен планировать не только размер донорской ткани, но и дополнительное иссечение кожи вокруг раны для того, чтобы ее можно было ушить без образования кожных дефектов. После выбора донорской области разумным будет примерно на 10-15% увеличить размер планируемого трансплантата, поскольку в дальнейшем он несколько сократится. Затем выполняется забор кожи и удаляется подкожно-жировая клетчатка. Это увеличивает вероятность приживления трансплантата. Затем кожа укладывается в пропитанную марлю, обеспечивается гемостаз раневой поверхности, и дефект донорской области послойно ушивается. Техника размещения полнослойного трансплантата аналогична таковой для расщепленного, лишь за тем исключением, что делать отверстия в коже чаще всего не требуется, т.к. обычно расщепленные трансплантаты по размеру не такие маленькие, как расщепленные (например, при пластике крупных дефектов волосистой части кожи головы).
в) Дермальные трансплантаты. Забор дермального аутотрансплантата начинается с частичного выделения расщепленного трансплантата (толщина 0,3-0,4 мм), который остается прикрепленным к коже на дистальном конце. Затем нужно уменьшить ширину рабочей поверхности дерматома и сделать им еще одно движение по обнажившемуся участку (толщина 0,3-0,35 мм), для того, чтобы выделить полоску дермы. Выделенный расщепленный лоскут пришивается на место одним рядом швов, после чего на рану аккуратно накладывается повязка. Затем дермальный трансплантат подшивается в реципиентное ложе, чаще всего рассасывающимися швами, дермальная поверхность должна быть обращена кнаружи. В некоторых ситуациях, когда можно не опасаться смещения трансплантата, подшивание не требуется. AlloDerm укладывается по такой же методике. г) Жировые трансплантаты. Для забора жировых трансплантатов может использоваться либо метод липосакции, либо открытые методики. Обычно выбор конкретной техники зависит от предпочтений хирурга. При использовании метода липосакции донорской областью обычно становится брюшная стенка, поскольку жировая ткань чаще всего присутствует здесь в достаточном количестве; а поскольку живот находится достаточно далеко от головы и шеи, работать могут сразу два хирурга, в результате сокращая время операции. Врач всегда должен пытаться работать в подкожном слое, не повреждая брюшину, при этом отверстие в канюле должно быть направлено в сторону от дермы. Иногда после забора материала на донорскую область накладывается давящая повязка для предотвращения формирования серомы или гематомы. Аналогично выполняется и открытый забор жировой ткани. После небольшого поверхностного разреза следует ножницами отделить кожу от подкожно-жировой клетчатки. При заборе жирового трансплантата автор данной главы обычно предпочитает использовать полукружный разрез вокруг пупка, что позволяет избежать появления новых шрамов. Если разрез выполняется в нижних квадрантах живота, предпочтительно использовать левую сторону, чтобы в дальнейшем специалисты не перепутали его с рубцом после открытой аппендэктомии. Также для лучшего сокрытия шрама место будущего разреза разметка наносится при вертикальном положении пациента в нижнем белье.
д) Послеоперационный период после трансплантации кожи. При любых угрожающих признаках наблюдение должно быть как можно более тщательным. Проводится местный уход за раной (аккуратная обработка раны физиологическим раствором или перекисью водорода для удаления корочек, применение антибактериальных мазей, выявление и устранение любых состояний, способствующих неблагоприятному течению процесса заживления). Например, скопление экссудата (серомы) под трансплантатом ухудшает его питание, поэтому серомы необходимо дренировать. Нарушить процесс заживления раны могут сопутствующие факторы, такие как курение или неконтролируемый сахарный диабет; для обеспечения оптимального результата необходимо контролировать подобные условия в послеоперационном периоде. Для документирования и отслеживания проблем при заживлении раны полезно пользоваться фотоаппаратом; в дальнейшем эти фотографии будут иметь образовательную ценность как для самого хирурга, так и для ординаторов. При обнаружении участков некроза предпринимаются меры, описанные выше, с тем лишь исключением, что очаг(и) некроза следует иссечь для того, чтобы они не служили питательной средой для роста бактерий. На этом этапе не стоит пытаться повторно использовать трансплантаты или местные лоскуты, поскольку факторы, способствовавшие неудачному исходу, еще не были в полной мере скорректированы, а повторение неудачи обескуражит и хирурга, и пациента. Предпочтительнее оставить рану заживать вторичным натяжением, а спустя некоторое время провести повторную реконструкцию. Исключение составляют только дефекты средних и крупных размеров, либо дефекты, расположенные на участках, где избыточное рубцевание приведет к функциональным нарушениям или нарушению анатомических структур. В случаях, когда причина неудачного исхода недостаточно ясна или неисправима, для предотвращения повторения подобной ситуации следует использовать другой метод реконструкции. Как и с любым другим рубцом, ограничение контакта с ультрафиолетовыми лучами является основной мерой, направленной на предотвращение появления пигментных изменений в рубце. В течение года после операции рекомендуется использовать солнцезащитные кремы или фильтры с солнцезащитным коэффициентом 30 или больше. После окончательного заживления можно рассмотреть способы дальнейшего улучшения внешнего вида рубца. Использование косметики очень сильно помогает скрыть остаточные дефекты как на ранних, так и на поздних этапах. И хотя обсуждение дермабразии выходит за рамки данной главы, ее можно использовать по краям трансплантата или на границах субъединиц лица для улучшения цвета и текстуры кожи. Также на конечный результат может благоприятно повлиять использование лазера или некоторых световых устройств, которые улучшают внешний вид окружающей кожи. Как правило, страховые компании не оплачивают эти методы лечения, поэтому многим пациентам они оказываются недоступны. Видео техники пересадки кожи – пластики расщепленным лоскутом
– Также рекомендуем “Техника и методика трансплантации хряща на голове, шее” Оглавление темы “Пластическая хирургия головы и шеи”:
|
Источник
Этапы и техника пластики головы, шеи мышечно-кожным лоскутома) Консервативное лечение участков требующих пластики мышечно-кожным лоскутом. Для профилактики тромбообразования в послеоперационном периоде могут использоваться несколько препаратов. К ним относятся декстран и аспирин, которые имеют примерно одинаковую эффективность. Для поддержания проходимости сосудов аспирин в дозе 81 мг принимается ежедневно на протяжении четырех недель с момента операции.
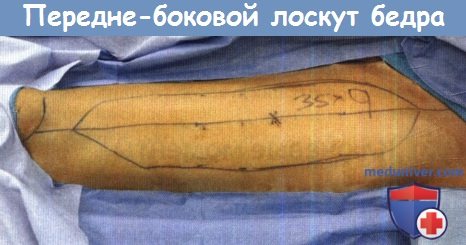
б) Техника пластики мышечно-кожным лоскутом участков головы и шеи. Планируемый перед операцией и определяемый в ходе операции размер дефекта являются ключевыми факторами, влияющими на выбор и дизайн лоскута. Возможные и глотки. Другим преимуществом этого лоскута являются длинная сосудистая ножка и богатая сеть венозных сосудов. На шее, бедной сосудами, этот лоскут может протянуться до противоположной стороны для формирования анастомозов с ее сосудами. Венозный отток происходит за счет наличия подкожной латеральной вены руки (головной вены) и глубоких вен, сопровождающих лучевую артерию, которые на проксимальном участке предплечья анастомозируют с большим количеством мелких вен и одной крупной веной. Благодаря большому количеству венозных сосудов поиск вены для формирования анастомоза сложности не представляет. Формирование лоскута основано на лучевых сосудах предплечья. Медиальной границей кожного лоскута является сухожилие длинной ладонной мышцы, за него не стоит заходить, чтобы не обнажить локтевые сосуды. Важными моментами в выделении лоскута являются ранняя идентификация головной вены, сохранение дистальных поверхностных ветвей лучевого нерва, выделение коммуникантных ветвей проксимальной трети предплечья. Включение в лоскут латерального кожного нерва предплечья, следующего вместе с головной веной, обеспечивает чувствительную иннервацию реконструированного дефекта. Для закрытия раны на предплечье используют расщепленный кожный трансплантат. Отдаленными осложнениями со стороны донорской области являются нарушение чувствительности зоны иннервации поверхностного лучевого нерва, рубцовая контрактура с ограничением разгибания руки, косметический дефект. Сила кисти и объем движений конечности редко нарушаются в сколько-нибудь значимой степени. Основным преимуществом переднебокового лоскута бедра по сравнению с лучевым лоскутом предплечья является меньший риск развития осложнений со стороны донорской области. В большинстве случаев образовавшийся дефект бедра можно просто ушить, не прибегая к использованию кожных трансплантатов. Дизайн лоскута основан на идентификации перфорантных сосудов ножки лоскута — нисходящей ветви латеральной артерии, огибающей бедренную кость. Места выхода сосудов лежат возле линии, проведенной от верхнего переднего подвздошного гребня до переднелатерального края коленной чашечки. После определения объема избыточной кожи размечаются края будущего лоскута. У пожилых пациентов площадь лоскута может достигать 250-350 см2, при этом дефект можно будет закрыть простым наложением швов. Для забора лоскута требуется тщательное выделение перфорантных сосудов, проходящих через латеральную широкую мышцу бедра. Также лоскут можно выделить без отделения медиальной широкой мышцы бедра от подкожно-жировой клетчатки и кожи, избегая таким образом трудоемкого выделения перфорантных сосудов. По своим свойствам лоскут аналогичен радиальному лоскуту предплечья, т.к. он имеет достаточно большую длину, а при необходимости может простираться до противоположной стороны шеи. Риск осложнений со стороны донорской области минимален, даже при повреждении мышцы. Нарушения походки встречаются редко.
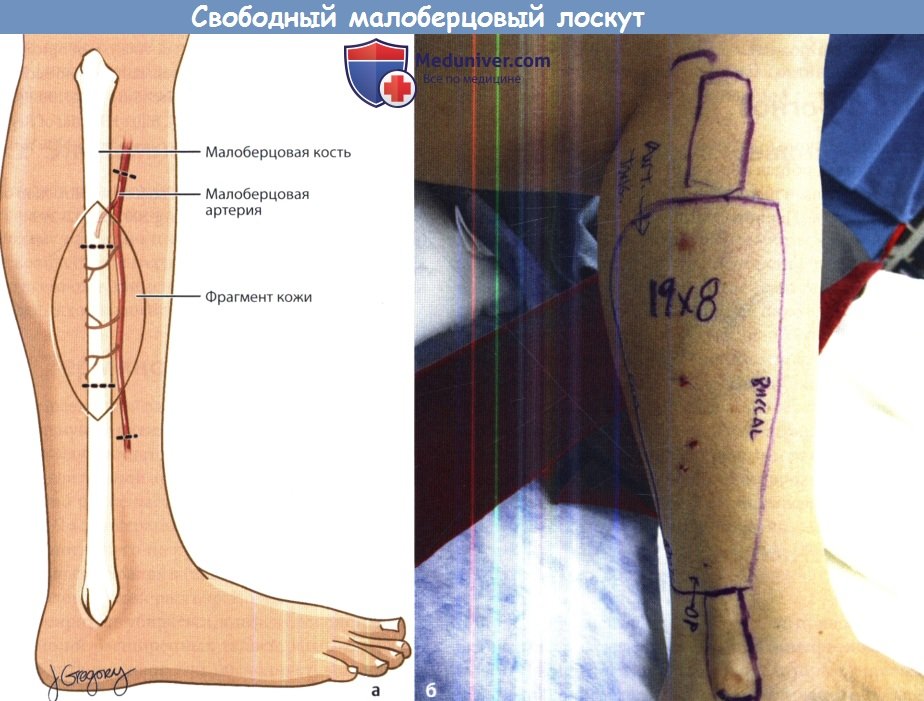
Свободный малоберцовый лоскут является методом выбора при пластике костных дефектов, особенно нижней челюсти. К анатомическим достоинствам данного лоскута относятся длина кости вплоть до 25 см, мощный кортикальный слой кости, способный держать костные имплантаты, надежный сосудистый пучок. Также при заборе этого лоскута можно выделить и большой кожный лоскут, размерами до 300 см2. Забор большего объема кожи может привести к ее частичной потере. Кожа малоберцовой поверхности голени используется для пластики большей части языка, щеки, расположенных рядом наружных дефектов. Малоберцовой костью можно надежно восстановить дефект любого сегмента нижней челюсти. Придание кости нужной формы выполняется закрывающими остеотомиями. Для сохранения достаточного кровотока каждый костный сегмент после остеотомии должен быть 3 см в длину или более, т.к. их питание происходит за счет сосудов надкостницы. После выполнения остеотомий малоберцовая кость крепится к нижней челюсти фиксирующими пластинами. К осложнениям пластики свободными лоскутами относят некроз лоскута (описан выше), кровотечения, инфицирование, расхождение краев раны, формирование фистулы, оголение металлических конструкций, избыточный объем ткани и некоторые другие. Для улучшения внешнего вида рубца и устранения функциональных нарушений могут потребоваться повторные вмешательства. В подходящих случаях повторную операцию можно отложить до завершения лучевой терапии.
в) Прогноз. Согласно нескольким крупным опубликованным исследованиям, общая вероятность успешного закрытия дефекта головы и шеи при помощи свободных лоскутов достигает 95%. Периоперационная летальность составляет 1%. Вероятность развития системных осложнений (чаще всего со стороны дыхательной и сердечно-сосудистой систем) достигает 20%. Вероятность хирургических осложнений (инфицирование раны, распад лоскута, формирование фистулы) существенно выше у пациентов, получавших лучевую терапию. г) Ключевые моменты: – Также рекомендуем “Показания и методика аугментации тканей – раздувания резиновым баллоном” Оглавление темы “Пластическая хирургия головы и шеи”:
|
Источник