Мокнущая экзема кожи рук

Мокрая экзема лечение – комплекс лечебно-терапевтических, медикаментозных мероприятий и процедур, которые проводятся с целью устранения возбудителей и патологических проявлений экзематозных воспалений. Мокрая (мокнущая) экзема – это хроническое поражение кожного покрова, характеризующееся переменным чередованием ремиссии и обострения болезни. Экзема проявляется образованием на пораженной коже покраснения, отечности и высыпаний (серозных везикул и папул), которые после вскрытия превращаются в мокнущие точечные эрозии.
Клинические проявления заболевания настолько специфичны, что позволяют диагностировать мокнущую экзему без проведения вспомогательных общеклинических исследований. К причинам развития мокнущей экземы относят гипертиреоз, нервное перенапряжение, патологии органов ЖКТ, наследственную предрасположенность, сахарный диабет, течение хронических инфекций в организме и т.д. Отсутствие квалифицированной и своевременной терапии может привести к появлению тяжелых осложнений, поэтому при возникновении первых признаков экзематозных воспалений следует обратиться за помощью к опытному врачу для назначения лечения.
Особенности терапии мокрой хронической экземы
Как и любую болезнь, мокнущую экзему проще предотвратить, нежели лечить. В целях профилактики следует аккуратно увлажнять, очищать и смягчать кожу, а также защищать эпидермис от воздействия потенциальных возбудителей заболевания. В обиходе рекомендуется исключить или ограничить использование агрессивных химических веществ – стиральных порошков, моющих и чистящих средств, ароматизированного мыла и т.д. Также следует скорректировать способ жизни, придерживаться гипоаллергенной диеты и соблюдать режим дня.
Для успешного лечения экземы современная фармакология имеет достаточное количество лекарственных препаратов наружной и внутренней терапии. Лечение экзематозной болезни может осуществляться с помощью следующих фармакологических средств:
- Седативные препараты;
- Антигистамины;
- Диуретики;
- Антихолинергетики;
- Аскорбиновая кислота;
- Препараты кальция;
- Транквилизаторы;
- Иглорефлексотерапия;
- Глюкокортикостероиды.
Если экзема сопровождается только покраснением кожного покрова и появлением невскрывающихся волдырей, то заболевание можно вылечить с помощью пудры, болтушек, индифферентных паст и других препаратов наружного использования.
Терапия мокнущей экземы требует комплексного подхода, который заключается в нейтрализации внешних раздражителей, обследовании эндокринной системы на наличие гормональных расстройств, а также организации грамотного лечения различных хронических патологий. Борьба с экзематозным воспалением начинается с проведения гипосенсибилизирующей терапии посредством внутримышечного введения хлорида кальция, тиосульфата натрия или других схожих лекарственных препаратов. Также терапия мокнущей экземы не обходится без назначения седативных (успокоительных) и антигистаминных препаратов (димедрол, перитол, супрастин, диазолин).
В тяжелых ситуациях пациенту показан прием кортикостероидов. Их применение должно быть кратковременным, поскольку длительное использование препаратов может привести к привыканию. С помощью мочегонных препаратов (диуретиков) проводится очищение организма от токсинов и шлаков. Также терапия экзематозной болезни подразумевает прием иммунокорректоров, позволяющих повысить защитные функции организма (витамины группы В, тималин, пентоксил).
Местное лечение осуществляется с помощью специальных примочек, которые изготавливаются с применением нитрата серебра, борной кислоты, резорцина, димексида и прочих препаратов. Для смягчения кожного покрова используются салициловая и борная мазь, крем лоринден С, примочки с перманганатом калия.
После купирования воспалительного процесса, пациенту может назначаться курс физиотерапевтического воздействия, включающий проведение таких лечебных процедур, как фототерапия, криотерапия и озонотерапия. Подобные мероприятия позволяют ускорить заживление кожного покрова, улучшить кровообращение в клетках и восстановить обменные процессы в тканях.
Медикаментозное лечение при мокнущей экземе
Экзема с помощью медикаментов лечится посредством системного и местного воздействия. Прием системных лекарственных препаратов осуществляется с целью терапевтического воздействия в следующих направлениях:
- Коррекция работы иммунной системы;
- Антибактериальная терапия;
- Уменьшение сенсибилизации (восприимчивости организма к аллергенам);
- Укрепление сосудистых стенок (ангиопротекция);
- Симптоматическая терапия;
- Уменьшение интоксикационного синдрома;
- Коррекция нарушений органов ЖКТ;
- Седативная терапия;
- Уменьшение выраженности воспалительных проявлений с помощью нестероидных, стероидных и антигистаминных препаратов.
Наружная терапия экзематозной болезни осуществляется с целью устранения патологических проявлений заболевания, восстановления регенеративных процессов в тканях и борьбы с болезнетворными микроорганизмами.
Дезинтоксикационная и десенсибилизирующая терапия при экземе
Часто в целях десенсибилизации используются препараты кальция, среди которых наиболее распространенными считаются кальция хлорид и кальция глюконат. Назначать струйное введение кальция хлорида не рекомендуется. 5-10 мл препарата разводится в 100-200 мл физраствора и вводится внутривенно с помощью системы (капельно). Также не рекомендуется использовать данное средство для внутримышечного введения, поскольку это приведет к омертвению (некрозу) мышечных тканей. В дальнейшем в области укола может образоваться абсцесс, для устранения которого в большинстве случаев требуется хирургическое вмешательство. В свою очередь кальция глюконат можно использовать для внутривенного введения или назначать в виде таблеток. Также с целью десенсибилизации могут назначаться уротропин и тиосульфат натрия (внутривенно).
Дезинтоксикационная терапия заключается в назначении гомедоза внутривенно капельно и внутреннем приеме сорбентов (энтеросгель, полисорб, активированный уголь). Как правило, препараты принимаются после или до еды за 1,5-2 часа.
Иммунокоррекция и противовоспалительная терапия при экземе
Основным компонентом при лечении экзематозной болезни считаются антигистаминные препараты, которые уменьшают выраженность воспалительных реакций организма. Как правило, при борьбе с мокнущей экземой назначаются препараты второго или третьего поколения. В случае отсутствия противопоказаний могут использоваться средства первой генерации. При наличии выраженных клинических проявлений терапию рекомендуют начинать именно с этих препаратов. Предпочтение отдается инъекционному введению лекарственного средства. Выбор наиболее подходящего препарата и его дозу определяет лечащий врач с учетом характера и тяжести патологического состояния.
Среди кортикостероидов к наиболее часто используемым относят дексаметазон и преднизолон, который может назначаться внутримышечно, внутривенно или в виде таблеток. Применение данной группы лекарственных препаратов показано только в случаях затяжного или тяжелого течения болезни, которое не поддается терапии другими методами.
К иммуномодулирующим препаратам относятся тимоген, циклоферон, аевит, эхинацея пурпурная, экстракт алоэ, полиоксидоний и натрий нуклеинат. Часто используются витамины группы В и фолиевая кислота.
Также терапия экзематозного заболевания включает применение таких нестероидных противовоспалительных препаратов, как нимесулид (нимесил, нимика, найз), мелоксикам (амелотекс, мовалис), диклофенак (вольтарен), ибупрофен.
Коррекция нарушений ЖКТ и антибиотикотерапия при экземе
Коррекция работы органов ЖКТ подразумевает назначение ферментных препаратов (панкреатин, мезим, энзистал, фестал, креон). В некоторых ситуациях прием лекарственных средств может длиться несколько месяцев. В ряде случаев показано применение лактулозы (порталак, дюфалак). При диагностировании дисбактериоза назначается прием бифиформа, линекса, хилака форте. Также рекомендуется включить в рацион кисломолочные продукты, которые помогают бороться с данной проблемой.
Антибактериальные препараты представлены антибиотиками широкого спектра (цефотаксим, амоксиклав, цефтриаксон). Антибактериальные средства назначаются при развитии вторичной инфекции или если экзема имеет микробный характер. Антибиотики рекомендуется применять в виде инъекций.
Физиотерапия и местная терапия при экземе
В качестве местной терапии могут назначаться примочки с раствором танина, диоксидина, азотнокислого серебра, фурацилина, метиленового синего, калия перманганата, борной кислоты и резорцина. Также возможно использование мазей, которые содержат стероидные гормоны, комбинированных кремов (акридерм, тридерм), аэрозолей аекола и пантенола. Однако местные препараты должны назначаться исключительно после уменьшения мокнутия экзематозных воспалений.
К физиотерапевтическим методикам относят солнечные ванны, селективную фототерапию, аэрозольтерапию, ультрафиолетовое облучение, фонофорез с глюкокортикостероидными и антигистаминными средствами. Целесообразность проведения той или иной процедуры определяет врач с учетом характера и тяжести течения болезни, а также наличия возможных противопоказаний, которые выявляются в ходе предварительного обследования.
Особенности способа жизни при экземе
Основное направление терапии экзематозного заболевания заключается в исключении контакта с провоцирующими факторами и аллергенами, которые стали причиной развития болезни. На период обострения патологии пациенту следует исключить употребление алкоголя и отказаться от курения. Следует носить одежду из хлопка без яркой окраски, снять браслеты, цепочки и другие украшения в области локализации поражений. Аллергическая реакция на хром и никель (основные компоненты металлических аксессуаров) может привести к образованию экзематозных воспалений.
Использование одеколонов, духов, дезодорантов и кремов (кроме назначенных врачом) также нужно исключить в период обострения болезни. Пациент должен уведомить доктора о всех лекарствах, отварах и настоях, которые он использует по назначению других врачей или совету знакомых. Также следует исключить из повседневного применения различные моющие синтетические средства (стиральные порошки, гели, шампуни и т.д.). При микробном характере заболевания рекомендуется пользоваться мылом без отдушек и красителей. При истинной форме экзематозной болезни водные процедуры нежелательны. Также пациенту следует ограничить эмоциональные и физические перегрузки, соблюдать режим сна и отдыха, придерживаться правил гигиены и правильно питаться, что позволит поддерживать полноценную работу органов ЖКТ.
Следует помнить, что применение народных средств не помогает устранить провоцирующие факторы развития и обострения экземы. Их использование дает возможность только облегчить симптоматические проявления заболевания и уменьшить воспалительный процесс. Назначить комплексную эффективную терапию может только квалифицированный врач после оценки клинической картины болезни и состояния здоровья пациента. Проконсультироваться с опытным специалистом и пройти курс лечения с помощью современных терапевтических методик можно в нашей клинике. Индивидуальный подход к каждому пациенту и высокий профессионализм медперсонала обеспечит успешную и безопасную терапию мокрой экземы.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!
Количество прочтений: 2853 Дата публикации: 29.09.2018
Источник
Экзема на руках: основные причины
Экзема представляет собой неинфекционное заболевание кожи. Для патологии характерны периоды затихания и обострения с появлением покраснения, сыпи и сильного зуда.
Данная патология была известна еще с античных времен. В переводе с греческого слово «экзема» переводится как «вскипаю». Такое название болезни обусловлено наличием пузырьков, напоминающих вскипающую воду.
Заболевание протекает как в легкой, так и тяжелой форме. Воспалительные процессы могут располагаться на различных частях тела, в том числе и руках. В той или иной форме экзема встречается у 10% людей. При этом женщины страдают от экземы чаще мужчин. Точные причины такого распределения пока неизвестны, однако специалисты предполагают, что это связано с гормональными особенностями женского организма.
Что касается причин развития экземы, то в настоящее время патология рассматривается в качестве мультифакторного заболевания. То есть, развитие экземы провоцируется сразу несколькими обстоятельствами. Согласно данным многочисленных исследований, главенствующим фактором в развитии экземы считается генетическая предрасположенность, которая определяет те или иные нарушения иммунной, нервной и эндокринной систем. В свою очередь комплекс нарушений в этих системах, как предполагается, и приводит к воспалению верхних слоев кожи.
Сегодня у ученых имеется достаточно данных относительно иммунных нарушений у больных экземой. В частности, у таких пациентов часто отмечается диспропорция состава иммуноглобулинов (избыток иммуноглобулинов G и Е и нехватка иммуноглобулинов типа М. Кроме того, на фоне экземы отмечается снижение уровня активных Т-лимфоцитов и увеличение В-лимфоцитов.
 Источник: mblach / Depositphotos
Источник: mblach / Depositphotos
Спровоцировать развитие экземы могут и некоторые триггеры. К ним относятся инфекционные агенты (несмотря на то, что экзема – неинфекционное заболевание), некоторые вещества, лекарства, физические факторы (облучение, температура) и пищевые продукты.
В последние два десятилетия отмечают рост числа тяжелых случаев экземы, которые проявляют устойчивость к существующим терапевтическим методам. Такую тенденцию связывают с ростом числа аллергенов в окружающей среде, ухудшением экологической ситуации, использованием синтетических материалов в быту, а также увеличением количества принимаемых препаратов, которые могут спровоцировать болезнь.
Важно: экзема и наследственность. Установлено, что если у одного из родителей есть экзема, то вероятность развития болезни у ребенка составляет 25-40%. Если же экземой страдают оба родителя, то в таком случае риск развития патологии у ребенка возрастает до 60%.
Существует ряд факторов, которые (при генетической предрасположенности к болезни) существенно повышают риск развития экземы:
- иммунные нарушения;
- аллергические реакции на любой вид аллергенов;
- эндокринные нарушения (в частности, нарушения работы гипофиза, половых желез или надпочечников);
- наличие очагов хронической инфекции (например, хронические инфекции мочеполовой системы);
- заболевания органов желудочно-кишечного тракта;
- нехватка некоторых витаминов;
- стресс и психические нарушения.
Лица, которые страдают хронической экземой на руках (или любой другой части тела), должны знать о внешних факторах, провоцирующих обострение заболевания. К таким факторам относятся переохлаждение, воздействие химических агентов (в том числе и косметических средств), употребление некоторых пищевых продуктов, а также травмы.
Виды экземы на руках
Существует несколько классификаций экземы на руках. В зависимости от происхождения принято выделять следующие виды экземы.
Истинная (идиопатическая) экзема
Причина развития истинной экземы неизвестна. Как правило, в данном случае говорят о мультифакторности заболевания. Болезнь характеризуется ограниченными интенсивными покраснениями на руках (эритемой) с появлением сыпи в виде пузырьков. Последние быстро вскрываются, не успев прочно оформиться.
Границы патологических очагов при истинной экземе стертые. На местах появления сыпи в дальнейшем образуются небольшие эрозии. Как правило, этот процесс носит симметричный характер, то есть – возникает сразу на обеих руках.
При идиопатической экземе человека также беспокоит зуд умеренной интенсивности. Болезнь склонна к переходу в хроническую стадию, при которой наблюдается уплотнение пораженных участков и усиление характерного кожного рисунка (лихенификация). При этом продолжается образование новых пузырьков, мокнущих образований кратерного типа и серозных корочек. На стадиях обострения наблюдается значительное усиление зуда.
Разновидностью идиопатической экземы является дисгидротическая экзема. При такой разновидности патологии зудящие пузырьки образуются на боковых поверхностях пальцев кистей. Патологические пузырьки располагаются в толще эпидермиса и при просвечивании кожи напоминают зерна риса. С течением времени пузырьки вскрываются, а на их месте образуются эрозии и серозные корки.
 Рисунок 1. Факторы, влияющие на обострение экземы. Источник: Medportal
Рисунок 1. Факторы, влияющие на обострение экземы. Источник: Medportal
Микробная экзема
В данном случае триггером заболевания выступают микробные инфекции – грибковые, бактериальные или вирусные. Как правило, микробные экземы возникают при повреждениях кожи, открывающих путь для инфекционных агентов.
В отличие от идиопатической, микробная экзема характеризуется асимметричным поражением кожного покрова. Центральные части очагов поражения при микробной экземе покрыты гнойными и серозными корками. После снятия корочек проявляется пораженная поверхность с мокнущими кратерными образованиями («колодцами»).
Границы очагов поражения при микробной экземе четкие и покрыты тонким слоем эпидермиса, который легко отслаивается. Этому виду патологии характерен сильный зуд.
Важно. Нередко микробные экземы образуются в зонах недавнего хирургического вмешательства или травм. В таких случаях экзему называют микробной паратравматической. Если микробная экзема возникает на месте варикозных изменений конечностей, то такую экзему называют варикозной.
Одной из разновидностей микробной экземы на руках является монетовидная (бляшечная или нумулярная) экзема. Характерной особенностью нумулярной экземы являются округлые очаги поражения, диаметр которых составляет 1-3 см. На поверхности этих бляшек также отмечается мокнутие (гнойно-кровяная жидкость) и серозно-гнойные корки.
Примечательно, что неправильное лечение микробной экземы может привести к образованию вторичных высыпаний. Со временем они могут сливаться, образуя большие участки поражения с мокнутием и эрозивными участками.
Микотическая экзема
Микотические экземы возникают при аллергии на грибковые инфекции. Как правило, при микотической экземе очаги поражения округлые и резко очерченные.
Профессиональная экзема
Данная разновидность экземы связана с вредоносными профессиями, где работники вынуждены контактировать с некоторыми веществами, вызывающими экзему. Чаще всего термин «профессиональная экзема» используется в отношении работников химической промышленности, металлургов и представителей других профессий, часто контактирующих с химическими веществами. Вероятность развития воспалительных процессов на руках возрастает при игнорировании работником защитных перчаток и костюмов.
Симптомы экземы на руках
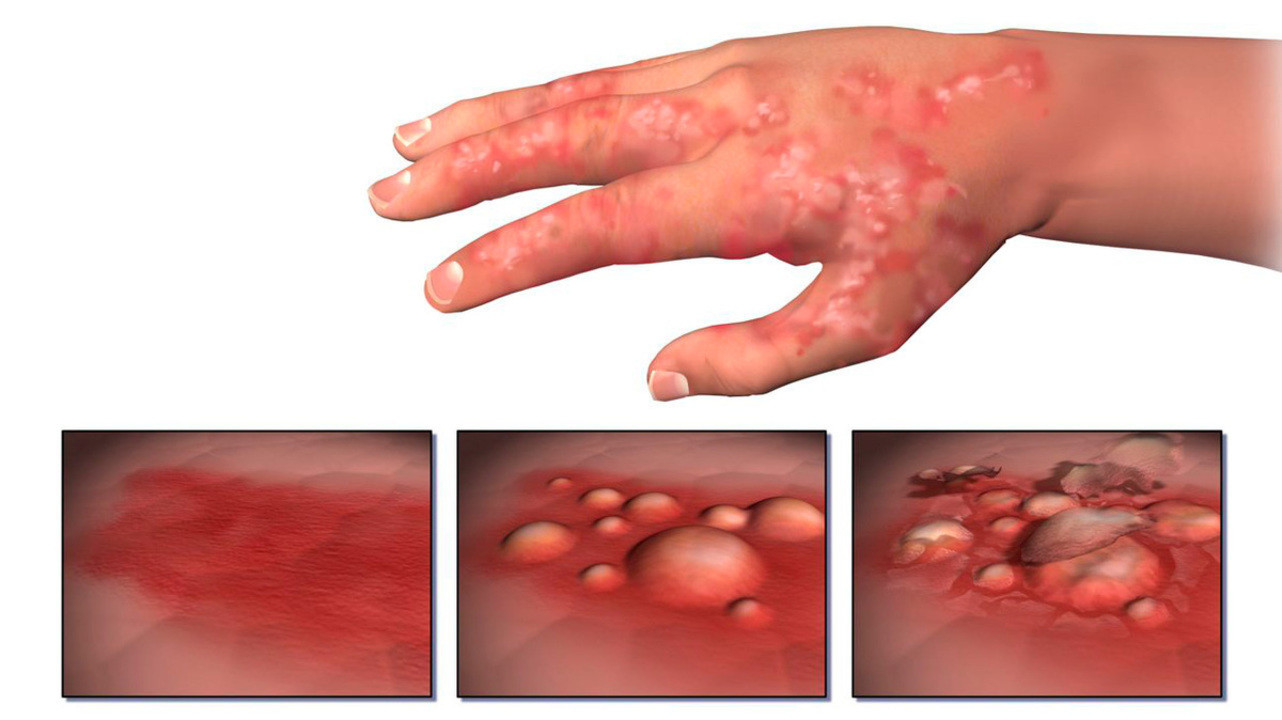 Рисунок 2. Стадии развития и прогрессирования экземы. Источник: BruceBlaus / Wikipedia
Рисунок 2. Стадии развития и прогрессирования экземы. Источник: BruceBlaus / Wikipedia
Экзема – болезнь, для которой характерны внезапные обострения и ремиссии. Человеку, страдающему хронической экземой, бывает сложно предположить, когда именно его настигнет очередной рецидив заболевания. Экзема может внезапно начаться при воздействии провоцирующего фактора, но уже спустя 1-2 недели пройти бесследно. При этом у каждого человека болезнь проходит по-разному.
К основным признакам экземы относятся:
- зуд различной интенсивности (чаще умеренный или сильный);
- чувство жжения в области поражения;
- сильное покраснение и отечность пораженного участка;
- высыпания в зоне поражения в виде пузырьков, которые быстро вскрываются.
Со временем к указанным выше симптомам присоединяются мокнущие эрозии и корки. Так образуются пигментированные чешуйки и шелушения.
Отметим, что наличие всех вышеуказанных симптомов при экземе вовсе необязательно. Это может быть только один-два симптома. Этот момент важно учитывать на этапе диагностики, поскольку от характера течения заболевания зависит и тактика лечения.
Если же рассматривать классическое течение экземы, то болезнь протекает в 6 стадий:
- Эритематозная стадия – появление покраснения, отечности и зуда в области поражения.
- Папулезная – формирование узелков (папул) красного цвета.
- Везикулезная – образование везикул (пузырьков), заполненных жидкостью. Такие везикулы напоминают пузырьки, образующиеся при вскипании воды.
- Стадия мокнутия – вскрытие пузырьков, образование мокнутия и эрозии.
- Корковая стадия – подсыхание очагов мокнутия с образованием корок.
- Стадия шелушения – восстановление кожного покрова с отшелушиванием корок.
Когда обратиться к врачу
При первых же симптомах экземы необходимо обратиться за консультацией к врачу-дерматологу. Необходимо провести комплексное обследование с установлением спектра причин и провоцирующих факторов.
Если хотя бы один из родителей страдал от экземы, а у человека аллергия на какие-либо триггеры заболевания, то также следует обратиться за консультацией к дерматологу. Ранее обращение к врачу и соблюдение врачебных рекомендаций позволит снизить вероятность развития экземы в будущем.
Лечение экземы на руках
 Источник: terskaia.o@gmail.com / Depositphotos
Источник: terskaia.o@gmail.com / Depositphotos
На первом этапе при обращении к врачу-дерматологу проводятся диагностические мероприятия. Надлежит не только установить разновидность экземы, но также провести дифференциальную диагностику. Важно исключить атопический дерматит, пиодермию, аллергический контактный дерматит, токсикодермию, розовый лишай и иные кожные патологии, дающие схожую с экземой симптоматику.
К сожалению, говорить о полном излечении от экземы пока не приходится. Цель терапии – достижение ремиссии, чтобы пациента не беспокоили симптомы болезни. Для каждого пациента врач подбирает индивидуальную схему лечения. Как правило, это комбинация медикаментозного и физиотерапевтического лечения. Также могут использоваться и народные средства, но не как основное лечение заболевания. Рассмотрим подробнее варианты терапии.
Медикаментозное лечение
Основа лечения экземы на руках – лекарственная терапия. Как правило, применяются следующие виды препаратов:
- Противоаллергические антигистаминные препараты – для подавления аллергической реакции. В зависимости от степени тяжести и разновидности экземы, применяются как системные, так и топические (местные) препараты в виде кремов и гелей.
- Противовоспалительные препараты. Часто пациентам с экземой на руках назначают комбинированные мази, кремы или гели, в составе которых имеются как противоаллергические, так и противовоспалительные компоненты. Противовоспалительные наружные средства позволяют устранить воспалительный компонент экземы, способствуя быстрому снятию внешних проявлений заболевания.
- Гормональные препараты. Если речь идет о сильном воспалении, то пациенту могут назначить наружные средства с глюкокортикоидами. У этих препаратов более выраженное противовоспалительное действие.
- Антибактериальные препараты. Антибиотики используются только при микробной экземе бактериального происхождения либо при высокой угрозе бактериального заражения. Как правило, используются местные препараты тетрациклинового или пенициллинового ряда. Курс антибактериальной терапии составляет около 10 дней. Важно придерживаться всех рекомендаций врача относительно курса лечения антибиотиками. Не стоит прерывать курс самостоятельно, даже если заметны улучшения.
- Противогрибковые препараты. Эта группа препаратов применяется при микотической экземе. Курс лечения в среднем составляет 3 недели.
- Увлажняющие кремы. Их используют для восстановления нормальной гидратации кожи.
В лечении экземы на руках также применяются физиотерапевтические методы лечения. В частности, это светотерапия и лечение ультрафиолетом. Одним из элементов терапии также является диета. Пациентам часто рекомендуют исключить из рациона яйца, цитрусовые, морепродукты, рыбу жирных сортов, цельное молоко, красное вино и наваристые мясные бульоны.
Важной составляющей в лечении экземы на руках является недопущение повторного контакта с триггерами заболевания. Если пациент вынужден контактировать на работе с веществами, провоцирующими экзему, то следует надевать защитные перчатки. В холодную погоду руки нужно держать в тепле, и избегать переохлаждений. А если у человека аллергия на пыльцу, то в сезон цветения аллергенного растения желательно минимизировать пребывания на улице.
Народные средства
В настоящее время в официальных рекомендациях по лечению экземы на руках ничего не говорится о народных способах лечения этой болезни. Народная медицина использовалась давно, когда в арсенале у медиков не было современных медикаментов по лечению кожных заболеваний. В этой связи народные средства при экземе не могут рассматриваться в качестве основных лечебных компонентов. Их можно использовать только как дополнение к основному лечению. Среди народных средств при экземе самыми популярными являются:
- Бузина. Используют отвары бузины для обработки пораженной кожи. Обычно берут 3 столовые ложки ягод бузины, заливаются их литром кипятка и дают настояться. Затем процеживают настой и обрабатывают им пораженную кожу.
- Алоэ. В обычный увлажняющий крем добавляют немного свежего сока алоэ. Такой крем наносят на пораженный участок 2 раза в сутки.
- Морская соль. Считается, что в лечении экземы на руках могут помочь и ванночки с морской солью. В литре кипятка растворяют 5 столовых ложек морской соли. Воду остужают, после чего – держат в ней руки 15-20 минут.
Важно: экзема и нервная система. Помните, что одним из серьезных триггеров экземы является стресс. Важно научиться справляться со стрессом – при необходимости с помощью специалиста. Достаточно времени нужно уделять отдыху, общению с близкими и друзьями, какому-нибудь хобби. Это поможет отвлечься от будничной суеты и успокоить нервную систему.
Профилактика экземы на руках
При соблюдении врачебных рекомендаций прогноз при экземе благоприятный. Пациенту важно добиться максимально длительной ремиссии. Для этого нужно придерживаться следующих правил:
- исключите внешние раздражители, которые способствуют обострению;
- не пересушивайте кожу;
- соблюдайте питьевой режим;
- не переохлаждайте кожу;
- исключите горячие ванны и душ (вода должна быть теплой);
- соблюдайте принципы здорового, сбалансированного питания;
- с осторожностью используйте бытовую химию и косметические средства.
При экземе на руках следует проявить терпение и воздержаться от расчесывания пораженных участков кожи. В противном случае существует опасность распространения воспалительных очагов. В одежде отдавайте предпочтение изделиям из натуральных тканей (хлопка и льна). От синтетики, шерсти и искусственного шелка лучше отказаться, поскольку такая одежда вызывает зуд.
Заключение
В настоящее время полностью вылечиться от экземы невозможно. Однако современные терапевтические методики позволяют в короткие сроки добиться ремиссии, тем самым повышая качество жизни человека.
Для предупреждения рецидива заболевания важно избегать провоцирующих факторов – переохлаждения, контакта с аллергенами и травм.
Источник
