Мокнущая кожа у ребенка

Мокнущий дерматит относится к группе атопического диатеза. Такую форму болезни у детей врачи считают наиболее тяжелой. Это объясняется клинической картиной и спецификой лечения заболевания.
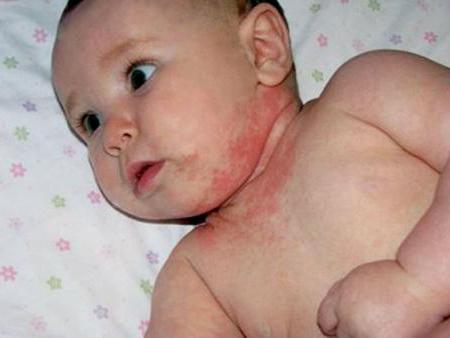
Что такое мокнущий дерматит у детей
Отличительной особенностью данного типа дерматита является тот факт, что очаг воспаления постоянно влажный, появляющиеся трещинки или язвы наполняются гноем, что осложняет процесс течения болезни и ее лечение.
Мокнущий дерматит у детей бывает нескольких типов. Очаги локализации разные для каждой возрастной группы.
По возрасту мокнущий дерматит делится:
- Груднички и дети до 2 лет. Зоны поражения – лицо, локтевые и коленные сгибы, изредка тело.
- Дети от 3 до 12 лет – шея, сгибы конечностей, кисти рук с тыльной стороны.
- Подростки с 13 до 18 лет – лицо, шея, складки естественного характера.
Не стоит путать дерматит этого вида с экземой, которая поражает только поверхность кожи. Мокнущий дерматит (фото см. далее) вызывает отек из-за воспаления кожи в глубоких слоях.
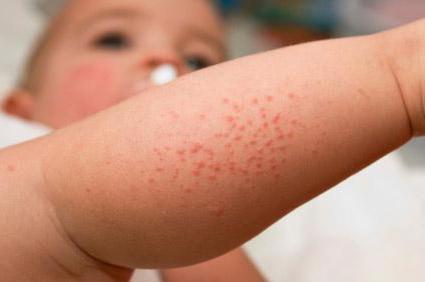
Причины заболевания
Появление мокнущего дерматита у детей может быть вызвано причинами внешнего и внутреннего характера. К ним относятся:
- Проблемы в работе ЖКТ. Болезнь возникает из-за недостаточного расщепления фрагментов пищи. Такой мокнущий дерматит у грудничка встречается чаще всего, что связано с несовершенством развития пищеварительной системы.
- Аллергия на пищевые продукты или химические и медикаментозные средства. Например, мокнущий атопический дерматит встречается чаще у маленьких деток, питающихся материнским молоком.
- Наличие в организме бактериальной инфекции провоцирует появление дерматита с образованием пузырьков с гноем.
- Патологии почек и печени, а также сбои в работе поджелудочной железы встречаются как причина дерматита у детей реже всего.
Детский иммунитет, ослабленный каким-либо заболеванием или прорезыванием зубов, может стать причиной развития мокнущего дерматита.
Симптоматика
Проявление заболевания также связано с возрастными группами детей:
- У грудничков и деток до 3 лет болезнь начинается с появления мокнущих пятен, которые затем подсыхают до корочки. Для этой группы характерны сухость кожи, ее шелушение и сильный зуд. Если образуются пузырьки, то они чаще всего лопаются.
- Дети 3-12 лет болеют дольше, чем малыши, даже несмотря на проводимое лечение. Характеризуется дерматит отеком кожных покровов, шелушением и гиперемией. Могут появляться очень болезненные трещинки на месте поражения. После выздоровления нередко на коже остаются темные пятнышки, которые через несколько месяцев проходят без следа.
- Подростки 13-18 лет. Болезнь может внезапно начаться и также неожиданно закончиться. В стадии обострения поражаются большие участки тела.
При наличии одного или нескольких симптомов лучше обратиться к врачу за постановкой точного диагноза, особенно это касается грудных детей.

Диагностика
На начальном этапе заболевания диагностика очень важна. Необходимо сразу же показать ребенка педиатру, который посоветует какие-либо меры по облегчению симптоматики дерматита и направит на прием к аллергологу.
Врач-аллерголог назначит необходимые анализы для уточнения причины дерматита. Чаще всего это анализ крови на определение уровня эозинофилов и присутствия IgE. Эти два показателя являются основными для установления аллергического происхождения дерматита.
После этого ребенка должен осмотреть детский дерматолог и взять соскобы с ранок на предмет микотического поражения.
Когда результаты всех анализов будут известны, педиатр определит тип болезни и назначит соответствующее лечение.
Терапевтические методы лечения
Мокнущий дерматит, лечение которого нужно начинать незамедлительно, требует проведения целого комплекса терапевтических процедур. К ним относятся:
- изоляция аллергена от ребенка;
- тщательная гигиена пораженных участков кожи;
- контроль окружающей среды;
- смазывание очагов поражения противовоспалительными мазями;
- диета.
Если врачом установлено, что заболевание наступило из-за наличия какого-либо аллергена в доме, где находится ребенок, необходимо эту причину устранить. Такими возбудителями могут быть стиральный порошок, пыль, различные химические средства, воздействующие на кожу ребенка.
Обязательным условием является соблюдение диеты. В случае если поставлен диагноз “мокнущий дерматит” у грудничка, лечение должно начинаться с диеты кормящей мамы или пересмотра схемы прикорма.
Дети постарше не должны принимать в пищу красные и желтые продукты или конкретно установленный аллерген.
Очаги дерматита необходимо промывать физраствором и прикладывать слабый раствор марганца. Также по назначению врача нужно использовать наружные противовоспалительные и антибактериальные мази, кремы или спреи. Это может быть “Бепантен”, “Солкосерил”.
Если возникла вторичная инфекция, следует применять комбинированные и антибактериальные препараты – “Тридерм”, “Пимафукорт”.
При лечении мокнущего дерматита нужно поддерживать комфортную для ребенка температуру воздуха, проветривать помещение и не допускать пересыхание слизистой. Эти меры помогут предотвратить возникновение иных заболеваний на фоне ослабленного дерматитом иммунитета.
Медикаментозное лечение
Если комплексные методы терапии не принесли желаемого результата, врачом назначается применение лекарств перорально.
К таким препаратам относятся медикаменты следующих групп:
- антигистаминные;
- пробиотики;
- седативные;
- глюкокортикостероиды;
- системные энзимы;
- иммуномодуляторы.
В первую очередь назначают антигистаминные препараты, которые снимут кожный зуд (“Кларитин”, “Лоратадин”).
Детям такие проблемы на коже доставляют огромный дискомфорт. Они начинают капризничать и плохо спать. В таких случаях прием легких успокоительных средств (валериана, пустырник) вполне оправдан. Важно точно соблюдать дозировку.
Восстановить микрофлору желудка и кишечника после приема медикаментов помогут пробиотики (“Декстрин”, “Лактулоза”).
Если степень поражения кожных покровов большая, врач назначит гормональные мази – глюкокортикостероиды. К ним относятся “Гидрокортизон”, “Преднизолон”.
Иммуномодуляторы поддержат ослабленные силы организма ребенка и помогут бороться с болезнью естественным путем.
В некоторых случаях на месте появления маленьких папул может образоваться большой пузырь. Врачи рекомендуют провести его вскрытие, но делать это необходимо только в больничных условиях, где соблюдены все правила стерильности.

Другие средства
Мокнущий дерматит поддается лечению и средствами народной медицины. Только они обязательно должны быть в комплексе с медикаментами и с разрешения лечащего врача.
Деткам до года из этого комплекса разрешено только использование отвара череды. Ребятам от года рекомендован компресс из тертого картофеля. Только кашицу надо предварительно завернуть в чистую марлю.
После 5 лет можно использовать примочки из отвара ромашки или чистотела.
Хороший эффект дают и физиопроцедуры. К ним относятся:
- электрофорез;
- магнитотерапия;
- лечебные ванны;
- лазерная и грязевая терапии.
Применение всех этих методов позволит избавиться от болезни в короткие сроки и без особых последствий.
Профилактика болезни
Меры по предотвращению мокнущего дерматита у детей направлены на выполнение комплекса правил:
- соблюдение личной гигиены ребенка ежедневно;
- контроль питания мамы и ребенка, если он уже не на грудном вскармливании;
- недопущение контакта с раздражителем при уже имеющейся аллергии;
- лечение заболеваний ЖКТ, печени и поджелудочной железы;
- своевременное обращение к врачу.

Выполнение этих несложных рекомендаций поможет избежать детям и их родителям такого неприятного заболевания, как мокнущий дерматит. Даже если болезнь находится в начальной стадии, нужно стараться выполнять профилактические меры. Это позволит избежать осложнений, и ребенок будет мучиться от зуда гораздо меньше.
Источник
Нашла полезную для себя статью. Оригинал отсюда
https://super-dyper.ru/desitin/
Тема, о которой пойдет речь – деликатная, многие мамы с ней сталкиваются. Казалось бы, что может быть проще – чтобы избежать детской опрелости или пеленочного дерматита – нужно вовремя выполнять гигиенические процедуры у малыша, по возможности свести на минимум контакт с подгузником, а если пользоваться ими, то менять каждые 2-3 часа.
Некоторые врачи советуют сразу с рождения пользоваться присыпками, некоторые утверждают, что не нужно этого делать, пока нет проблем. Объясняют так – начнешь присыпать, придется пользоваться присыпкой постоянно, а она может раздражать кожу, когда скатывается камочками. Но случается так, что следуя всем руководствам, пеленочный дерматит все равно возникает. Порой появляются очень сильные опрелости у ребенка. Чем лечить эту напасть?
Главное не паниковать и выработать систему. Когда я впеврые столкнулась с проблемой – как раз паниковала, возможно поэтому лечение заняло много времени. Я скупила, наверное, все существующие в аптеке средства – мазь от пеленочного дерматита, крем от опрелостей, вспомнила и про лечение пеленочного дерматита нородными средствами – приобрела кору дуба, ромашку.
И поочередно мазала, смачивала, присыпала, видела, что нет особых результатов, или же результат кратковременный, снова мазала и присыпал, превращаясь потихоньку в одержимую всеми этими кремами. И злилась, и растраивалась, вставала ночами, чтобы лишний раз смазать и присыпать. Водила по врачам. Они, кстати не обращали должного внимания на мою беду. Так было достаточно продолжительное время, малыш естественно жил практически без подгузников, но результатов не было, или были – шаг вперед и два назад.
Поэтому, повторюсь, паниковать не стоит. Сначала попытайтесь понять от чего появились сильные опрелости у ребенка? Их может быть несколько:
– либо вы злоупотребляете подгузниками
– если не злоупотребляете, то возможно вам стоит сменить марку. Бывает даже при нечастом использовании, но если марка не подходит, или плохая партия (например содержит не достаточное количество абсорбента) – может возникнуть сильная опрелость
– причиной может быть перегрев, летняя жара или слишком теплая одежда. У детей иной метоболизм, обмен веществ и вся система в организме – им хватает меньше тепла, чтобы чувствовать себя комфортно. Когда взрослому просто тепло – ребенку уже жарко.
– аллергия. Она тоже может вызвать покраснения. Аллергия может быть как пищевая, так и на мази и крема, в том числе на мази от пеленочного дерматита, которые вы используете.
Когда выяснилась возможная причина и вы исключили раздражитель, можно лечить. Но опять же с умом. Я использовала в начале все существующие мази и крема от пеленочного дерматита. Так делать нельзя – ведь вы не поймете, какая из них дает результат, а какая вредит (если на нее аллергия). Плюс еще нужно помнить в каждом конкретном случае подходит разная мазь.
Мокнущую опрелость нужно подсушивать. Для этого пригодны цинковые мази – циндол, различные болтушки, мазь, которая так и называется «цинковая».
Обычные опрелости можно лечить кремами – бепантен, д – пантенол, пантенол, пантодерм – это все одно и тоже по сути. Если помогает одна, можно использовать и другую, т.к. активные вещества схожи. Если не подходит – лучше даже не углубляться в этот ассортимент. Еще одна мазь при обычных, не мокнущих опрелостях – драполен. Совсем не давала результата у нас.
Многие лечат и вылечивают пеленочный дерматит народными средствами – ванночки из коры дуба, например. С этим будьте осторожны – может возникнуть аллергия.
Когда разобрались, можно начинать лечить опрелость у ребенка.
Присыпать не желательно – это раздражитель. Обычные детские крема при сильной опрелости у ребенка тоже вряд ли помогут.
Когда опрелость подсохла – отказывайтесь от цинка и уже увлажняйте бепантенами и прочими кремами и мазями. Но не всеми сразу.
И еще несколько очень действенных (для нас) советов, наша методика, так сказать:
1. Классно лечить опрелость/дерматит народными средствами, а именно оливковым маслом. Я не отдала должного внимания этому методу, а зря. Потом уже поняла – если на коже появились маленькие трещенки (когда их мажешь кремом, они проступают, мокнут и отличаются цветом, т.е. кремом их замазать сложно) – прокипятите оливковое масло и тоненьким слоем смажьте. Подгузник при этом не стоит одевать – будет эффект бани. Через пару часов снова смажьте. Все мокнущие трещенки затянутся. Оченб быстрое и эффективное нородное средство. В отличае от цинковых мазей – не пересушивает!
2. На ночь, при использовании подгузника, нужно средство которое длительно будет противостоять контакту кожи и влаги. Цинковые мази это обеспечивают, но их нельзя использовать долго – коже будет нехорошо. Я нашла альтернативу. Это мазь Деситин (не крем, а мазь) – она содержит цинк, но в тоже время очень жирная, за счет масел в составе. Смывается очень сложно. Это лучшее средство для меня и лучшая мазь от пеленочного дерматита. Ее сложно найти – единственный минус. В последнее время Деситин видимо не привозят.
3. Пользуйтесь феном! Да, этот совет дал дермотолог в одном из детских центров. Когда появилась опрлость, нужно после каждого купания/подмывания просушивать кожу при минимальной температуре, на расстоянии 20 см (больше-меньше в зависимости от темпиратуры воздуха) около 2-5 минут. И это фантастика – кожа на глазах становится не такой алой, темнеет и точно подсыхает, морщится. После процедуры можно увлажнить бепантеном (и ему подобными) или Эмолиумом (это отличное средство, прочитать о нем можно тут)
4. Если вы отказались от подгузников, не стелите в кроватку малышу клеенку! Можно пеленки, или одноразовые пеленки со впитывающем влагу слоем. Но только не клеенки – они вызывают перегрев от них жарко и все лечение может пройти зря только из-за этой маленькой, но вредной детали.
5. Нас спасл именно такой подход:
– Подгузники на ночь и на прогулку/в гости
– После появления пеленочного дерматита у ребенка, купили новую пачку (вдруг та партия была плохая)
– Комната хорошо проветривалась
– Трещинки замазывались оливковым маслом – 2-3 процедуры
– Сушили сильную опрелость феном – каждый раз после мытья
– После мазали Эмолиумом, Бепантеном или Д-Пантенолом
– На ночь Деситин – мазь от пеленочного дерматита и опрелостей
– Днем в промежутках между сушкой феном и бепантеном давали время, когда кожа отдыхала и не мазалась ничем! Это важно – от средств она тоже устает.
Все. Сильая опрелость ребенка при таком подходе прошла за 2 недели. До этого, пока не вывела методику – мучалась несколько месяцев.
Больше никогда не появлялась. Причиной была, думаю, некачественная партия подгузников + летняя жара.
Источник

Распространенность аллергических заболеваний у детей в настоящее время растет с каждым днем. Неблагоприятные симптомы могут возникнуть как у новорожденных, так и у подростков. В этой статье поговорим об экземе у детей.
Что это такое?
Острая воспалительная аллергическая реакция, которая возникает в кожных слоях при попадании в них специфических аллергенов, называется экземой. Неблагоприятные симптомы болезни могут развиться у ребенка в любом возрасте. Обычно самое тяжелое течение наблюдается у грудничка.
Для развития экземы у малыша необходима особая предрасположенность. Ученые доказали, что у малышей, чьи родители страдают различными аллергическими патологиями, риск заболеть экземой превышает среднестатистические значения заболеваемости более, чем на 40%. Если аллергия есть и у папы и мамы одновременно, то вероятность данного заболевания у малыша возрастает до 60%. Такая наследственная особенность обусловлена особым функционированием иммунной системы у аллергиков.
Некоторые специалисты используют другой термин в отношении данного заболевания. Они считают, что более правильно у детей раннего возраста говорить о наличии не экземы, а «экссудативного дерматита». При данном состоянии повышена местная чувствительность кожи к различным специфичным аллергенам, снижена сопротивляемость организма ко многим инфекциям, а также имеется повышенная склонность к образованию воспалительного экссудата.
Обычно врачи регистрируют случаи экземы у самых маленьких пациентов. В более старшем возрасте заболеваемость несколько снижается. Развитию заболевания способствуют самые разнообразные факторы. К ним относятся: наличие у малыша сахарного диабета, иммунодефицитных состояний, патологии в работе щитовидной железы, имеющиеся хронические заболевания желудочно-кишечного тракта, аллергические болезни.
Лечением и диагностикой данного заболевания занимаются детские аллергологи и дерматологи.
Причины
К появлению у ребенка заболевания приводят самые разнообразные причинные факторы. На сегодняшний день единой причины болезни не существует. В некоторых случаях причинные факторы могут воздействовать одновременно, что приводит к появлению различных клинических форм заболевания у одного и того же ребенка.
Врачи выделяют несколько основных причин, ведущих к появлению неблагоприятных симптомов на коже у малышей:
- Наследственность. Все гены, которые кодируют склонность к повышенной аллергизации, на сегодняшний день не установлены. Однако статистически доказано, что в семьях, где у близких родственников есть аллергические заболевания, экзема у детей возникает в два раза чаще.
- Патологические состояния нейрогуморальной регуляции. Обычно эти состояния возникают в результате различных патологий и сбоев в работе нервной системы. В некоторых случаях симптомы экземы возникают у малыша после сильного психоэмоционального потрясения или стресса. К ним относятся: частые переезды на новое место жительства, развод родителей, смерть близкого родственника (особенно в раннем возрасте).

- Повышенная индивидуальная чувствительность кожи. Это состояние не является патологией. Обычно высокая восприимчивость кожных покровов к действию различных веществ имеется у некоторых малышей уже с рождения. Эти детки, как правило, обладают светлой и нежной кожей, которая склонна к появлению покраснения и любым раздражениям.
- Иммунодефицитные состояния. Могут быть врожденными и приобретенными. Нарушенная работа иммунной системы способствует яркому течению аллергических реакций с появлением многочисленных симптомов, которые приносят малышу выраженный дискомфорт. Довольно часто иммунодефицитные патологии возникают у недоношенных малышей и деток, имеющих многочисленные хронические заболевания.
- Вторичные очаги хронической инфекции. Наличие инфекционного процесса в организме всегда является «бомбой замедленного действия». При снижении иммунитета в результате воздействия неблагоприятных факторов внешней среды активизируется рост микробной флоры, что способствует появлению у ребенка клинических признаков экземы.


- Повышенная склонность к любым аллергическим реакциям. В этом случае попавший в детский организм аллерген легко вызывает у ребенка каскад воспаления, при котором развивается экссудативный отек, а на коже появляются специфические воспалительные элементы.
- Неправильное проведение гигиенического ухода, особенно у новорожденных. Использование средств, содержащих красители и химические отдушки, способно вызывать появление на коже ребенка специфических высыпаний.
- Искусственное вскармливание. Быстрый отказ от грудного кормления часто приводит к снижению пассивного иммунитета у малыша. Неправильно подобранная адаптированная смесь, которая не может компенсировать поступление в детский организм всех необходимых для его роста и развития питательных веществ, вызывает у ребенка повышенную склонность к образованию аллергических реакций.

Виды
Врачи выделяют несколько клинических форм данной патологии. Такое различие вызвано разными причинами, которые приводят к их появлению. Каждая клиническая форма экземы имеет свои отличительные особенности и преимущественную локализацию. В лечении и диагностике таких патологий также имеются некоторые различия.
Существует несколько клинических форм:
- Монетовидная. Вызывает у ребенка появление на коже вытянутых бляшек, которые по форме и средним размерам напоминают монету. Обычно кожные высыпания локализуются на спине, на ягодицах, на ногах. Снаружи кожные бляшки покрыты несколькими слоями ороговевших чешуек, которые легко отслаиваются с поверхности при любом прикосновении к ним. Чаще данная форма встречается в более старшем возрасте.


- Вирусная. Провоцируют появление неблагоприятных симптомов различные вирусы. Часто виновниками заболевания становятся знакомые многим родителям болезнетворные возбудители гриппа, ветряной оспы, краснухи, простого и опоясывающего герпеса и других. Высыпания могут быть расположены на самых различных участках тела: на щеке, на спине, на подбородке, на локтях и других анатомических зонах. Для устранения неблагоприятных симптомов требуется обязательное включение в схему лечения противовирусных и иммуномодулирующих лекарственных средств.
- Мокнущая. Характеризуется появлением больших пузырьков, внутри которых находится серозная жидкость. Эти кожные образования легко поддаются травматизации с истечением экссудата, поэтому и называются «мокнущими». Часто неблагоприятные признаки встречаются у полуторогодовалых малышей. Преимущественная локализация — на руках, ягодицах, нижних конечностях.


- Микробная. Вызывается различными микроорганизмами. Развитию неблагоприятных клинических симптомов предшествует выраженное снижение иммунитета. Проявляется возникновением на коже красных воспалительных кожных высыпаний. Для устранения клинических признаков болезни требуется проведение комплексного лечения.
- Герпетическая. К развитию данной клинической формы приводит инфицирование различными подтипами вируса герпеса. Характеризуется образованием на коже пузырьков, наполненных серозно-кровянистой жидкостью. Эти образования могут легко травмироваться и изъязвляться. Заболевание может протекать с достаточно тяжелым течением и значительно ухудшает самочувствие ребенка.
- Бактериальная. Также называется микробной. К развитию данной клинической формы, как не трудно догадаться, приводит инфицирование различными бактериями. Пик заболеваемости приходится на возраст от двух до шести месяцев после рождения малыша. Для устранения неблагоприятных симптомов заболевшим малышам назначаются современные антибиотики, обладающие системным широким спектром действия.
- Герпетиформная или экзема Капоши. Развивается вследствие инфицирования вирусом герпеса 8 типа. Протекает у малышей, особенного раннего возраста, достаточно тяжело. Характеризуется появлением на коже многочисленных кожных высыпаний, которые легко превращаются в эрозии. При экземе Капоши увеличиваются периферические лимфатические узлы и сильно повышается температура тела.
- Себорейная. Причина данной патологии пока точно не установлена. Эта форма характеризуется появлением шелушащихся желтых бляшек, которые обычно располагаются на лице, волосистой части головы и реже — на других анатомических зонах. Часто появление перхоти у малышей может быть следствием наличия у ребенка себорейной экземы.
Кожные высыпания могут сопровождаться небольшим зудом.
Симптомы
Начальная стадия экземы у всех малышей одинакова — на коже появляются различные кожные высыпания. Выраженность симптомов может быть разной. Это во многом зависит от исходного состояния ребенка, наличия у него сопутствующих хронических заболеваний и иммунодефицита, а также в каком возрасте развивается заболевание. Появление на коже высыпаний обычно приводит родителей в настоящий ужас. Предаваться панике не стоит! При появлении первых неблагоприятных клинических признаков очень важно сразу же обратиться к врачу.
Доктор проведет клинический осмотр, в ходе которого сможет установить — присутствуют ли у ребенка признаки экземы или это другое заболевание, протекающее со сходными симптомами.
Наличие большого количества клинических вариантов заболевания обуславливает разнообразие различных форм кожных высыпаний. Так, некоторые формы экзем протекают с появлением на коже ярких красных пятен. Они могут достигать в размере от ½ до нескольких сантиметров. На ощупь пятна горячие. Ребенок может чувствовать выраженный кожный зуд.


Частые расчесывания поврежденных участков кожи приводят к тому, что в ее поверхностные слои легко попадает вторичная бактериальная флора. Это значительно усугубляет прогноз течения заболевания. Кожные высыпания могут нагнаиваться с истечением гноя наружу. Для устранения этого неблагоприятного симптома требуется обязательное назначение антибиотиков. При тяжелом течении они назначаются посредством внутривенного или внутримышечного введения.
Во время всего острого периода заболевания заболевший ребенок выглядит очень плохо. У малыша появляется слабость и апатичность. Ребенок меньше играет со своими любимыми игрушками, может избегать контакта с другими детьми и даже родителями. Выраженный зуд кожных покровов нарушает поведение малыша. Ребенок становится более капризным.


Часто заболевшие детки плохо спят. При экземе нарушается продолжительность как дневного, так и ночного сна. Они могут часто просыпаться среди ночи в связи с сильным зудом воспаленных кожных покровов. У некоторых малышей нарушается аппетит. Груднички могут отказываться от грудных кормлений.
В некоторых случаях течение экземы у малышей может быть хроническим. Тогда оно характеризуется сменой периодов обострения и нестойкой ремиссии. Обычно неблагоприятные симптомы появляются вновь в холодный период года или после сильного психоэмоционального стресса. Отмечались отдельные случаи, когда клинические признаки экземы появлялись у ребенка-аллергика после проведения возрастной вакцинации.
Обычно выраженность симптомов к трем годам постепенно уменьшается.


Экзема может иметь и легкое течение. В этой ситуации на коже появляются лишь небольшие покраснения, которые обычно даже не зудят. После острого периода заболевания такие кожные элементы полностью исчезают, а кожные покровы вновь приобретают здоровый внешний вид. Чаще всего подобные высыпания появляются у малыша после мытья, при прорезывании зубов, во время активных и чрезмерно интенсивных занятий в школе, после добавления в пищу новых незнакомых ранее продуктов питания. Эти клинические признаки не приносят ребенку выраженного дискомфорта и по истечении нескольких дней проходят самостоятельно.
С клинической точки зрения, у детей чаще всего встречаются микробная и себорейная виды экзем. У малышей с сильной чувствительностью кожи к действию различных аллергенов наблюдается тенденция к массовому появлению кожных высыпаний, а также к их сливанию в огромные участки.
Прогноз заболевания в большинстве случаев условно благоприятный, так как имеется склонность к хронизации процесса. Лишь у ослабленных деток с экземой могут появиться весьма неблагоприятные осложнения.

Существуют также довольно редко встречаемые виды экзем. К ним относятся: варикозная и посттравматическая. При варикозной форме воспалительные изменения кожи появляются в области вен нижних конечностей. Эта клиническая форма связана с наличием у ребенка индивидуальных нарушений трофики вен, а также избыточной чувствительностью к воздействию разнообразной бактериальной флоры. Варикозная экзема сопровождается появлением на коже различных мокнущих язв, которые плохо эпителизируются.
Даже после заживления на коже могут достаточно долго оставаться остаточные изменения. Обычно они проявляются в виде повышенной сухости и истончения кожных покровов. На некоторых участках появляется сильное шелушение, которое исчезает через несколько месяцев.
Посттравматическая экзема появляется после различных травм, ожогов и открытых повреждений кожных покровов.
Лечение
Терапией различных видов экземы занимаются детские аллергологи и дерматологи. Если заболевание возникло по причине какого-либо хронического заболевания, то могут потребоваться дополнительные консультации врачей других специальностей — гастроэнтеролога, стоматолога или отоларинголога.
Назначение тактики лечения проводится только после проведения всех необходимых анализов, которые позволяют уточнить степень выраженности клинических проявлений, а также устанавливают тяжесть заболевания. Схема терапии экземы включает в себя назначение целого комплекса различных терапевтических методов. Лечение заболевания обычно проводится в острый период болезни.
Во время ремиссии врачи рекомендуют проходить реабилитацию и санаторно-курортное лечение, способствующее более длительной ремиссии.


В лечении заболевания применяются следующие методы:
- Нормализация режима дня. В дневном распорядке заболевшего ребенка обязательно должен присутствовать дневной отдых – не менее трех часов. Ночью малыш должен спать не менее 8-9 часов, груднички — больше. Это помогает иммунной и нервной системе работать более продуктивно, а малышу быстрее восстанавливаться.
- Соблюдение гипоаллергенной диеты. Из рациона питания малыша-аллергика исключаются все высокоаллергенные продукты. К ним относятся: сладости, шоколадные батончики, цитрусовые, морепродукты, тропические фрукты и ягоды. Если у ребенка есть индивидуальная невосприимчивость молочного белка или непереносимость глютена, то из его меню также исключается любая пища, содержащая эти компоненты. Соблюдать гипоаллергенную диету малышу следует в течение всей жизни.
- Местное лечение. Для устранения воспалений на коже подойдут примочки с 2%-ной борной кислотой, 0,25%-ным раствором амидопирина, 0,25%-ным раствором нитрата серебра и другие. Применять их следует по рекомендации врача. При тяжелом и стойком течении заболевания применяются различные гормональные мази и крема. К ним относятся лекарственные средства, на основе преднизолона и дексаметазона.
- Назначение антибиотиков. Эти лекарственные средства применяются для лечения микробной экземы, а также при вторичном инфицировании бактериальной флорой других кожных высыпаний. Подбор антибиотика проводится с учетом возраста ребенка, его веса, а также наличия у малыша хронических сопутствующих заболеваний, которые могут стать относительным противопоказанием для назначения этих препаратов.
- Системное назначение лекарств. Применяется при тяжелом течении заболевания или при неэффективности ранее проведенного лечения. Хорошим противовоспалительным действием обладают антигистаминные средства. К ним относятся: Супрастин, Кларитин, Лоратадин и другие. Дозировки, кратность применения и длительность курса выбираются лечащим врачом исходя из индивидуального исходного самочувствия ребенка.

- Использование щадящих средств бытовой химии и специальной детской косметики. Для проведения гигиенических ежедневных процедур для малышей, страдающих различными формами аллергии, следует использовать нежные средства. Они не должны содержать сильных отдушек и красящих добавок, которые могут вызывать на коже ребенка появление новых аллергических высыпаний.

- Назначение иммуномодулирующей терапии. Проводится по строгим показаниям всем м
