Моллюск на коже глаз

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Контагиозный моллюск глаз – это дерматоз детей, особенно посещающих детские учреждения. Это очень контагиозное заболевание, имеет вирусную этиологию.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13]
Чем вызывается контагиозный моллюск глаз?
Вызывается дермотропным поксвирусом. Эта нозологическая форма хорошо известна не только офтальмологам, по также педиатрам и дерматологам. Следует отметить, что термин «заразительный» в корне неверен. Он появился в то время, когда считали, что заболевание обязано своим происхождением простейшему моллюску, внедряющемуся в кожу. Несмотря на то что в настоящее время точно установлено вирусное происхождение заболевания, старый термин еще остался в силе. Дермотропный вирус, вызывающий клинику, передается при непосредственном контакте, а также через предметы, в частности игрушки.
Как проявляется контагиозный моллюск глаз?
На коже век или по краям век появляются белые круглые узелки с вдавлением в центре. При сдавливании узелка из его углубления выделяется кашицеобразная масса. Часто осложняется упорным фолликулярным конъюнктивитом.
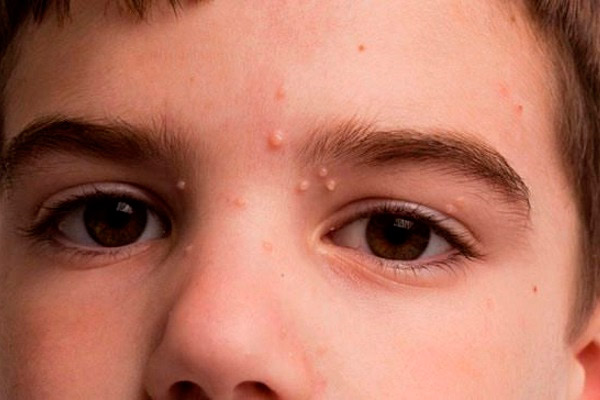
Клиническая картина поражения складывается из появления на коже одиночных или множественных узелков величиной от булатючпой головки до горошины. Узелки плотны, безболезненны на ощупь, имеют цвет нормальной кожи, иногда со своеобразным блеском, напоминающим блеск жемчужины. Типичным является наличие в центре узелка углубления с микроскопически малыми отверстиями. При сдавливании узелка через них выделяется масса белого цвета, состоящая из перерожденных элементов дермы. В свое время это содержимое и принимали за возбудителя заболевания.
Контагиозный моллюск глаз может вызывать упорный вирусный блефарит, конъюнктивит и кератит, причем эти заболевания возникают независимо от локализации моллюска. В тех случаях, когда очаги находятся на веках, происхождение перечисленных заболеваний имеет, несомненно, вирусную природу. Блефарит и кератит, возникающие на почве этой болезни, обычно не отличаются какими-либо специфическими клиническими проявлениями. Что касается конъюнктивита, то ему свойственно наличие довольно крупных фолликулов, напоминающих по виду фолликулы при трахоме.
Как лечить контагиозный моллюск глаз?
Лечится контагиозный моллюск глаз хорошо. Кожные элементы уничтожают путем выскабливания или диатермокоагуляцией с последующим тушированием ложа моллюска 1% раствором бриллиантового зеленого. Блефарит, конъюнктивит и кератит после ликвидации всех узелков моллюска исчезают бесследно без всякого лечения.
Контагиозный моллюск на веке лечится с помощью иссечения узелка или выскабливания его острой ложечкой с последующим прижиганием спиртовым раствором бриллиантового зеленого; можно воздействовать на пораженный участок электрокоагулятором.
Источник
Над статьей доктора Столяровой Елены Александровны работали литературный редактор Вера Васильева, научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Дата публикации 18 июля 2020Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Контагиозный моллюск – вирусное заболевание кожи, которое проявляется полушаровидными узелками розового цвета с вдавлением в центре. Заболевание практически всегда проходит самостоятельно. Такое интересное название оно получило из-за схожести узелков при сильном увеличении с улиткой или жемчужиной. К поеданию морепродуктов или купанию в море болезнь отношения не имеет.
Заболевание вызывает вирус контагиозного моллюска (Molluscum contagiosum virus) семейства Poxviridae. Другой известный представитель этого семейства – вирус натуральной оспы.
Распространённость контагиозного моллюска среди детей во всём мире составляет приблизительно 3-11 %. В среднем в популяции заражено от 1,2 % до 22 % населения, мужчины болеют чаще [8]. Контагиозный моллюск более распространён в тёплом влажном климате.
Инкубационный период заболевания длится от одной недели до нескольких месяцев и в среднем составляет от 2 до 7 недель. Продолжительность инкубационного периода зависит от количества возбудителя (инфицирующей дозы), его вирулентности (заразности), а также состояния иммунной системы на момент заражения.
Контагиозным моллюском чаще болеют:
- Дети 1-14 лет (чаще 1-4 года) – высыпания обычно появляются на туловище, конечностях, голове и шее. У детей школьного возраста заражение происходит в основном контактным путём – при соприкосновении с кожей заражённого человека или инфицированным предметом при посещении плавательного бассейна или спортивных секций.
- Пожилые люди – на фоне ослабленной работы иммунной системы заболевание протекает более тяжело, высыпания обширно поражают кожу и слизистые.
- Люди с иммуносупрессией, ВИЧ – у пациентов с ослабленным иммунитетом размер узелков может достигать 10-15 мм в диаметре, обширно поражая кожу, в том числе кожу век. Контагиозный моллюск встречается у 5-30 % пациентов с ВИЧ [2].
- Пациенты с атопическим дерматитом находятся в группе риска по заражению контагиозным моллюском. Из-за зуда возникают множественные повреждения кожи (царапинки и трещинки), через которые вирус может распространяться с одной части тела на другую. Это приводит к рецидивирующему течению заболевания. Пациентам с атопическим дерматитом необходимо тщательно следить за кожей, используя уходовые средства (эмольянты), и не допускать появления кожного зуда [3].
Пути передачи инфекции:
- контактный – взаимодействие с больным человеком или с предметами, инфицированными вирусом, например с полотенцами или одеждой;
- половой – обычно высыпания возникают на гениталиях, лобке, внутренней поверхности бёдер и нижней части живота;
- передача через нанесение татуировки[6];
- передача от матери к ребёнку во время родов возможна, но встречается нечасто [7].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы контагиозного моллюска
При заболевании на коже возникают мелкие узелки – 1,5-2 мм в диаметре. Они быстро растут и принимают вид телесно-розоватых, красных или прозрачных, не сливающихся между собой полушаровидных папул величиной до 5-10 мм с центральным пупковидным углублением. При надавливании на узелок из него выделяется белая творожисто-кашицеобразная масса, состоящая из ороговевшего эпителия и “моллюсковых телец” – типичных для данного заболевания клеток яйцевидной формы, наполненных вирусными частицами.
Других жалоб заболевание не вызывает, высыпания не болят и не чешутся. Температура тела не повышается, самочувствие и общее состояние не страдает. Возможна любая локализация высыпаний, но чаще всего они поражают лицо, веки, шею, грудь, подмышечные впадины, складки конечностей и половые органы. Высыпания на веках могут сочетаться с хроническим конъюнктивитом или кератитом. Кожа вокруг папул часто легко или умеренно раздражена. Возможно линейное расположение высыпаний, вызванное переносом вируса с одного участка кожного покрова или слизистой на другой.
Патогенез контагиозного моллюска
Заражение контагиозным моллюском происходит после взаимодействия с инфицированными людьми или заражёнными предметами. Вирус проникает в кожу через небольшие ссадины и микротрещины и размножается исключительно в клетках плоского эпителия. Поражённые клетки увеличиваются в размерах, а при достижении критической точки их стенки лопаются и скапливаются в центре папулы.
Без лечения высыпания на коже сохраняются 6-9 месяцев, но могут оставаться и до двух лет. Это связано с уклонением вируса контагиозного моллюска от иммунного ответа. Механизм таких “пряток” от нашей иммунной системы не до конца изучен, но, вероятно, включает выработку вирусом специфических белков, которые мешают сформироваться правильному иммунному ответу и уничтожению контагиозного моллюска. Однако через 6-24 месяца иммунный ответ формуется – образуются защитные антитела, и наступает выздоровление [5].
Классификация и стадии развития контагиозного моллюска
Существует четыре типа вируса контагиозного моллюска: MCV-1, MCV-2, MCV-3, MCV-4. Наиболее распространённым (75-96 % случаев) является тип MCV-1. Тип MCV-2 зачастую выявляется у взрослых, он связан с ВИЧ и иммунодефицитными состояниями и передаётся половым путём. Клиническая картина заболевания при заражении всеми этими типами схожа.
Контагиозный моллюск поражает:
- туловище – в 63 % случаев;
- ноги – 57 %;
- руки – 44 %;
- голову или шею – в 31 %;
- ягодицы – 17 %;
- гениталии – 17 %.
По количеству поражённых областей:
- одна область – 24 %;
- две области – 35 %;
- более трёх областей – 42 %.
По количеству папул:
- менее 10 папул – 35 %;
- 10-49 – 60 %;
- более 50 – 5 % [20].
По форме заболевания выделяют:
1. Типичная форма:
- локализованная (группа папул находится в одной анатомической зоне);
- генерализованная (несколько скоплений высыпаний, например на коже век и рук).
2. Атипичная форма (встречается очень редко):
- гигантские моллюски – элементы сыпи могут сливаться между собой и образовывать высыпания диаметром 3 см и более;
- ороговевающие моллюски – кожа на месте высыпаний интенсивно шелушится, с неё постоянно сходят чешуйки;
- кистозные моллюски – на месте узелка появляются кисты;
- изъязвлённые моллюски – на коже образуется эрозивная поверхность, переходящая в язвочки;
- моллюски, напоминающие милиум, угри, бородавки;
- педикулярные моллюски – узелок расположен над поверхностью кожи на тонкой ножке [8].
Осложнения контагиозного моллюска
Возможные осложнения:
- у пациентов с ВИЧ, начинающих приём антиретровирусной терапии (АРТ), могут появиться новые узелки как часть воспалительного ответа (синдрома иммунного восстановления) [9];
- рубцы на месте удалённых папул;
- косметологические дефекты, особенно при поражении кожи лица; [17]
- хронический конъюнктивит или поверхностный кератит при поражении конъюнктивы или роговицы;
- бактериальные осложнения, чаще всего вызываемые золотистым стафилококком и стрептококками, – импетиго (поверхностная инфекция кожи), фолликулит (поражение волосяных фолликулов) или многоморфная эритема (высыпания на коже и слизистых).
Диагностика контагиозного моллюска
Диагноз чаще всего выставляется на основании осмотра и обнаружения белых, розово-телесных папул с центральным пупкообразным вдавлением.
Изредка необходима увеличительная линза или дермоскопия, которые помогут в визуализации центрального “пупка”, если он не виден невооружённым глазом.
Биопсия используется крайне редко, только при атипичных проявлениях заболевания или неясном диагнозе (например, при ВИЧ-инфекции для исключения глубоких микозов кожи).
Вирус контагиозного моллюска и его тип можно выявить методом ПЦР (полимеразная цепная реакция). Метод применяется в научных исследованиях, но практически не используется в клинической практике [10][11].
Дифференциальную диагностику проводят с милиа (угри с белой головкой, которые образуется при избыточной деятельности сальных желёз), кистами, закрытыми комедонами, плоскими бородавками, криптококкозом (инфекционное заболевание, вызываемое дрожжевыми грибами Cryptococcus neoformans), герпесвирусными поражениями кожи [4].
Лечение контагиозного моллюска
Заболевание лечит дерматолог амбулаторно, госпитализация не требуется. Подходы к лечению контагиозного моллюска в РФ и Европе разнятся:
- В Европе применяют выжидательную тактику. Ни одно вмешательство не было признано эффективным – высыпания чаще регрессируют через несколько месяцев или лет самопроизвольно без лечения. Однако родители часто требуют провести лечение детей незамедлительно [13].
- По мнению российских учёных, в связи с быстрым развитием заболевания и высокой заразностью вируса лечение необходимо начинать как можно раньше [21].
Если имеется всего несколько узелков, то их можно механически удалить пинцетом, иглой или кюреткой.
Согласно данным европейских исследований, кюретаж не рекомендован при поражении лица и генитальной области. Риски проведения кюретажа включают боль, психологическую травму, появление рубцов, гипо- или гиперпигментации. Процедура болезненна, но для уменьшения боли достаточно нанести крем с Lidocaini hydrochloridum (лидокаином) или Prilocainum (прилокаином) за 20-30 минут до удаления узелков. Если удалить папулы механически невозможно, то следует ждать их самостоятельного регресса.
Не рекомендуется заниматься самолечением, так как при неправильном удалении узелков высок риск их инфицирования, появления рубчиков после заживления, а также дальнейшего распространения высыпаний на другие участки тела.
У пациентов, страдающих сопутствующим атопическим дерматитом, после кюретажа отмечаются повторные поражения кожи, иногда даже в большем объёме (через 4 недели – у 66 %, через 8 недель – у 45 % пациентов) [22].
Для лечения также применяются:
- Криодеструкция – нанесение жидкого азота тампоном или распылителем в течение 10-20 секунд. При необходимости процедуру можно повторить. Эффективный и не очень болезненный метод [14].
- Лазерная деструкция – удаление папул углекислотным или импульсным лазерами на красителях. При сохранении высыпаний повторную операцию проводят через 2-3 недели. Рецидивов обычно не бывает. Побочные эффекты включают лёгкую болезненность в момент удаления, преходящее покраснение кожи и гипо- или гиперпигментацию кожи [23].
- Электрокоагуляция – это температурное воздействие на изменённые моллюском кожные покровы. Используется при множественных высыпаниях и крупных элементах, не поддающихся криодеструкции (особенно у ВИЧ-инфицированных пациентов). Часто для удаления крупных элементов требуется инфильтрационная анестезия. Это укол с анестетиком, чаще лидокаином, в очаг поражения: в этом месте блокируются нервные импульсы, и пациент не чувствует боль. Возможно удаление в несколько этапов [15].
- Фотодинамическая терапия топической 5-аминолевулиновой кислотой – лечение основано на взаимодействии лекарства с лазерным излучением. Успешно используется при рецидивирующем течении контагиозного моллюска у пациентов с ВИЧ-инфекцией. Также у таких пациентов применяют пилинг лица трихлоруксусной кислотой.
После удаления папул необходимо провести обработку кожи антисептиками [16].
Системная терапия контагиозного моллюска не проводится. В связи с отсутствием доказательной базы об эффективности и безопасности в РФ местных препаратов по лечению контагиозного моллюска вопрос их применения остаётся спорным.
В мировой практике используют следующие местные препараты:
- Подофиллотоксин крем 0,5 % – применяется дважды в день в течение трёх суток подряд в неделю. Курс лечения составляет до шести недель. Побочные эффекты включают жжение, зуд, раздражение, изменение пигментации кожи. Не рекомендован для беременных из-за потенциальной токсичности для плода. Не одобрен FDA в США для лечения контагиозного моллюска.
- Кантаридин 0,7 % (экстракт жуков-нарывников) – препарат отпускают без рецепта, но его нанесение требует даже от врача определённых навыков, поскольку возможны серьёзные ожоги кожи и слизистых. Токсичен при попадании внутрь. Эффект наступает быстро, лекарство безболезненно при нанесении. Препарат не следует применять на лице, гениталиях, в перианальной зоне из-за риска образования рубцов. Также не одобрен FDA для лечения контагиозного моллюска [24].
- Гидроксид калия 10 % – признан эффективным и безопасным препаратом для лечения контагиозного моллюска. К побочным эффектам относятся болезненность, эритема (покраснение), нарушение пигментации кожи.
- Имиквимод 5 % крем – безрецептурный препарат, наносится перед сном три раза в неделю в течение 1-3 месяцев. Распространённое побочное действие – дерматит в месте нанесения препарата. Признан неэффективным при лечении контагиозного моллюска.
- Ретиноиды для местного применения (третиноин) чаще всего используются при высыпаниях на лице. Могут вызвать контактный дерматит.
- Другие местные препараты – гель салициловой кислоты, 10 % раствор повидона в йоде в сочетании с 50 % салициловой кислотой под повязку, 40 % паста нитрита серебра, сидофир.
Проводятся исследования эффективности и безопасности системной терапии контагиозного моллюска циметидином и интерфероном альфа.
У ВИЧ-инфицированных пациентов заболевание не проходит самостоятельно и без лечения быстро прогрессирует. Однако высыпания часто исчезают под действием высокоактивной антиретровирусной терапии.
Во время лечения рекомендуется воздержаться от посещения бассейна и контактных видов спорта. Следует оберегать кожу от повреждений и раздражающего действия косметических средств и пота.
Прогноз. Профилактика
При нормальном иммунитете заболевание проходит самостоятельно, однако период выздоровления может длиться до 24 месяцев. Основная цель терапии состоит в том, чтобы снизить риск передачи инфекции другим людям. У ВИЧ-инфицированных пациентов заболевание, как правило, протекает тяжелее и менее чувствительно к лечению.
Меры профилактики:
- соблюдать правила личной гигиены – использовать индивидуальные полотенца, одноразовые бритвы, после посещения бассейна и тренировок принимать душ с мылом;
- ВИЧ-инфицированным пациентам с высыпаниями на лице следует бриться как можно реже или отпустить бороду, так как бритьё способствует распространению вируса [18];
- проходить профилактические осмотры в детских садах и школах для раннего выявления случаев заболевания;
- использовать презервативы и избегать контакта с областями, поражёнными контагиозным моллюском;
- изолировать до полного выздоровления больных детей в детских садах [19].
Источник
Удаление контагиозного моллюска – резекция новообразования, спровоцированного хроническим высококонтагиозным заболеванием кожи, возбудитель которого входит в оспенную группу вирусов – Molluscipoxvirus. По международной классификации болезней контагиозный моллюск не относится к венерологическим заболеваниям, однако, ВОЗ включает контагиозный моллюск в перечень инфекций, передаваемых половым путем. Заражению подвержены лица обоих полов вне зависимости от возрастных групп, но люди, неразборчивые в сексуальных контактах, и дети попадают в группу риска.
Заражение контагиозным моллюском происходит при тесном контакте с инфицированным человеком (кожа-к-коже) или за счет аутоинокуляции. Инкубационный период длится от 1 недели до 6 месяцев.
Возбудитель контагиозен – он легко передается от человека к человеку через прикосновение пораженных участков кожи. Вирус также может передаваться через контакт с зараженным предметом – полотенцем, одеждой, игрушками и т.п. MCV может передаваться от одного человека к другому при половом контакте.
Вероятность заражения выше в том случае, если на коже или слизистой имеются повреждения. Возбудитель персистирует только в человеческом организме, то есть заразиться контагиозным моллюском можно исключительно от человека. Человек заразен до тех пор, пока специфические образования на коже не исчезнут. Некоторые «шишки», если их не лечить, могут оставаться на срок до 4 лет. Устойчивый иммунитет к этому возбудителю не вырабатывается, поэтому возможно повторное заражение.
Примерно в 10% случаев вокруг поражения развивается экзема. Возможно также развитие вторичной бактериальной инфекции. Расчесывание и вторичная инфекция могут привести к образованию рубцов на коже. Правильный выбор метода лечения контагиозного моллюска, в том числе внутриэпидермальной деструкции, исключает риск развития рубцов на коже. Лечение диссеминированных или рецидивирующих форм контагиозного моллюска, особенно на фоне хронических заболеваний или состояний, влияющих на полноценность клеточного иммунитета, представляет определенные сложности.
Диагноз не вызывает затруднений. Он основывается главным образом на клинической картине. В сомнительных случаях подтверждается результатами гистологического исследования (обнаружением моллюсковых телец в цитоплазме клеток эпидермиса). Дифференциальный диагноз проводят с бородавками, красным плоским лишаем, множественной формой кератоакантомы, эпителиомой.
При микроскопическом исследовании содержимого узелков обнаруживают ороговевшие клетки эпидермиса и большое количество своеобразных, типичных для этого заболевания овоидных (моллюсковых) телец. По данным гистологического исследования включения формируются в базальных слоях эпителия. Они постепенно увеличиваются в размерах, оттесняют ядро в сторону и заполняют собой клетку.
Общие принципы терапии контагиозного моллюска
настоящее время контагиозный моллюск, если только узелки локализуются не на веках и не в области половых органов, рекомендуется вообще не лечить, поскольку через 3 – 18 месяцев иммунная система сможет подавить активность ортопоксвируса, и все образования исчезнут самостоятельно, не оставив на коже следов (рубцов, шрамов и т.д.). К вирусу контагиозного моллюска вырабатывается иммунитет, но это происходит медленно, поэтому организму для самоизлечения от инфекции требуется не неделя, как в случае с ОРВИ, а несколько месяцев или даже до 2 – 5 лет. А если удалять узелки контагиозного моллюска до их самостоятельно исчезновения, то можно оставить на коже рубцы, и это увеличивает риск их повторного появления, причем еще в больших количествах, поскольку вирус все еще активен. Поэтому учитывая, что самоизлечение происходит всегда, и это только вопрос времени, врачи рекомендуют не лечить контагиозный моллюск удалением узелков, а просто немного подождать, пока они исчезнут сами.
Единственные ситуации, когда все же рекомендуется удалять узелки контагиозного моллюска – это их локализация на половых органах или на веках, а также выраженный дискомфорт, доставляемый образованием человеку. В остальных случаях узелки лучше оставить и дождаться их самостоятельного исчезновения после подавления активности вируса иммунной системой. Однако если человек хочет удалить узелки, то это допускается. Причем причиной такого желания, как правило, являются эстетические соображения. Для удаления узелков контагиозного моллюска используют следующие хирургические методы:
- кюретаж (выскабливание узелков кюреткой или ложкой Фолькмана);
- криодеструкция (разрушение узелков жидким азотом);
- вылущивание (удаление сердцевины узелков тонким пинцетом);
- лазерная деструкция (разрушение узелков СО2 – лазером);
- электрокоагуляция (разрушение узелков электрическим током – “прижигание”).
На практике, помимо указанных, официально одобренных методов для удаления узелков контагиозного моллюска, используются и другие способы. Они заключаются в воздействии на узелки контагиозного моллюска различными химическими веществами в составе мазей и растворов, которые способны разрушать структуру образований. Так, в настоящее время для удаления узелков применяют мази и растворы, содержащие третиноин, кантаридин, трихлоруксусную кислоту, салициловую кислоту, имиквимод, подофиллотоксин, хлорофиллипт, фторурацил, оксолин, перекись бензоила, а также интерфероны альфа-2а и альфа 2в. Такие химические способы удаления моллюска нельзя назвать народными методами, поскольку они предполагают применение лекарственных препаратов, вследствие чего их принято считать неофициальными.
Методы удаления контагиозного моллюска
Любые хирургические методы удаления узелков довольно болезненны, вследствие чего для манипуляций рекомендуется использовать местные анестетики. Наилучшим образом обезболивает кожный покров мазь ЭМЛА 5%. Прочие анестетики, такие, как лидокаин, новокаин- малоэффективны.
Удаление лазером контагиозного моллюска
На узелки точечно воздействуют лучом СО2-лазера или импульсного лазера. Для разрушения образований оптимально устанавливать следующие параметры луча лазера: длина волны 585 нм, частота 0,5 – 1 Гц, диаметр пятна 3 – 7 мм, плотность энергии 2 – 8 Дж/см2, продолжительность импульса 250 – 450 мс. Во время процедуры каждый узелок облучают лазером, после чего обрабатывают кожу 5% спиртовым раствором йода. Если по прошествии недели после процедуры узелки не покрылись корочками и не отпали, то производят еще один сеанс облучения образований лазером. Лазеротерапия позволяет добиться разрушения 85 – 90% узелков уже после первого сеанса. Причем после отпадения образований на коже не остается заметных рубцов и шрамов, что делает метод пригодным для удаления узелков по косметическим соображениям.
Удаление контагиозного моллюска жидким азотом
На каждый узелок воздействуют жидким азотом в течение 6 – 20 секунд, после чего обрабатывают кожу 5% спиртовым раствором йода. Если через неделю остались узелки, то их повторно разрушают жидким азотом. Данный метод – болезненный, и не пригоден для удаления узелков контагиозного моллюска по косметическим соображениям, поскольку после деструкции образований жидким азотом на коже могут появляться пузыри, заживающие с формированием рубцов и очагами депигментации.
Удаление контагиозного моллюска электрокоагуляцией
Метод заключается в “прижигании” узелков электрическим током подобно “прижиганию” эрозии шейки матки. После процедуры кожу смазывают 5% спиртовым раствором йода и через неделю оценивают результат. Если узелки не отпали, то их повторно “прижигают”.
Удаление контагиозного моллюска кюретажем и вылущиванием
Метод заключается в механическом выскабливании узелка острой ложкой Фолькмана или удалении образований тонким пинцетом. Процедура крайне болезненна и неприятна. Удаление образований может сопровождаться кровотечением. После механического удаления узелков все бывшие места их локализации обрабатывают 5% раствором йода или другими антисептиками. Данные методы непригодны для удаления узелков по косметическим соображениям, поскольку в результате выскабливания или вылущивания на месте образований могут формироваться западающие рубцы.
Мазь от контагиозного моллюска – удаление узелков химическими веществами
Для удаления узелков контагиозного моллюска их можно регулярно, по 1 – 2 раза в день, смазывать мазями и растворами, содержащими следующие вещества:
- Третиноин (Весаноид, Локацид, Ретин-А, Третиноин) – мази наносят на узелки точечно 1 – 2 раза в день на 6 часов, по прошествии которых смывают водой. Узелки смазывают до исчезновения;
- Кантаридин (Шпанская мушка или гомеопатические препараты) – мази наносят на узелки точечно по 1 – 2 раза в день до исчезновения образований;
- Трихлоруксусная кислота – раствор 3% точечно наносят по 1 разу в сутки на узелки на 30 – 40 минут, после чего смывают;
- Салициловая кислота – раствор 3% наносят по 2 раза в день на узелки, не смывая;
- Имиквимод (Алдара) – крем наносят на узелки точечно по 3 раза в день;
- Подофиллотоксин (Вартек, Кондилин) – крема наносят точечно на узелки по 2 раза в день;
- Фторурациловая мазь – наносят на узелки по 2 – 3 раза в сутки;
- Оксолиновая мазь – наносят точечно на узелки по 2 – 3 раза в сутки толстым слоем;
- Хлорофиллипт – раствор наносят точечно на узелки по 2 – 3 раза в день;
- Бензоила пероксид (Базирон АС, Экларан, Индоксил, Эффезел и др.) – мази и крема наносят точечно на узелки толстым слоем по 2 раза в сутки;
- Интерфероны (Инфагель, Ацикловир) – мази и крема наносят на узелки по 2 – 3 раза в день.
Длительность применения любых вышеперечисленных препаратов определяется скоростью исчезновения узелков контагиозного моллюска. В целом, как показывают наблюдения врачей-дерматологов, для полного удаления узелков любым указанным средством необходимо непрерывно применять его в течение 3 – 12 недель. Все вышеперечисленные средства обладают сравнимой эффективностью, поэтому можно выбирать любой препарат, который по каким-либо субъективным причинам нравится больше других. Однако дерматологи рекомендуют сначала попробовать Оксолиновую мазь, Фторурациловую мазь или препараты с бензоил пероксидом, поскольку они наиболее безопасные.
Лечение контагиозного моллюска у детей
Лечение контагиозного моллюска у детей проводится теми же методами, что и у взрослых, и с соблюдением общих принципов терапии. То есть оптимальное лечение контагиозного моллюска у детей – это отсутствие лечения и просто ожидание, когда организм сам подавит активность вируса, и все узелки просто бесследно исчезнут. Но если ребенок расчесывает узелки, или они доставляют ему дискомфорт, то рекомендуется попробовать удалить их различными мазями и растворами, содержащими компоненты для устранения бородавок (например, салициловая кислота, третиноин, кантаридин или перекись бензоила). Данные растворы наносят точечно на узелки контагиозного моллюска по 1 – 2 раза в день, пока они не исчезнут. Но это допустимо только после консультации врача.
Врачи сообщают об эффективности Оксолиновой мази для удаления узелков моллюска у детей, поэтому можно воспользоваться и этой рекомендацией. Рекомендуется по 1 – 2 раза в день накладывать толстый слой мази на узелки вплоть до их полного исчезновения. При этом сначала узелки под действием мази могут покраснеть и воспалиться, но этого бояться не нужно, поскольку через 1 – 2 дня образования покроются корочкой и начнут подсыхать. Если же принято решение удалять узелки у ребенка каким-либо хирургическим методом, то это следует делать только с использованием адекватного обезболивания. Наилучшим образом обезболивает кожный покров и, соответственно, оптимально подходит для применения в качестве анестетика при хирургическом удалении узелков контагиозного моллюска крем ЭМЛА 5%.
Для адекватного обезболивания крем наносят на кожу в области локализации узелков, накрывают окклюзионной пленкой, идущей в наборе с препаратом, и оставляют на 50 – 60 минут. По прошествии часа пленку снимают, остатки крема снимают стерильным ватным тампоном и только после этого проводят операцию по удалению узелков контагиозного моллюска. При использовании крема ЭМЛА достигается хороший уровень обезболивания, вследствие чего ребенок не ощущает боли и не получает дополнительного стресса.
Профилактика контагиозного моллюска
Профилактика заключается в соблюдении правил личной гигиены жилищ. Для предупреждения распространения инфекции необходима изоляция больного ребенка из организованного коллектива, проведение профилактических осмотров детей в дошкольных детских учреждениях и школах. Эффективны профилактические меры, такие как ежедневная смена нательного и еженедельная смена постельного белья, пользование только своими личными вещами (мочалкой, полотенцем и т.д.), ежедневный душ, особенно после посещения бассейна, сауны или полового контакта. Если в семье есть дети, которые посещают детское учреждение – садик или ясли – то их необходимо регулярно тщательно осматривать, а в случае подозрений на наличие контагиозного моллюска, немедленно показать врачу. Первая мера профилактики всех передающихся половым путем заболеваний (ЗППП) – разборчивость в выборе половых партнеров – в полной мере относится и к заболеванию контагиозным моллюском.
К мерам профилактики контагиозного моллюска можно отнести также раннее выявление случаев заболевания контагиозным моллюском, своевременное лечение больных и их половых партнеров. Отдельно нужно сказать и о том, что если в семье есть больной контагиозным моллюском, то во время, пока проводится его лечение, он должен находиться в некоторой изоляции: пользоваться только своими личными вещами и посудой, избегать половых и тесных физических контактов с остальными членами семьи, не посещать бассейн или сауну. При выполнении всех этих несложных рекомендаций шансы на то, что остальные члены семьи не заразятся контагиозным моллюском, очень велики.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!
Количество прочтений: 5557 Дата публикации: 30.08.2018
Источник
