Образования на коже лица моллюск

Над статьей доктора Столяровой Елены Александровны работали литературный редактор Вера Васильева, научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Дата публикации 18 июля 2020Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Контагиозный моллюск – вирусное заболевание кожи, которое проявляется полушаровидными узелками розового цвета с вдавлением в центре. Заболевание практически всегда проходит самостоятельно. Такое интересное название оно получило из-за схожести узелков при сильном увеличении с улиткой или жемчужиной. К поеданию морепродуктов или купанию в море болезнь отношения не имеет.
Заболевание вызывает вирус контагиозного моллюска (Molluscum contagiosum virus) семейства Poxviridae. Другой известный представитель этого семейства – вирус натуральной оспы.
Распространённость контагиозного моллюска среди детей во всём мире составляет приблизительно 3-11 %. В среднем в популяции заражено от 1,2 % до 22 % населения, мужчины болеют чаще [8]. Контагиозный моллюск более распространён в тёплом влажном климате.
Инкубационный период заболевания длится от одной недели до нескольких месяцев и в среднем составляет от 2 до 7 недель. Продолжительность инкубационного периода зависит от количества возбудителя (инфицирующей дозы), его вирулентности (заразности), а также состояния иммунной системы на момент заражения.
Контагиозным моллюском чаще болеют:
- Дети 1-14 лет (чаще 1-4 года) – высыпания обычно появляются на туловище, конечностях, голове и шее. У детей школьного возраста заражение происходит в основном контактным путём – при соприкосновении с кожей заражённого человека или инфицированным предметом при посещении плавательного бассейна или спортивных секций.
- Пожилые люди – на фоне ослабленной работы иммунной системы заболевание протекает более тяжело, высыпания обширно поражают кожу и слизистые.
- Люди с иммуносупрессией, ВИЧ – у пациентов с ослабленным иммунитетом размер узелков может достигать 10-15 мм в диаметре, обширно поражая кожу, в том числе кожу век. Контагиозный моллюск встречается у 5-30 % пациентов с ВИЧ [2].
- Пациенты с атопическим дерматитом находятся в группе риска по заражению контагиозным моллюском. Из-за зуда возникают множественные повреждения кожи (царапинки и трещинки), через которые вирус может распространяться с одной части тела на другую. Это приводит к рецидивирующему течению заболевания. Пациентам с атопическим дерматитом необходимо тщательно следить за кожей, используя уходовые средства (эмольянты), и не допускать появления кожного зуда [3].
Пути передачи инфекции:
- контактный – взаимодействие с больным человеком или с предметами, инфицированными вирусом, например с полотенцами или одеждой;
- половой – обычно высыпания возникают на гениталиях, лобке, внутренней поверхности бёдер и нижней части живота;
- передача через нанесение татуировки[6];
- передача от матери к ребёнку во время родов возможна, но встречается нечасто [7].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы контагиозного моллюска
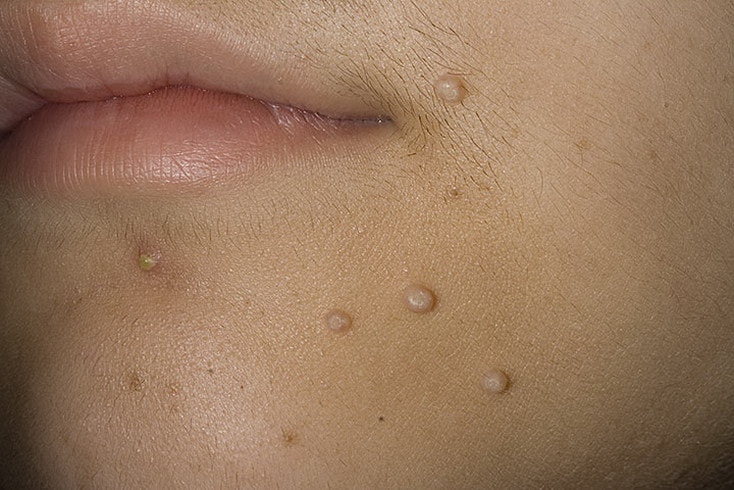
При заболевании на коже возникают мелкие узелки – 1,5-2 мм в диаметре. Они быстро растут и принимают вид телесно-розоватых, красных или прозрачных, не сливающихся между собой полушаровидных папул величиной до 5-10 мм с центральным пупковидным углублением. При надавливании на узелок из него выделяется белая творожисто-кашицеобразная масса, состоящая из ороговевшего эпителия и “моллюсковых телец” – типичных для данного заболевания клеток яйцевидной формы, наполненных вирусными частицами.
Других жалоб заболевание не вызывает, высыпания не болят и не чешутся. Температура тела не повышается, самочувствие и общее состояние не страдает. Возможна любая локализация высыпаний, но чаще всего они поражают лицо, веки, шею, грудь, подмышечные впадины, складки конечностей и половые органы. Высыпания на веках могут сочетаться с хроническим конъюнктивитом или кератитом. Кожа вокруг папул часто легко или умеренно раздражена. Возможно линейное расположение высыпаний, вызванное переносом вируса с одного участка кожного покрова или слизистой на другой.
Патогенез контагиозного моллюска
Заражение контагиозным моллюском происходит после взаимодействия с инфицированными людьми или заражёнными предметами. Вирус проникает в кожу через небольшие ссадины и микротрещины и размножается исключительно в клетках плоского эпителия. Поражённые клетки увеличиваются в размерах, а при достижении критической точки их стенки лопаются и скапливаются в центре папулы.
Без лечения высыпания на коже сохраняются 6-9 месяцев, но могут оставаться и до двух лет. Это связано с уклонением вируса контагиозного моллюска от иммунного ответа. Механизм таких “пряток” от нашей иммунной системы не до конца изучен, но, вероятно, включает выработку вирусом специфических белков, которые мешают сформироваться правильному иммунному ответу и уничтожению контагиозного моллюска. Однако через 6-24 месяца иммунный ответ формуется – образуются защитные антитела, и наступает выздоровление [5].
Классификация и стадии развития контагиозного моллюска
Существует четыре типа вируса контагиозного моллюска: MCV-1, MCV-2, MCV-3, MCV-4. Наиболее распространённым (75-96 % случаев) является тип MCV-1. Тип MCV-2 зачастую выявляется у взрослых, он связан с ВИЧ и иммунодефицитными состояниями и передаётся половым путём. Клиническая картина заболевания при заражении всеми этими типами схожа.
Контагиозный моллюск поражает:
- туловище – в 63 % случаев;
- ноги – 57 %;
- руки – 44 %;
- голову или шею – в 31 %;
- ягодицы – 17 %;
- гениталии – 17 %.
По количеству поражённых областей:
- одна область – 24 %;
- две области – 35 %;
- более трёх областей – 42 %.
По количеству папул:
- менее 10 папул – 35 %;
- 10-49 – 60 %;
- более 50 – 5 % [20].
По форме заболевания выделяют:
1. Типичная форма:
- локализованная (группа папул находится в одной анатомической зоне);
- генерализованная (несколько скоплений высыпаний, например на коже век и рук).
2. Атипичная форма (встречается очень редко):
- гигантские моллюски – элементы сыпи могут сливаться между собой и образовывать высыпания диаметром 3 см и более;
- ороговевающие моллюски – кожа на месте высыпаний интенсивно шелушится, с неё постоянно сходят чешуйки;
- кистозные моллюски – на месте узелка появляются кисты;
- изъязвлённые моллюски – на коже образуется эрозивная поверхность, переходящая в язвочки;
- моллюски, напоминающие милиум, угри, бородавки;
- педикулярные моллюски – узелок расположен над поверхностью кожи на тонкой ножке [8].
Осложнения контагиозного моллюска
Возможные осложнения:
- у пациентов с ВИЧ, начинающих приём антиретровирусной терапии (АРТ), могут появиться новые узелки как часть воспалительного ответа (синдрома иммунного восстановления) [9];
- рубцы на месте удалённых папул;
- косметологические дефекты, особенно при поражении кожи лица; [17]
- хронический конъюнктивит или поверхностный кератит при поражении конъюнктивы или роговицы;
- бактериальные осложнения, чаще всего вызываемые золотистым стафилококком и стрептококками, – импетиго (поверхностная инфекция кожи), фолликулит (поражение волосяных фолликулов) или многоморфная эритема (высыпания на коже и слизистых).
Диагностика контагиозного моллюска
Диагноз чаще всего выставляется на основании осмотра и обнаружения белых, розово-телесных папул с центральным пупкообразным вдавлением.
Изредка необходима увеличительная линза или дермоскопия, которые помогут в визуализации центрального “пупка”, если он не виден невооружённым глазом.
Биопсия используется крайне редко, только при атипичных проявлениях заболевания или неясном диагнозе (например, при ВИЧ-инфекции для исключения глубоких микозов кожи).
Вирус контагиозного моллюска и его тип можно выявить методом ПЦР (полимеразная цепная реакция). Метод применяется в научных исследованиях, но практически не используется в клинической практике [10][11].
Дифференциальную диагностику проводят с милиа (угри с белой головкой, которые образуется при избыточной деятельности сальных желёз), кистами, закрытыми комедонами, плоскими бородавками, криптококкозом (инфекционное заболевание, вызываемое дрожжевыми грибами Cryptococcus neoformans), герпесвирусными поражениями кожи [4].
Лечение контагиозного моллюска
Заболевание лечит дерматолог амбулаторно, госпитализация не требуется. Подходы к лечению контагиозного моллюска в РФ и Европе разнятся:
- В Европе применяют выжидательную тактику. Ни одно вмешательство не было признано эффективным – высыпания чаще регрессируют через несколько месяцев или лет самопроизвольно без лечения. Однако родители часто требуют провести лечение детей незамедлительно [13].
- По мнению российских учёных, в связи с быстрым развитием заболевания и высокой заразностью вируса лечение необходимо начинать как можно раньше [21].
Если имеется всего несколько узелков, то их можно механически удалить пинцетом, иглой или кюреткой.
Согласно данным европейских исследований, кюретаж не рекомендован при поражении лица и генитальной области. Риски проведения кюретажа включают боль, психологическую травму, появление рубцов, гипо- или гиперпигментации. Процедура болезненна, но для уменьшения боли достаточно нанести крем с Lidocaini hydrochloridum (лидокаином) или Prilocainum (прилокаином) за 20-30 минут до удаления узелков. Если удалить папулы механически невозможно, то следует ждать их самостоятельного регресса.
Не рекомендуется заниматься самолечением, так как при неправильном удалении узелков высок риск их инфицирования, появления рубчиков после заживления, а также дальнейшего распространения высыпаний на другие участки тела.
У пациентов, страдающих сопутствующим атопическим дерматитом, после кюретажа отмечаются повторные поражения кожи, иногда даже в большем объёме (через 4 недели – у 66 %, через 8 недель – у 45 % пациентов) [22].
Для лечения также применяются:
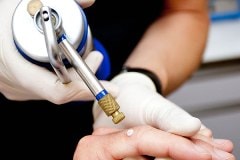
- Криодеструкция – нанесение жидкого азота тампоном или распылителем в течение 10-20 секунд. При необходимости процедуру можно повторить. Эффективный и не очень болезненный метод [14].
- Лазерная деструкция – удаление папул углекислотным или импульсным лазерами на красителях. При сохранении высыпаний повторную операцию проводят через 2-3 недели. Рецидивов обычно не бывает. Побочные эффекты включают лёгкую болезненность в момент удаления, преходящее покраснение кожи и гипо- или гиперпигментацию кожи [23].
- Электрокоагуляция – это температурное воздействие на изменённые моллюском кожные покровы. Используется при множественных высыпаниях и крупных элементах, не поддающихся криодеструкции (особенно у ВИЧ-инфицированных пациентов). Часто для удаления крупных элементов требуется инфильтрационная анестезия. Это укол с анестетиком, чаще лидокаином, в очаг поражения: в этом месте блокируются нервные импульсы, и пациент не чувствует боль. Возможно удаление в несколько этапов [15].
- Фотодинамическая терапия топической 5-аминолевулиновой кислотой – лечение основано на взаимодействии лекарства с лазерным излучением. Успешно используется при рецидивирующем течении контагиозного моллюска у пациентов с ВИЧ-инфекцией. Также у таких пациентов применяют пилинг лица трихлоруксусной кислотой.
После удаления папул необходимо провести обработку кожи антисептиками [16].
Системная терапия контагиозного моллюска не проводится. В связи с отсутствием доказательной базы об эффективности и безопасности в РФ местных препаратов по лечению контагиозного моллюска вопрос их применения остаётся спорным.
В мировой практике используют следующие местные препараты:
- Подофиллотоксин крем 0,5 % – применяется дважды в день в течение трёх суток подряд в неделю. Курс лечения составляет до шести недель. Побочные эффекты включают жжение, зуд, раздражение, изменение пигментации кожи. Не рекомендован для беременных из-за потенциальной токсичности для плода. Не одобрен FDA в США для лечения контагиозного моллюска.
- Кантаридин 0,7 % (экстракт жуков-нарывников) – препарат отпускают без рецепта, но его нанесение требует даже от врача определённых навыков, поскольку возможны серьёзные ожоги кожи и слизистых. Токсичен при попадании внутрь. Эффект наступает быстро, лекарство безболезненно при нанесении. Препарат не следует применять на лице, гениталиях, в перианальной зоне из-за риска образования рубцов. Также не одобрен FDA для лечения контагиозного моллюска [24].
- Гидроксид калия 10 % – признан эффективным и безопасным препаратом для лечения контагиозного моллюска. К побочным эффектам относятся болезненность, эритема (покраснение), нарушение пигментации кожи.
- Имиквимод 5 % крем – безрецептурный препарат, наносится перед сном три раза в неделю в течение 1-3 месяцев. Распространённое побочное действие – дерматит в месте нанесения препарата. Признан неэффективным при лечении контагиозного моллюска.
- Ретиноиды для местного применения (третиноин) чаще всего используются при высыпаниях на лице. Могут вызвать контактный дерматит.
- Другие местные препараты – гель салициловой кислоты, 10 % раствор повидона в йоде в сочетании с 50 % салициловой кислотой под повязку, 40 % паста нитрита серебра, сидофир.
Проводятся исследования эффективности и безопасности системной терапии контагиозного моллюска циметидином и интерфероном альфа.
У ВИЧ-инфицированных пациентов заболевание не проходит самостоятельно и без лечения быстро прогрессирует. Однако высыпания часто исчезают под действием высокоактивной антиретровирусной терапии.
Во время лечения рекомендуется воздержаться от посещения бассейна и контактных видов спорта. Следует оберегать кожу от повреждений и раздражающего действия косметических средств и пота.
Прогноз. Профилактика
При нормальном иммунитете заболевание проходит самостоятельно, однако период выздоровления может длиться до 24 месяцев. Основная цель терапии состоит в том, чтобы снизить риск передачи инфекции другим людям. У ВИЧ-инфицированных пациентов заболевание, как правило, протекает тяжелее и менее чувствительно к лечению.
Меры профилактики:
- соблюдать правила личной гигиены – использовать индивидуальные полотенца, одноразовые бритвы, после посещения бассейна и тренировок принимать душ с мылом;
- ВИЧ-инфицированным пациентам с высыпаниями на лице следует бриться как можно реже или отпустить бороду, так как бритьё способствует распространению вируса [18];
- проходить профилактические осмотры в детских садах и школах для раннего выявления случаев заболевания;
- использовать презервативы и избегать контакта с областями, поражёнными контагиозным моллюском;
- изолировать до полного выздоровления больных детей в детских садах [19].
Источник
Контагиозный моллюск – это вирусное заболевание кожи, которое проявляется в виде плотных узелков (папул). Заболевание называется так, потому что содержимое узелка-папулы выглядит достаточно специфично и при рассмотрении вблизи (в частности, под микроскопом) напоминает раковину моллюска. Термин «контагиозный» подчёркивает, что инфекция передается при телесном контакте.
Причины контагиозного моллюска
Контагиозным моллюском болеют и взрослые и дети. Для взрослых типично заражение половым путем.
Контагиозный моллюск у детей
Контагиозный моллюск у детей встречается чаще, чем у взрослых. До года дети практически не болеют контагиозным моллюском. Это связано с тем, что на первом году жизни круг контактов ребенка невелик: ребенок перемещается в ограниченном, часто специально подготовленном для него пространстве и под строгим контролем взрослых, не стремясь соприкасаться с другими детьми. Но как только ребенок начинает активно общаться и самостоятельно осваивать мир, угроза заразиться контагиозным моллюском резко возрастает.
Пик заболеваемости контагиозным моллюском у детей приходится на возраст от 2-х до 6-ти лет. Иммунитет в этом возрасте еще слабый. Дети заражаются через игрушки или грязные руки. Вирус проникает в кожу в том месте, где целостность кожных покровов оказалась нарушенной – через ранки, ссадины, трещины. Детская кожа – нежная и чувствительная, а активность ребенка-дошкольника велика. В результате возникают многочисленные микротравмы, открывающие дорогу инфекции. Также описаны случаи заражения контагиозным моллюском при купании в бассейне.
С 6-ти до 10-ти лет заболеваемость контагиозным моллюском снижается. Большое значение имеет привитие навыков бытовой гигиены. Чем раньше ребенок начнет заботиться о чистоте рук, тем лучше.
Симптомы контагиозного моллюска
Инкубационный период заболевания составляет от двух недель до нескольких месяцев, но чаще всего высыпания появляются на 14-15-й день.
Вначале появляются единичные высыпания, потом их становится больше. Контагиозный моллюск может поражать любые участки кожи, кроме ладоней и стоп. У детей наиболее часто страдают открытые участки рук, ног, а также лицо и шея. У взрослых чаще всего поражается область половых органов, а также внутренняя сторона бедер.
При типичной форме заболевания высыпания располагаются только в одной анатомической области, при генерализированной форме распространяются по всему телу.
Сыпь
Элементы сыпи выглядят как выпячивания (папулы), на ощупь плотные и безболезненные, розового или телесного цвета, с перламутровым верхом. В центре папулы присутствует небольшое углубление, из которого при надавливании выдавливается белая кашицеобразная масса. Папулы имеют круглую или овальную форму, размер обычно варьируется в диапазоне 2-5 мм, но иногда узелки сливаются, и тогда подобные образования могут достигать в диаметре до 1 см и более.
Подробнее о симптоме
Зуд
В некоторых случаях высыпания сопровождаются зудом, который усиливается при расчесывании. Расчесывать папулы ни в коем случае нельзя, потому что в этом случае можно занести бактериальную инфекцию. О присоединении бактериальной инфекции говорит покраснение кожи вокруг папул, припухлость, нагноение.
Подробнее о симптоме
Методы диагностики контагиозного моллюска
Контагиозный моллюск можно спутать с проявлениями других заболеваний, в том числе таких серьезных как сифилис или рак. Также активность вируса контагиозного моллюска повышается при снижении иммунитета, поэтому в 20% случаях контагиозный моллюск сопутствует ВИЧ-инфекции. А это означит, что при появлении высыпаний, соответствующих описанию контагиозного моллюска, требуется врачебное обследования, чтобы исключить подобные варианты.
При обращении к врачу-дерматологу доктор произведет осмотр больного, поставит диагноз и предложит метод лечения.
Осмотр
В большинстве случаев диагноз контагиозный моллюск ставится врачом-дерматологом по результатам осмотра пациента.
Серологический анализ крови
Записаться на диагностику
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения контагиозного моллюска
Лечение контагиозного моллюска должен проводить врач. Не следует самостоятельно пытаться удалить папулы – это может привести к проникновению бактериальной инфекции.
Лечение контагиозного моллюска зависит от ряда факторов, прежде всего, – от стадии развития заболевания, выраженности симптомов и состояния иммунитета больного. Могут использоваться следующие методы:
Инструментальное удаление
Удаление папул может проводиться инструментально, с последующей обработкой ранки антибактериальными средствами.
Кридеструкция
Криодеструкция – это удаление папул с помощью воздействия низких температур. Папулы обрабатываются жидким азотом. Обработанные таким образом ткани замораживаются и отмирают.
Радиоволновое удаление
Папулы контагиозного моллюска могут быть удалены радиоволновым методом (с помощью аппарата Сургитрон) и с помощью лазера.
Элекрокоагуляция
Электрокоагуляция – это воздействие на папулы высокочастотным током. В народе его описывают как “прижигание электричеством”. В момент разряда возникает локальное сильное тепловое воздействие, ткани коагулируют, что практически исключает риск проникновение инфекции в месте обработки.
Консервативное лечение
Курс лечения контагиозного моллюска может предусматривать консервативное лечение с помощью мазей и кремов, а также прием противовирусных препаратов (при значительной площади поражения).
Записаться на прием
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Все заболевания
Источник
