Операция рака кожи ноги
20.04.2018
В Сети огромное количество материала о раке кожи. К сожалению, информация, которая представлена не в виде научных статей и не на сайтах дерматоонкологов, не выдерживает никакой критики.
В этой статье я отвечу на многие животрепещущие вопросы: «как распознать у себя рак кожи?», «опасен ли рак кожи?», «какие варианты лечения рака кожи существуют?» и другие.
Виды рака кожи
Существует 3 вида часто встречающихся злокачественных опухолей кожи. Они различаются как по частоте заболеваемости (т. е. шансу заболеть), так и по степени опасности для жизни – базалиома, плоскоклеточный рак и меланома.
Меланома – одна из редких и опасных опухолей кожи. Она составляет всего 4 % от общего количества злокачественных образований кожи, но является причиной почти 80 % смертей при этой локализации. О меланоме можно подробно прочитать здесь.
Базальноклеточный рак кожи
Базалиома – самый частый, но вместе с тем и наиболее безопасный вид рака кожи. Смерть от базалиомы возможна только в очень запущенных случаях или при агрессивных формах (базосквамозной) опухоли. Благоприятное течение базалиомы обусловлено тем, что она практически никогда не дает метастазов (всего 0,5 % случаев).
Симптомы и признаки
Наиболее часто базалиома возникает на коже носа, чуть реже на лице и значительно реже – на остальных частях тела.
Пик заболеваемости приходится на возраст старше 40 лет. Самой молодой пациентке, которой по гистологии установили диагноз базалиома, было 39 лет.
То, как выглядит базальноклеточный рак кожи, зависит от формы:
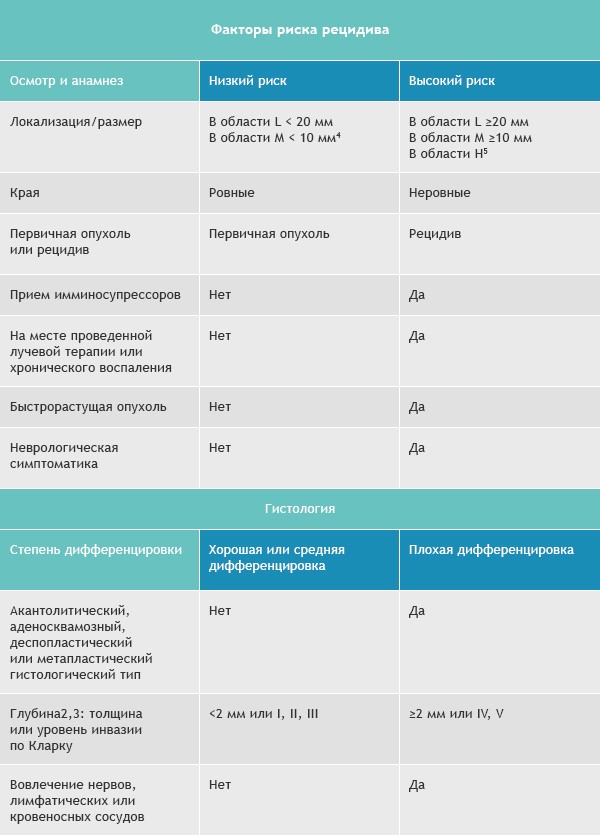
- Узловая форма (синоним нодулярная). Опухоль представлена в форме узелка. Отличить ее от других образований кожи можно по увеличенному количеству сосудов на поверхности, восковидному блеску и мелким серо-голубым включениям. Все эти признаки видны на фото.
Узловая форма базалиомы
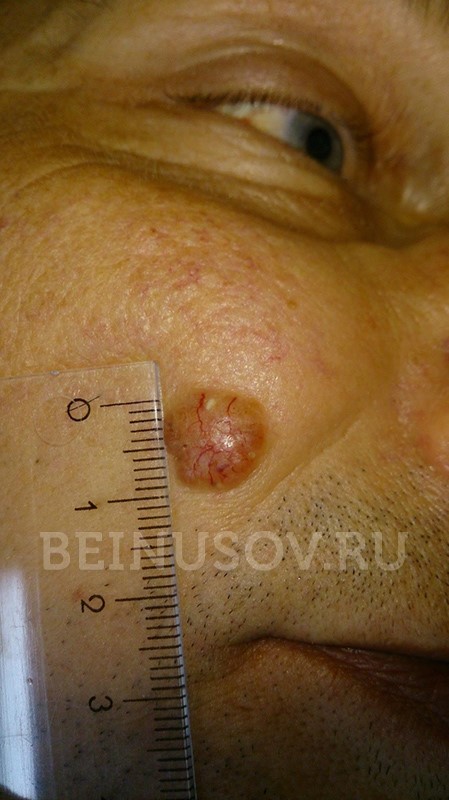
Кроме того, на поверхности узловой базалиомы может быть еще один характерный признак – изъязвление.
Узловая базалиома с изъязвлением
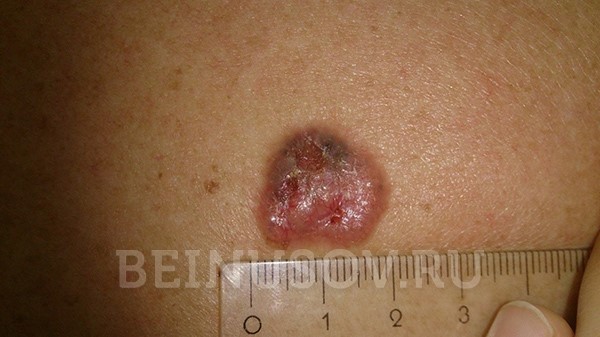
- Поверхностная форма базалиомы в большинстве случаев представлена в виде участка покраснения на коже. Возможны также элементы шелушения и уже упоминавшийся выше восковидный блеск.
Поверхностная форма базалиомы
- Склеродермоподобная форма базалиомы – очень редкая и часто представляет трудности в диагностике. Она характеризуется более светлым и более твердым в сравнении с окружающей кожей уплотнением.
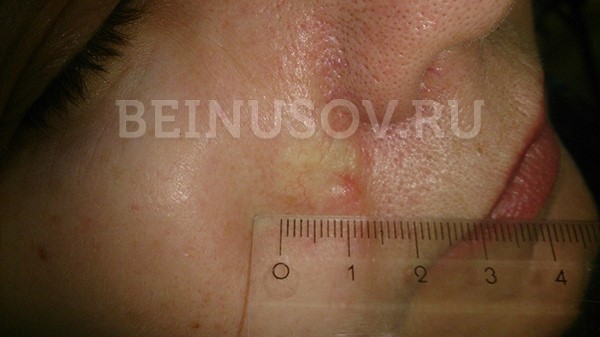
Склеродермоподобная форма базалиомы
- Пигментная форма базалиомы составляет очень малую часть от общего числа этих опухолей. Ее отличает большое количество пигмента. В связи с этим базалиому часто принимают за меланому при осмотре без дерматоскопа.
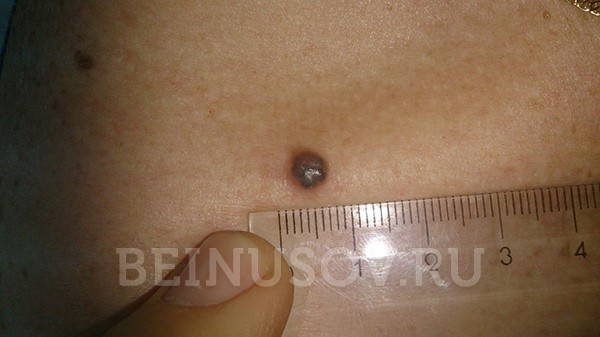
Пигментная форма базалиомы
- Язвенная форма базалиомы может достигать очень больших размеров и в запущенных случаях практически не поддается лечению.
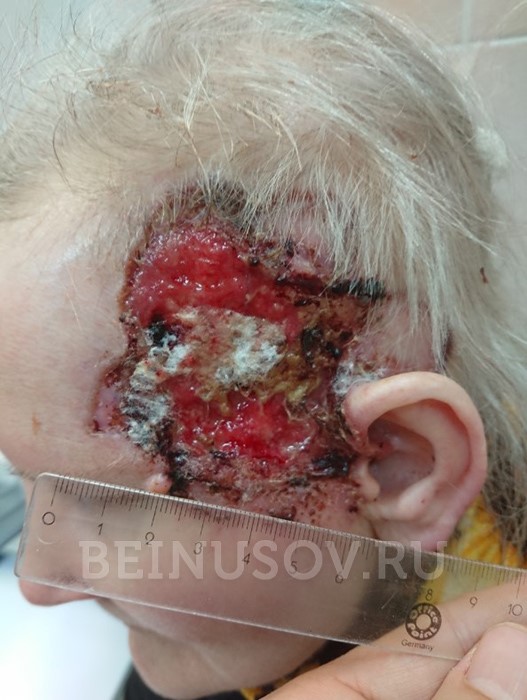
Язвенная форма базалиомы
Фото в начальной стадии
К сожалению, базальноклеточный рак кожи крайне сложно диагностировать на ранних стадиях, т. е. при минимальных размерах. Вот несколько фотографий:
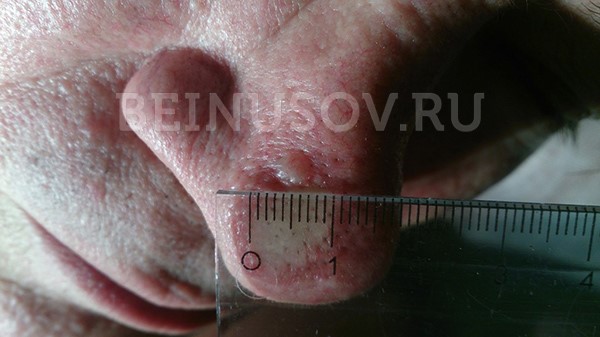
Базалиома кожи носа, узловая форма, размер 5 мм
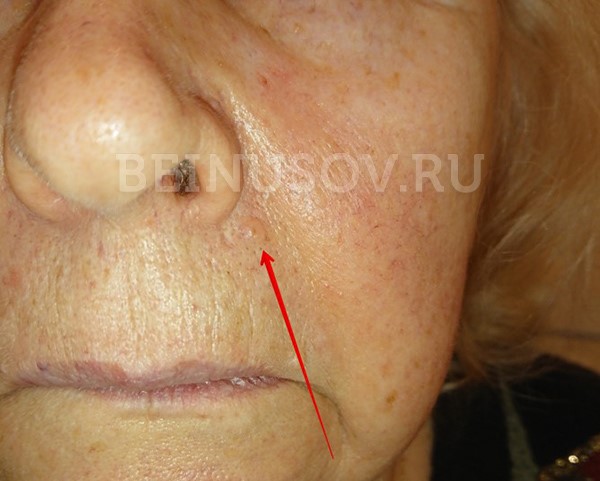
Базалиома, узловая форма, 3 мм в диаметре
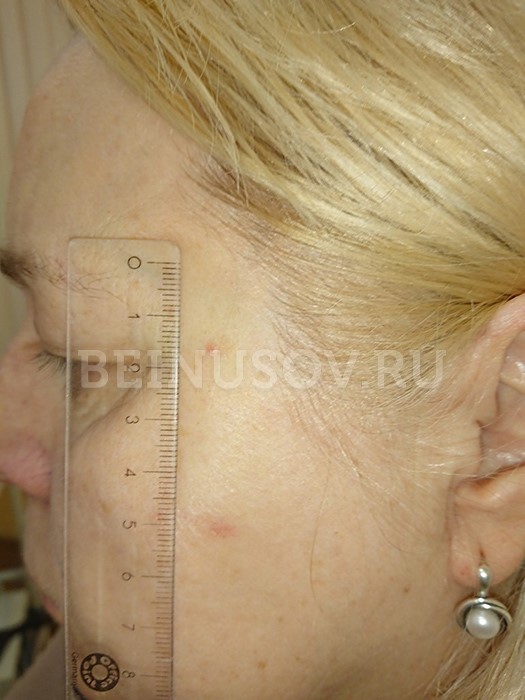
Узловая базалиома височной области, диаметр 2 мм
Диагностика базалиомы на ранних стадиях, при маленьких размерах опухоли, может представлять значительные трудности. Только сочетание комплексного осмотра всей кожи, тщательного выяснения истории существования образования и дерматоскопии поможет в установке диагноза базалиома на ранней стадии.
Базалиомы с высоким и низким риском рецидива (NCCN, 2018)
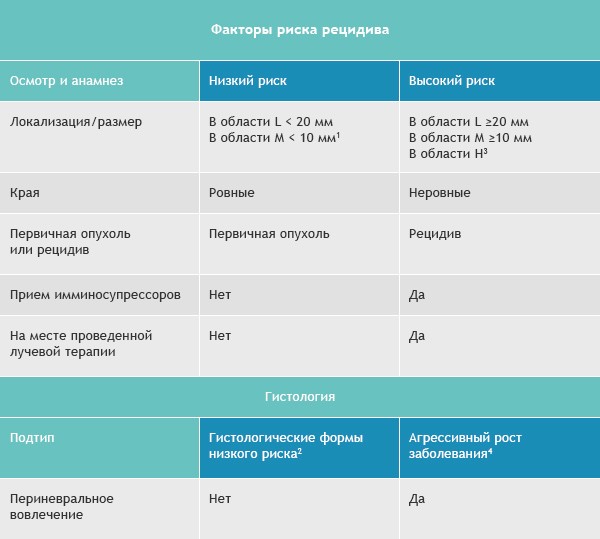
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Локализация вне зависимости от размера может быть признаком высокого риска
- Гистологические формы низкого риска: узловая (нодулярная), поверхностная, кератотическая, пилоидная, с дифференцировкой в сторону придатков кожи, фиброэпителиома Пинкуса
- Область H означает высокий риск вне зависимости от размера
- Морфеаподобный, базосквамозный (метатипический), склерозирующий, смешанный инфильтративный, микронодулярный в любой части опухоли
Для присвоения опухоли статуса «высокий риск рецидива» достаточно только одного из факторов из правого или левого столбца.
Лечение базалиомы
Основной целью лечения базальноклеточного рака является полное удаление опухоли с максимальным сохранением косметических свойств и функций тех частей тела, где развилось это новообразование.
Как правило, наилучший результат обеспечивается хирургическими методами. Однако желание сохранить функциональность и косметические свойства может привести к выбору лучевой терапии в качестве основного метода лечения.
В зависимости от степени риска рецидива (см. выше) подход к лечению базалиомы может различаться.
У пациентов с поверхностной формой базалиомы и низким риском рецидива, когда хирургия или лучевая терапия противопоказаны или неприменимы, могут быть использованы следующие методы лечения:
- 5-фторурациловая мазь;
- мазь «Имиквимод» («Алдара», «Кераворт»);
- фотодинамическая терапия;
- криодеструкция.
Микрографическая хирургия по Mohs может быть рекомендована пациентам с высоким риском рецидива.
Химиотерапия при базалиоме включает препараты-ингибиторы сигнального пути hedgehog – висмодегиб (эриведж) и сонидегиб (одомзо). Эти препараты могут помочь в случае, когда хирургические методы, как и лучевая терапия, неприменимы или противопоказаны.
Что нужно знать о базалиоме?
- В подавляющем большинстве случаев базалиома не представляет угрозы для жизни.
- Если при гистологическом исследовании удаленного образования получен ответ базальноклеточный рак – ничего страшного в этом нет. Важно убедиться, что образование удалено полностью – обязательно проконсультируйтесь с онкологом.
- Если после удаления базалиомы в гистологическом исследовании есть фраза «в крае резекции опухолевые клетки» или что-то похожее – необходимо дальнейшее лечение с целью полного удаления опухоли.
- Настоятельно не рекомендую удалять базалиому без гистологического исследования, т. к. даже очень типично выглядящее образование может быть вовсе не тем, чем кажется на первый взгляд.
- Базалиому нужно лечить. Наблюдение – плохой вариант при подобном диагнозе. Лечение запущенных форм (см. фото язвенной формы) крайне трудное и дорогостоящее.
- Если у вас уже удалили базалиому, необходимо регулярно проходить осмотр всей кожи у онколога с целью возможного выявления еще одной такой опухоли.
- Вероятность метастазирования у метатипического (базосквамозного) гистологического типа выше, чем у остальных видов.
Плоскоклеточный рак
Встречается реже, чем базалиома, второй по частоте вид рака кожи и имеет чуть менее благоприятный прогноз. Однако необходимо отметить, что течение заболевания значительно менее злокачественное, чем при меланоме.
Метастазы возникают относительно редко – в среднем в 16 % случаев [1]. У больных плоскоклеточным раком кожи размером менее 2 см 5-летняя выживаемость составляет около 90 %, при больших размерах и прорастании опухоли в подлежащие ткани – менее 50 % [1].
Может возникать на любых участках тела, в том числе на гениталиях и на слизистых, однако наиболее часто – в местах, подверженных попаданию солнечных лучей.
Симптомы и признаки
То, как выглядит плоскоклеточный рак кожи, зависит во многом от клинической формы заболевания.
Ороговевающая форма – возвышение или ровная поверхность, покрытая роговыми чешуйками, которые могут нарастать и отваливаться. При повреждении может кровоточить.
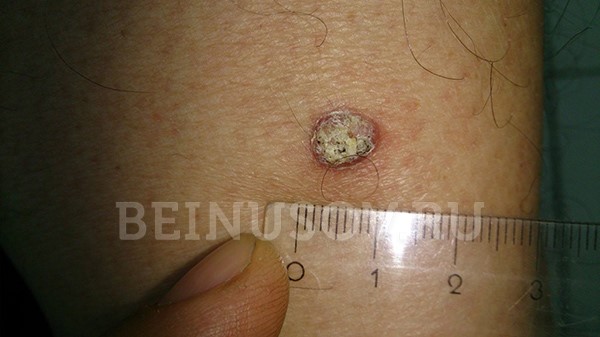
Ороговевающая форма плоскоклеточного рака кожи
Необходимо помнить, что под маской кожного рога может скрываться именно ороговевающая форма плоскоклеточного рака. В связи с этим подобные образования всегда стоит удалять только с гистологическим исследованием:
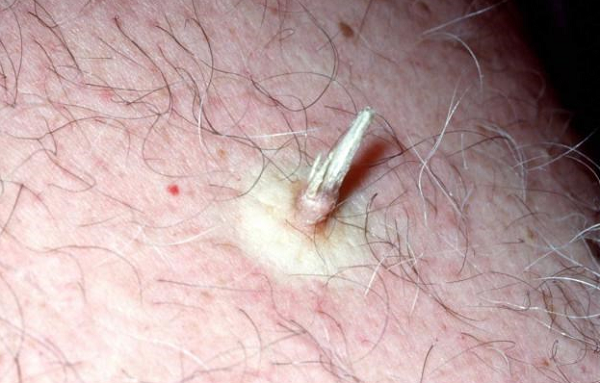
Кожный рог следует удалять с гистологией – под его маской может скрываться ороговевающая форма плоскоклеточного рака
Неороговевающая эндофитная форма (растущая в направлении окружающих тканей). Чаще всего выглядит как длительно не заживающая рана или язва, которая может со временем углубляться и расширяться.
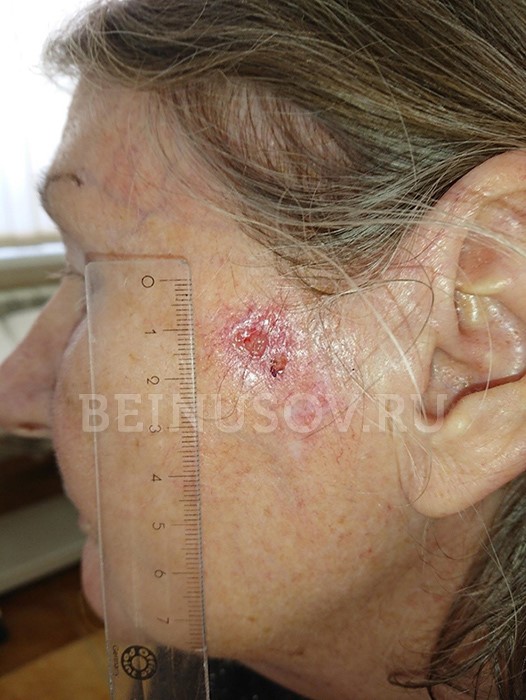
Неороговевающая эндофитная форма плоскоклеточного рака кожи
Экзофитная неороговевающая форма плоскоклеточного рака кожи выглядит как узел, возвышающийся над уровнем кожи. Поверхность узла может быть эрозирована или мокнуть.
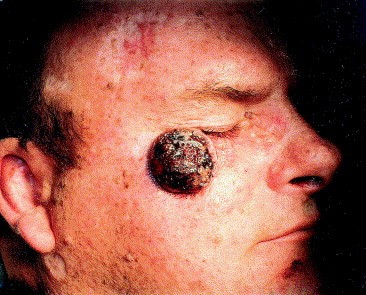
Экзофитная неороговевающая форма плоскоклеточного рака кожи
Фото в начальной стадии
Под начальной стадией плоскоклеточного рака понимается состояние, когда злокачественный процесс ограничен эпидермисом – самым верхним слоем кожи. Обозначается в диагнозе как in situ или внутриэпидермальный плоскоклеточный рак. Это заболевание не представляет опасности для жизни, если удалено полностью.
Существует 2 формы этой фазы заболевания:
Болезнь Боуэна
Чаще всего представлена одиночными плоскими бляшками, с четкими границами, асимметричной формой, неровными краями. Размер достигает 7-8 мм. Образование может постепенно увеличиваться, на поверхности часто отмечается шелушение либо образование корочек.
Цвет красный или коричневый, располагается на любых участках тела. [3]
От себя добавлю, что в моей практике гистологически подтвержденная болезнь Боуэна встретилась всего один раз. Выглядела как небольшое (3 х 4 х 3 мм) телесного цвета уплотнение с гладкой поверхностью на коже ствола полового члена у мужчины 43 лет.
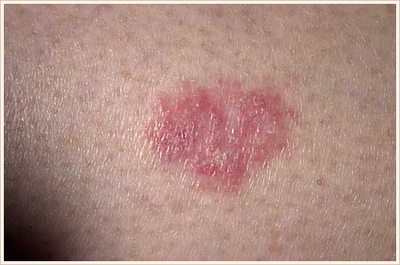
Болезнь Боуэна
Эритроплазия Кейра
Вторая форма рака кожи начальной стадии, которая развивается наиболее часто на коже крайней плоти полового члена или головке. Значительно реже заболевание поражает женские наружные половые органы.
Наиболее частый внешний вид эритроплазии Кейра – ярко-красное пятно с четкими границами, влажной блестящей поверхностью [3].
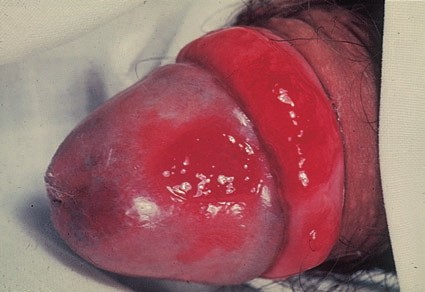
Эритроплазия Кейра
Лечение плоскоклеточного рака кожи (NCCN, 2018)
Как и в случае с базалиомой, для плоскоклеточной карциномы выделяют группы высокого и низкого рисков рецидивирования и метастазирования.

Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Ободок гиперемии должен быть учитываться при измерении размера.
- Эксцизионная биопсия более предпочтительна, чем инцизионная.
- Модифицированное измерение толщины по Бреслоу должно исключать паракератоз и «корочку», должно проводиться от основания язвы, если таковая имеется.
- Локализация независимо от размеров может быть признаком высокого риска.
- Область H подразумевает высокий риск вне зависимости от размера.
Основные принципы и методы лечения при плоскоклеточном раке – такие же, как и при базалиоме.
Основная цель – сохранить функциональность и косметические качества. Наиболее эффективным принято считать хирургический метод – удаление опухоли с захватом 4-6 мм здоровых тканей при низком риске рецидивирования и метастазирования. Для опухолей с высоким риском рекомендована микрографическая хирургия по Mohs либо иссечение в более широких границах, чем при низком риске.
Лучевая терапия применима в случаях, когда другие методы не могут быть использованы. При химиотерапии плоскоклеточного рака могут применяться препараты платины (цисплатин, карбоплатин), а также ингибиторы EGFR (цетуксимаб).
Как не заболеть раком кожи? Чего избегать?
Солнечный свет. Наиболее доказанной причиной появления обоих видов рака кожи, впрочем, как и меланомы, является воздействие солнечного света. Если вы любите бывать в жарких странах, у вас светлые волосы и кожа или ваша работа связана с длительным пребыванием на солнце – стоит серьезно озаботиться защитой от ультрафиолета.
Предраковые заболевания кожи – следующий фактор, который может предшествовать развитию плоскоклеточной формы: актинические (солнечные) кератоз и хейлит, лейкоплакия, папилломавирусная инфекция слизистых оболочек и гениталий. Этот вид опухоли может развиться также на фоне рубцовых изменений после ожогов или лучевой терапии.
Контакт с канцерогенами
Различные химические вещества могут приводить к развитию рака кожи: мышьяк и нефтепродукты.
Ослабленная иммунная система. Люди, принимающие иммуносупрессоры после трансплантации органов, или носители ВИЧ-инфекции имеют повышенный риск развития рака кожи плоскоклеточного типа.
Резюме
Рак кожи в подавляющем большинстве случаев – не смертельное заболевание. На ранних стадиях он лечится вполне успешно, в арсенале врачей много разных методов. В случае агрессивных форм или длительного течения без лечения рак кожи может представлять опасность для жизни.
Список литературы
- Ганцев Ш. Х., Юсупов А. С. Плоскоклеточный рак кожи. Практическая онкология. 2012; 2: 80-91.
- Miller AJ, Mihm MC. Melanoma. N Engl J Med. 2006; 355:51-65.
- И. А. Ламоткин. Клиническая дерматоонкология: атлас / М.: БИНОМ. Лаборатория знаний, 2011.
Другие статьи:
- Удаление родинок на различных участках кожи
- Витамин D, загар и меланома
- Рубцы после удаления родинок: можно минимизировать риск их появления
- Почему я удаляю бородавки только с гистологией
Полезная статья? Сделайте репост в Вашей социальной сети!
Оставьте комментарий или задайте вопрос
Источник
Прямое оперативное вмешательство – основной и наиболее действенный метод лечения злокачественных новообразований кожи. На раннем этапе развития, когда еще нет метастазирования, операция по удалению опухоли приводит к излечению почти в 100 % случаев.
задать вопрос
Подготовка к операции при раке кожи
Перед хирургическим вмешательством все пациенты нашего онкоцентра проходят стандартный перечень обследований:
- общий и биохимический анализ крови;
- исследование свертывающей функции крови;
- общий анализ мочи;
- обследование на ВИЧ, гепатит и другие специфические инфекции;
- рентгенография органов грудной клетки;
- УЗИ органов брюшной полости;
- УЗИ регионарных лимфоузлов;
- цитологическое исследование отпечатков с опухоли;
- определение уровня онкомаркеров в крови.
В остальном никакой специальной подготовки это хирургическое вмешательство не требует.
Хотите мы вам перезвоним?
Проведение операций при раке кожи в Онкологическом центре «СМ-Клиника»
Врачи Онкологического центра «СМ-Клиника» используют три вида операций по удалению рака кожи:
1. Локальное иссечение.
Суть операции – в удалении участка кожи с подлежащей клетчаткой, на котором расположено злокачественное новообразование. При этом также проводится и резекция здоровых тканей с отступлением от края опухоли минимум на 3 см.
Количество подлежащей удалению ткани определяется индивидуально. В первую очередь оно зависит от размеров опухоли, конкретной ее локализации на теле, стадии и характера роста. Так, если новообразование находится на верхней или нижней конечности, то разрез выполняют на расстоянии 3-5 см от его края. А если местонахождение опухоли – туловище, то иссекают 6-8 см здоровой ткани.
Перед тем, как приступить к операции, хирург специальным маркером намечает на коже пациента линию предстоящего разреза, измеряя при этом расстояние от края опухоли с помощью линейки. Основное требование тут – полное отсутствие повреждений новообразования при манипуляциях, включая предварительную обработку операционного поля. Кроме того, нельзя допустить и физического контакта опухолевых тканей с окружающей кожей. После удаления кожного лоскута врач обязательно меняет хирургические перчатки.
Если площадь иссекаемого участка кожи достаточно велика, то, разумеется, такой дефект впоследствии будет хорошо заметен. Особенно актуальна эта проблема, если опухоль находится на лице. В подобных случаях для достижения косметического эффекта возможна пластическая операция по пересадке кожи.
2. Регионарная лимфодиссекция.
Это часто встречающийся второй компонент хирургического вмешательства при кожных опухолях. Смысл его – в удалении лимфатических узлов, расположенных по соседству с новообразованием. Иссечение лимфоузлов специалисты «СМ-Клиника» проводят только при подтверждении того, что в них имеются метастазы.
3. Амбулаторное удаление.
Это самый простой и быстрый вид операций при раке кожи. В онкоцентре его выполняют на ранних поверхностных стадиях развития опухоли. Удалить такое новообразование можно как хирургическим путем, так и с помощью аппарата радиочастотной деструкции.
Для проведения операции пациента на 1 день госпитализируют в стационар «СМ-Клиника» или выполняют ее амбулаторно (в случае варианта 3). Наши онкологи используют общий наркоз или (в случае варианта 3) местную анестезию.
Реабилитация после операции
После операции пациент еще 1 сутки находится в стационаре клиники под врачебным наблюдением. Он возвращается домой и далее периодически приходит для осмотра и перевязок, а через 2 недели – для снятия швов.
Источник
На коже могут возникать как доброкачественные, так и злокачественные новообразования. В большинстве случаев их иссечение с применением различных методик является основным методом лечения. Отличить доброкачественную опухоль от злокачественной самостоятельно невозможно. Если вы обнаружили у себя на коже непонятное образование, лучше сразу обратиться к врачу-дерматологу. Он проведет дерматоскопию – осмотрит кожу под увеличением с помощью специального инструмента, дерматоскопа.

Наш эксперт в этой сфере:
Врач-онколог, дерматовенеролог, косметолог
Позвонить врачу
Новообразования кожи удаляют как по медицинским показаниям, так и по косметическим, по личному желанию пациента. Например, рак кожи и меланома – опасные злокачественные опухоли, которые нужно удалить в любом случае. Родинка (пигментный невус) или липома зачастую ничем не опасны, но человек может сам пожелать их удалить, потому что они находятся на видном месте и портят внешность.
Удаление доброкачественных новообразований кожи
К доброкачественным новообразованиям кожи относят пигментные невусы (родинки), папилломы, липомы, фибромы, гемангиомы, бородавки, контагиозные моллюски и др. Основные показания для их удаления:
- Высокий риск злокачественного перерождения. Например, родинка, которая выглядит «неправильно»: асимметричная, с неровными нечеткими краями, неоднородной окраской, если она быстро растет.
- Образование, которое находится в местах, где оно постоянно подвергается травмам, трению одеждой.
- Образование, которое находится в заметном месте, вызывает эстетический дефект.
Существуют разные методы удаления доброкачественных опухолей кожи. Врач подбирает подходящий, в зависимости от типа, размеров, локализации новообразования:
- Иссечение скальпелем – классическая методика. В настоящее время к ней прибегают редко, так как она довольно травматична, после нее остаются выраженные рубцы. Классическая хирургия может быть показана в случаях, когда новообразование имеет большие размеры, и врач сомневается в его доброкачественном характере. Если доброкачественное новообразование возвышается над кожей, хирург может срезать его с помощью лезвия или изогнутых ножниц, предварительно захватив пинцетом и оттянув.
- Электроэксцизия. Вместо скальпеля используют специальный инструмент, например, в виде иглы, на которую подают электрический ток. Он рассекает и сразу прижигает ткани.
- Радиоволновая хирургия – вместо скальпеля применяется пучок радиоволн высокой интенсивности. Они рассекают ткани, сразу останавливают кровотечение. После вмешательства обычно достигается отличный косметический эффект, на коже остается едва заметный рубец. Удаленные ткани сохраняются – их можно отправить в патоморфологическую лабораторию, где они будут исследованы на предмет наличия злокачественных клеток. С помощью радиоволновой хирургии можно удалять новообразования в любых, даже труднодоступных местах – например, на слизистой оболочке ротовой полости.
- Лазерная хирургия – удаление новообразований кожи с помощью лазера. Он также обеспечивает минимальную кровопотерю, отличный косметический эффект, исключает риск инфицирования. Недостатком данной методики является то, что лазер полностью уничтожает ткани новообразования, и их не получится изучить в лаборатории. В то же время, лазерная хирургия зачастую является предпочтительной. С помощью нее можно удалять практически любые доброкачественные новообразования, расположенные в любых местах. Ее широко используют в косметологии, потому что она хорошо подходит для удаления образований на коже лица, шеи, зоны декольте, рук.
- Криодеструкция – уничтожение новообразования с помощью низкой температуры. Для этого используют жидкий азот или лед угольной кислоты. Замораживающий агент просто прикладывают к коже. При этом ткань получает сильное обморожение, жидкость в клетках замерзает, образуются кристаллы льда с острыми краями, которые повреждают клеточную мембрану. При этом окружающие здоровые ткани остаются неповрежденными. Существуют разные виды криодеструкции: можно сделать аппликацию ватным тампоном, использовать охлажденный металлический аппликатор, распылить криоагент с помощью специального аппарата. Главное преимущество криодеструкции в том, что после нее не остается заметных рубцов.
Иссечение опухолей кожи в среднем продолжается 15-20 минут. Его выполняют под местной анестезией, в амбулаторных условиях, без госпитализации в стационар.
При больших и множественных новообразованиях может потребоваться несколько операций, такой пациент может быть госпитализирован в стационар.
Какой метод удаления доброкачественных новообразований кожи самый лучший? На этот вопрос не существует однозначного ответа. Хирург выбирает подходящий метод, в зависимости от характера, локализации, размеров новообразования.
Запишитесь на прием к врачу в клинике Медицина 24/7. После осмотра и обследования он расскажет, какая методика наиболее предпочтительна в вашем случае.
Иссечение злокачественных новообразований кожи
При меланоме хирургическое удаление злокачественной опухоли является основным методом лечения на ранних стадиях заболевания. В большинстве случаев после операции можно достичь ремиссии – если опухоль операбельна, и отсутствуют множественные отдаленные метастазы. Однако, важно помнить: чем позже диагностирована меланома, тем выше вероятность того, что потребуется более обширное хирургическое вмешательство, и риск рецидива в будущем.
Широкое иссечение
Это хирургическое вмешательство применяется в большинстве случаев. Хирург удаляет злокачественную опухоль и некоторое количество окружающих тканей. Дефект ушивают: чем больше была меланома, тем более заметный останется шрам. Операцию, как правило, проводят под местной анестезией. Удаленные ткани отправляют в патоморфологическую лабораторию для гистологического исследования.
В патоморфологической лаборатории оценивают край резекции. Нужно проверить, нет ли опухолевых клеток рядом с линией разреза:
- Негативный край резекции означает, что рядом с разрезом нет злокачественных клеток. Меланома была удалена полностью.
- Позитивный край резекции означает, что рядом с линией разреза присутствуют опухолевые клетки. Значит, есть риск того, что меланома удалена не полностью, и в окружающих тканях могли остаться опухолевые клетки. Обычно в таких случаях требуется повторное хирургическое вмешательство.
Количество окружающих здоровых тканей, которое удаляют во время операции, может различаться в зависимости от локализации меланомы. Например, если она находится на лице, хирург сделает меньший отступ, потому что тут важен косметический эффект. Всегда важно придерживаться золотой середины: провести операцию максимально щадяще, при этом удалить достаточный объем тканей, чтобы не оставить опухолевых клеток.
Операция Мооса (Мохса, Mohs)
Операция Мооса чаще всего используется при других злокачественных опухолях кожи – базальноклеточном, плоскоклеточном раке. Но иногда ее проводят при меланоме, хотя не все эксперты согласны с целесообразностью такого подхода.
Суть вмешательство состоит в том, что злокачественную опухоль удаляют постепенно, тонкими слоями. Каждый слой исследуют под микроскопом. Когда в очередном слое перестают выявляться опухолевые клетки, вмешательство считается завершенным.
Операция Мооса – сложная и долгая, обычно она продолжается несколько часов. Ее могут выполнять только хирурги, прошедшие специальное обучение. Смысл этого хирургического вмешательства в том, что оно позволяет максимально сохранить ткани, окружающие опухоль. За счет этого достигается отличный косметический эффект.
Ампутация
В редких случаях, при больших меланомах, приходится полностью или частично ампутировать пораженный опухолью палец на руке или ноге.
Удаление регионарных лимфатических узлов
Меланома часто распространяется в регионарные лимфоузлы, и в таких случаях их тоже нужно удалить. Неизвестно, насколько эффективны такие операции в плане достижения ремиссии, но есть доказательства, что они, по крайней мере, помогают продлевать жизнь пациентов.
Выявить признаки поражения регионарных лимфоузлов можно путем пальпации (ощупывания), с помощью УЗИ, компьютерной томографии, магнитно-резонансной томографии. Чтобы подтвердить опухолевое поражение, выполняют пункционную биопсию: в увеличенный лимфатический узел вводят иглу и получают ткань для гистологического исследования.
В сомнительных случаях может быть проведена биопсия сторожевого лимфоузла. В опухоль вводят радиофармпрепарат или флуоресцентный краситель, который распространяется по лимфатическим сосудам и помогает идентифицировать лимфатический узел, первым принимающий лимфу от этой области. Его удаляют и изучают под микроскопом. Если в нем обнаружены опухолевые клетки, нужно удалить остальные регионарные лимфоузлы. Если опухолевых клеток нет, значит, меланома не успела распространиться, и остальные лимфоузлы удалять не нужно.
Хирургическое лечение при меланоме с отдаленными метастазами
Если во время обследования врачи обнаружили всего 1-2 метастаза, скорее всего, на самом деле их уже намного больше: просто остальные настолько малы, что их не удается выявить. В таких случаях радикальная операция невозможна.
Тем не менее, в некоторых случаях имеет смысл удалить отдельные метастатические очаги: это поможет устранить боль и другие симптомы, продлить жизнь пациента.
Иссечение базальноклеточного и плоскоклеточного рака кожи
Базальноклеточный и плоскоклеточный рак кожи намного менее агрессивны по сравнению с меланомой. В большинстве случаев на момент постановки диагноза они не успевают ни прорасти в ткани, расположенные под кожей, ни распространиться в лимфатические узлы, ни метастазировать в другие органы. Как правило, их можно полностью удалить и добиться ремиссии.
В большинстве случаев, как и при меланоме, рак кожи иссекают с захватом некоторого количества окружающих нормальных тканей. Удаленный образец отправляют в лабораторию и оценивают край резекции.
При поверхностном раке кожи часто прибегают к кюретажу с электрокоагуляцией. Злокачественную опухоль выскабливают с помощью специального инструмента с острыми краями – кюретки. Затем дно раны обрабатывают электрокоагулятором, который разрушает и прижигает ткани электрическим током.
В ряде случаев выполняют операцию Мооса:
- при высоком риске рецидива злокачественной опухоли;
- когда не удалось точно установить стадию рака;
- если злокачественная опухоль находится в местах с тонкой кожей, где важен косметический эффект: на лице, в области глаз, на ушах, пальцах.
Операция Мооса позволяет максимально эффективно удалить злокачественное новообразование, после нее ниже риск рецидива, чем после обычного иссечения опухоли. Однако, это очень долгая и трудоемкая операция, не все хирурги умеют ее выполнять.
Если обнаружены опухолевые очаги в регионарных лимфатических узлах – их также удаляют.
Мы вам перезвоним
Оставьте свой номер телефона
Где лучше удалять новообразования кожи?
В большинстве случаев иссечение новообразования кожи – простая операция, которая может быть быстро выполнена в амбулаторных условиях. Поэтому такие хирургические вмешательства проводятся во многих клиниках косметологии, дерматологии.
Однако, зачастую простота этих операций является лишь кажущейся. Доброкачественная родинка или бородавка может оказаться злокачественной опухолью. Поэтому важно, чтобы предварительно пациента осмотрел опытный врач, может потребоваться консультация онколога. Если есть риск злокачественного перерождения, новообразование нужно правильно удалить, а затем обязательно отправить на гистологическое исследование.
В клинике Медицина 24/7 работают ведущие врачи-дерматологи, онкологи. Они имеют большой опыт в удалении доброкачественных и злокачественных образований кожи. У нас доступны все современные виды диагностики, которые позволяют достоверно выявить злокачественную опухоль, установить ее стадию. При необходимости материал будет отправлен на биопсию. Наши онкологи проводят лечение при любых стадиях злокачественных опухолей, применяют новейшие противоопухолевые препараты.
Материал подготовлен врачом-онкологом, дерматовенерологом клиники «Медицина 24/7» Вертиевой Екатериной Юрьевной.
Источник
