От чего темнеет кожа ног

Потемнение кожных тканей нижних конечностей – отдельная проблема, обусловленная влиянием разных факторов.
Основным ответом на вопрос, почему чернеют ноги ниже колен, является нарушение кровотока в венах. С такой проблемой часто сталкиваются люди, страдающие варикозным расширением вен или хронической формой венозной недостаточности.
В некоторых случаях изменение цвета ног становится следствием нарушения процесса артериального кровотока. Пытаться отбелить кожу самостоятельными усилиями не стоит, ведь ухудшение состояния кожных покровов может указывать на серьезные проблемы со здоровьем.
Причины почернения кожи ног
Если чернеет кожа на ногах, это может быть связано с поражением периферических сосудов. Данное отклонение сопутствует сахарному диабету, негативно влияющему на кровоток. Нарушение процесса поставки крови к органам ведет к увеличению времени, требующегося на заживление ранок и язв.
В свою очередь, поражение периферических сосудов связано с нарушением круга кровообращения, проходящего вдали от сердца через кровеносные сосуды. Если к диабету присоединяется инфекция, сложности ее выведения из организма кроются именно в плохом кровотоке. Черные ноги в этом случае могут сигнализировать о развитии гангрены – омертвении тканей вследствие нарушения кровотока.
Когда чернеют ноги ниже колен, следует задуматься о возможном развитии варикоза.
При поступлении к ногам кровь должна преодолевать силу тяжести и подниматься вверх. Для выполнения этой миссии природа предусмотрела венозные клапаны, которые пропускают биологическую жидкость только в одном направлении. Каждый удар сердца продвигает кровь по сосудам вверх, но при наступлении кратковременных пауз между сокращениями органа венозные клапаны не допускают обратного кровотока.

При патологическом расширении вен достаточного смыкания клапанов не происходит, и между сердечной стенкой и клапаном образуется просвет. Этот дефект нарушает нормальную циркуляцию крови и вызывает расширение вен.
Какие же факторы запускают столь неблагоприятный процесс? Специалисты выделяют несколько моментов:
- лишний вес;
- малоподвижный образ жизни;
- работа, связанная с ношением тяжестей;
- хождение в неудобной обуви на высоких каблуках;
- генетическая предрасположенность;
- работа на производстве, требующем длительного пребывания в одном положении.
Наличие одного или нескольких факторов причисляет человека к группе риска, а плохая наследственность лишь ускоряет процесс развития патологии. Если в семье имеются случаи варикозного расширения вен, желательно подстраховаться и получить консультацию у флеболога (специалиста по венам) или хирурга.
Видео:
Обморожение и гангрена как причины почернения ног
Если чернеет палец на ноге, это не всегда говорит о заболевании.

В зимний период искажение цвета кожи конечностей может указывать на обморожение. Сначала пострадавшая от холода кожа белеет и теряет чувствительность. Попытки обогрева проблемного участка приводят к болезненности и изменению цвета ткани на сине-багровую поверхность.
При сильном обморожении развивается отечность, которая распространяется за пределы пораженной зоны. На коже образуются пузыри, а ее цвет искажается. Покровы могут приобретать темно-красный или синюшный окрас, вплоть до черного.
Гангрена как результат переохлаждения ног или последствие сахарного диабета заявляет о себе почернением большого пальца и рядом патологических признаков:
- покраснение и отечность стопы;
- боли в пальцах;
- жжение подошв;
- боль в икрах при ходьбе;
- замерзание конечностей в теплых условиях.
Чтобы не допустить развития гангрены, специалисты рекомендуют пропить в течение месяца Аспирин (дважды в день по пол таблетки). В профилактических целях следует носить просторную обувь. В конце дня полезно споласкивать ноги холодной водой и растирать их махровым полотенцем докрасна.
В ежедневном рационе следует ограничить потребление животных жиров. Обогащенные холестерином, они откладываются в сосудах и ухудшают кровообращение. Также не рекомендуется увлекаться солеными и острыми блюдами и злоупотреблять курением и алкоголем.
С проблемой потемнения ног следует обращаться к дерматологу или терапевту. Пациенты, страдающие сахарным диабетом, должны консультироваться у эндокринолога. С признаками варикозного расширения вен рекомендуется идти к сосудистому хирургу.
Отечность и чернота ног
Когда ноги отекают и чернеют, подобные отклонения можно рассматривать как травмы конечностей. При повреждении мягких тканей, участвующих в лимфо- или кровотоке нижних конечностей, у человека может наблюдаться хроническая отечность на пострадавшей ноге. В тоже время сами травмы и способы их лечения повышают риски развития венозной недостаточности и тромбирования глубоких вен.
Отечность ног в их нижней части способна возникать вследствие разных причин. Самой безобидной из них является усталость, наиболее опасной – сердечная недостаточность. Признаками патологии является:
- симметричное расположение отеков;
- разрастание очагов в размерах;
- распространение на бедра.
При болезнях щитовидной железы к проблемам с ногами присоединяются нарушения деятельности ЖКТ, отечность языка и сонливость. О проблемах в работе почек сигнализирует отечность обеих конечностей (с тыльной стороны стопы), изменение цвета мочи и появление темных кругов под глазами.
Что же делать, если чернеет нога? Самостоятельно решить проблему можно путем повышения физической активности и посещения бани (в условиях повышенных температур сосуды придут в норму). Из лекарственных средств показаны препараты, укрепляющие стенки сосудов и предотвращающие тромбирование.
Видео: как снять отеки ног с помощью комплекса упражнений.
P.S. Самолечением лучше не заниматься. Иначе упущенная возможность своевременного выявления причин, почему чернеет сама кожа и участки между пальцами ног, может привести к обострению процесса и усложнить его терапию.
Источник
ГлавнаяСтатьиПотемнение кожных покровов нижних конечностей
Потемнение кожи ног относится к структурным изменениям эпидермиса. Оно может свидетельствовать о тяжелых заболеваниях, которые способны повлечь серьезный вред для здоровья (в том числе потерю конечности). Однако своевременное обращение к врачу способно предотвратить неблагоприятные последствия.
Заболевания, при которых темнеет эпидермис
Потемнение кожи нижних конечностей появляется по следующим причинам:
- патологии сосудов;
- сахарный диабет;
- гангрена.
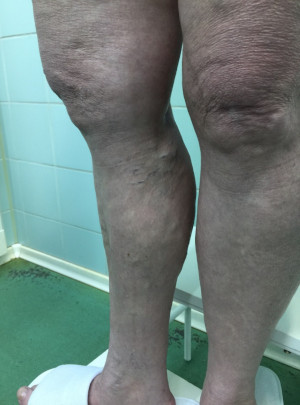
Изменение цвета верхних слоев эпидермиса может быть вызвано сосудистыми заболеваниями, среди которых тромбоз, венозная недостаточность. Оно обусловлено недостаточным кровотоком в области стоп и голеней, дефицитом кислорода в тканях ног. Избавиться от потемнений с помощью косметических средств в этом случае невозможно — они требуют более серьезного лечения. Пренебрежение визитом к врачу может повлечь такие серьезные последствия, как некроз.
Кожа может потемнеть из-за варикозного расширения вен. При заболевании существенно ухудшается тонус сосудов. Из-за этого они не могут поднять кровь вверх. Происходит застой, в результате которого вены расширяются еще больше. Возникает отек, затрудняющий повседневную жизнедеятельность и причиняющий дискомфорт.
При сахарном диабете также серьезно нарушается кровоток, в том числе в нижних конечностях. Недостаток кислорода и питательных веществ в тканях ног приводит к потемнению эпидермиса. Возможно образование небольших язвочек, которые в силу особенностей протекания сахарного диабета не заживают самостоятельно. В подобные повреждения с легкостью проникают болезнетворные микроорганизмы, способные вызвать воспаление.
Потемнение кожи может быть признаком гангрены. При отмирании ткани меняют свою структуру. Это касается и эпидермиса. Гангрена может быть вызвана сосудистыми заболеваниями, сахарным диабетом, заражением.
Причины патологий
Заболевания, которые способны вызвать изменение цвета кожи нижних конечностей, могут появиться по следующим причинам:
- повышенные нагрузки на ноги;
- генетическая предрасположенность;
- травмы;
- хирургические операции;
- гормональные изменения в организме.
Если работа человека связана с постоянным нахождением в положении стоя или переноской тяжестей, у него могут развиться патологии сосудов ног. Также это касается спортсменов-тяжелоатлетов, которые поднимают снаряды большого веса. Часто варикоз появляется у женщин после беременности, так как при вынашивании плода возникает повышенная нагрузка на ноги.
К патологиям сосудов нижних конечностей и сахарному диабету может быть генетическая предрасположенность. Люди, родственники которых страдают от венозной недостаточности, варикоза, других заболеваний, находятся в группе риска.
Травмы и хирургические вмешательства приводят к запуску регенеративных процессов, в результате которых могут появиться тромбы, наросты из соединительной ткани на внутренних стенках сосудов. Это часто является причиной различных сосудистых патологий.
Гормональные изменения чаще всего происходят в переходном возрасте, у женщин после беременности или в результате применения противозачаточных препаратов. Они также могут вызвать заболевания сосудов (варикоз, тромбоз, венозная недостаточность, сосудистые звездочки).
Возврат к списку
Источник
Последнее обновление: 11.01.2021
Врач сосудистый хирург, флеболог, член Российского общества ангиологов и сосудистых хирургов (РОАиСХ)
Цвет кожи человека зависит от концентрации в ней меланина – особого пигмента, вырабатываемого меланоцитами. Одной из его функций является защита глубоких слоев кожи от негативного воздействия ультрафиолетового излучения. Именно поэтому наша кожа темнеет после пребывания под прямыми солнечными лучами: концентрация меланина в ней увеличивается и появляется загар. Однако в некоторых случаях процесс синтеза меланина нарушается и на коже появляются более темные (гиперпигментация) или светлые (гипопигментация) участки и пятна. Подобные явления могут наблюдаться на разных участках тела, в том числе – на нижних конечностях. В этой статье мы рассмотрим причины изменения пигментации на ногах, разновидности пигментных пятен, способы профилактики и устранения этих дефектов.
 Пигментация кожи на ногах
Пигментация кожи на ногах
Причины пигментации кожи на ногах
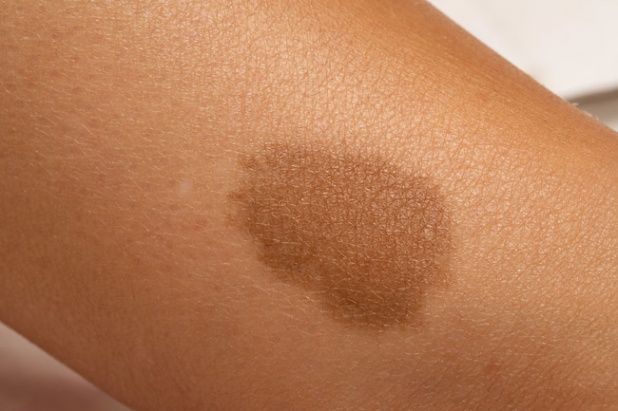
Изменение цвета кожи на ногах может быть вызвано как физиологически обусловленными причинами, так и являться результатом различных патологических процессов, происходящих в организме. В первую группу причин, провоцирующих изменение цвета кожи, входит следующее:
- Посттравматическая и поствоспалительная пигментация на ногах. Ожоги, ссадины, порезы – все это может стать причиной появления пятен и полос, отличающихся по цвету от здоровой кожи. Причем это может быть как гипо-, так и гиперпигментация.
- Гормональные изменения. В первую очередь это касается периода гестации. Во время беременности многие женщины сталкиваются с изменением цвета кожи, которое в большинстве случаев проходит само собой после рождения ребенка.
- Прием лекарственных препаратов. К побочным эффектам некоторых медикаментов относится гиперпигментация. В таком случае нормализация окраски кожных покровов происходит самостоятельно после прекращения приема лекарства.
 Причины пигментации кожи на ногах
Причины пигментации кожи на ногах
Некоторые косметические средства (например, кремы и лосьоны для тела с фруктовыми кислотами) могут содержать фотосенсибилизирующие активные компоненты, усиливающие действие ультрафиолета. Из-за этого они способны провоцировать появление пигментных пятен на коже.
- Возрастные изменения. Кожа пожилых мужчин и женщин отличается пониженным тургором, сухостью, истончением, появлением на ней пятен. Изменение пигментации может быть вызвано как гормональными изменениями, спровоцированными менопаузой, так и накоплением избыточного меланина вследствие длительного пребывания под прямыми солнечными лучами в течение жизни. Также важно учитывать возможное прогрессирование хронических заболеваний (варикоза, диабета и пр.)
Вторая группа причин, вызывающих изменение пигментации кожи ног, включает следующие патологические процессы:
- Заболевания сосудов. Сосудистые патологии (в частности – варикозное расширение вен) на поздних стадиях часто сопровождаются появлением синеватой или красной (реже – коричневой) пигментации на ногах. Это объясняется повышением проницаемости сосудистых стенок, их ломкостью и недостаточным питанием окружающих тканей.
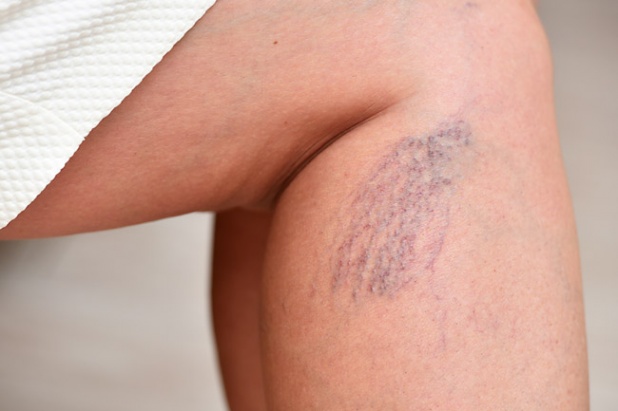 Причины пигментации: сосудистые заболевания
Причины пигментации: сосудистые заболевания
Мнение эксперта
Лечение варикозного расширения вен, флебита и других заболеваний сосудов нужно начинать как можно раньше. Если не сделать это вовремя, возникает риск серьезного нарушения трофики тканей. В результате игнорирования болезни пигментные пятна, возникшие на ногах (преимущественно – на голенях и стопах), трансформируются в плохо заживающие раны, которые называются трофическими язвами. В свою очередь трофические язвы, оставшиеся без лечения, могут провоцировать развитие гангрены.
Врач сосудистый хирург, флеболог
Осипова Екатерина Яковлевна
- Диабет. По мере своего развития диабет провоцирует снижение тургора кожных покровов, появление сухости и зуда, а также возникновение характерных бляшек на ногах. Сначала они выглядят как красновато-коричневые узелки и папулы, локализующиеся преимущественно на передней поверхности голеней. Постепенно высыпания распространяются по всей голени, а также затрагивают нижнюю (внешнюю и внутреннюю) поверхность стопы и щиколотки. По мере прогрессирования они увеличиваются в размерах и склонны образовывать бляшки красноватого, коричневого, лилового цвета. Постепенно трофика тканей на этих участках все более ухудшается, и при отсутствии лечения пигментация на ногах (коричневые пятна и бляшки) при диабете могут трансформироваться в трофические язвы.
!
При появлении первых симптомов диабета и описанных выше поражений кожи крайне важно начать соответствующее лечение.
В противном случае возникает риск формирования диабетической стопы – опасного состояния, которое в запущенных случаях способно привести к развитию гангрены и ампутации.
- Дерматологические заболевания. Ряд кожных заболеваний может быть представлен изменением пигментации на ногах. В эту группу входят различные виды дерматоза, псориаз, экзема, нейродермит и пр. К числу прочих симптомов, помимо изменения пигментации, относятся суд, сухость и шелушение, образование мокнутий.
Мнение эксперта
В мае 2020 года стало известно о новом симптоме COVID-19 – появлении на пальцах ног пятен, цвет которых может варьироваться от красноватого до фиолетового и пурпурного. Чем именно вызвано это явление, пока непонятно, однако оно может быть расценено как косвенный признак коронавирусной инфекции и требует повышенного внимания. Поэтому если у вас появилась необычная пигментация пальцев ног, рекомендуется обратиться к врачу и пройти лабораторные тесты.
Врач сосудистый хирург, флеболог
Осипова Екатерина Яковлевна
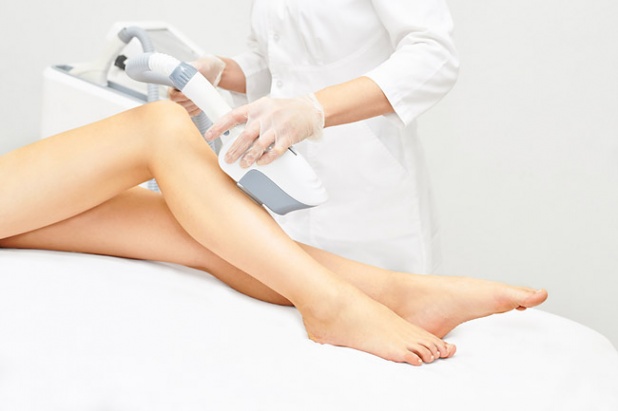 Как убрать пигментацию на ногах?
Как убрать пигментацию на ногах?
Как убрать пигментацию на ногах?
Борьба с нежелательной пигментацией кожи ног может включать в себя применение наружных средств, прохождение курса косметологических процедур, а также использование средств народной медицины.
Как избавиться от пигментации на ногах с помощью косметологических методов?
Современная косметология предлагает широкий спектр процедур, направленных на устранение гипер- и гипопигментации кожи ног:
- Химические пилинги.
- Лазерная шлифовка.
- Фототерапия.
- Классическая и аппаратная отбеливающая мезотерапия.
Что делать, если появилась пигментация на ногах: рецепты народной медицины
Народные методы борьбы с пигментными пятнами на ногах включает в себя наружное использование сока петрушки, огурца, лимона, кефира.
Мнение эксперта
Знайте, что рецепты народной медицины не могут выступать в качестве самостоятельного метода борьбы с пигментацией на ногах. Использовать их можно только в комплексе с основной терапией и только после консультации врача.
Врач сосудистый хирург, флеболог
Осипова Екатерина Яковлевна
 Профилактика появления пигментации на коже
Профилактика появления пигментации на коже
Профилактика появления пигментации на ногах
Чтобы не допустить нарушения пигментации нижних конечностей, важно придерживаться следующих профилактических мер:
- Если вы входите в группу риска развития гиперпигментации (например, страдаете от диабета или варикоза), вовремя лечите основное заболевание. В качестве профилактического средства при риске развития варикоза вы можете использовать Нормавен® Крем для ног.
- Чем светлее кожа, тем выше риск развития гиперпигментации. Поэтому если вы относитесь к I или II фототипу, обязательно используйте средства с высоким уровнем SPF для защиты кожных покровов от ультрафиолета.
- Препараты с ретинолом провоцируют повышение активности меланоцитов, поэтому во время их применения старайтесь максимально защищать кожу от солнца.
Источники:
- Иконникова Е. В., Стенько А. Г., Корчажкина Н. Б. Современные методы коррекции и комплексный подход к терапии неопухолевых меланиновых гиперпигментаций кожи. // Физиотерапия, бальнеология и реабилитация. – 2017. – № 16 (2). – С. 84-88.
- Круглова Л. С., Иконникова Е. В. Гиперпигментация кожи: современные взгляды на этиологию и патогенез (часть 1). // Российский журнал кожных и венерических болезней. – 2017. – №20 (3). – С. 178-183.
- Курбанова Д. Ч. Проблема распространения хлоазмы и мелазмы у женщин. // Бюллетень науки и практики. – 2019. – Т. 5. – №7.
- Олисова О. Ю., Андреева Е. В. Еще раз о проблеме гиперпигментации. // Российский журнал кожных и венерических болезней. – 2014. – №2. – С. 20-24.
Для точной диагностики обращайтесь к специалисту.
Назад
Источник
Хроническая венозная недостаточность – патологическое состояние, обусловленное нарушением венозного оттока, проявляющееся характерными симптомами (отек, кожные изменения и трофические язвы).
Распространенность хронической венозной недостаточности
По данным различных эпидемиологических исследований та или иная форма ХВН выявляется у женщин от 1% до 40% и у мужчин от 1% до 17% общей популяции. Частота встречаемости кожных изменений при ХВН в развитых странах варьирует от 3% до 13%, а активных и заживших венозных трофических язв от 1% до 2,7%. Пик заболеваемости у женщин приходится в возрасте 40-49 лет и мужчин в возрасте 70-79 лет.
Причины и патофизиология ХВН
В организме человека вены являются частью системы кровообращения – они обеспечивают возврат крови к сердцу. Особое строение венозной стенки, наличие клапанного аппарата, работа мышц ног, диафрагмы, сердца определяет сложный и “умный” механизм венозного возврата. Всему организму приходится совершать работу по подъему крови против силы гравитации до уровня сердца.
Ключевое звено хронической венозной недостаточности – нарушение венозного оттока и повышение внутривенозного давления в системах поверхностных и глубоких вен. Среди основных причин ХВН выделяют:
Варикозная болезнь – врожденная слабость венозной стенки и нарушение работы венозных клапанов приводят к расширению поверхностных вен и хроническому повышению внутривенозного давления. Травмы или поверхностный тромбофлебит могут также привести к недостаточности клапанов вен.
Посттромботическая болезнь (посттромбофлебетическая болезнь, ПТФС, ПТФБ) – нарушение основного оттока венозной крови вследствие тромбоза глубоких вен. При этом происходит уменьшение просвета сосуда (в крайнем случае полное закрытие венозной магистрали) и/или разрушение клапанов глубоких вен.
Проявления ХВН
Эдема (отек) – это скопление жидкости в мягких тканях из-за нарушения венозного оттока. Выраженность отека может значительно варьировать. Характерным симптомом эдемы является оставшаяся вмятина на коже после надавливания пальцем.
Фото 1. Отек левой голени на фоне посттромботической болезни левой нижней конечности.
Гиперпигментация – потемнение кожи ног, как правило, коричневого оттенка вследствие хронического повышенного давления внутри вен. Характерная локализация – нижняя треть голени, но возможно распространение на другие сегменты голени и на стопу.
Фото 2. Гиперпигментация по внутренней поверхности нижней трети левой голени.
Венозная экзема (застойный дерматит) – покраснение и шелушение кожи нижних конечностей. В тяжелой форме кожа голени иссушается, ощущается интенсивный зуд, а расчесы способствуют присоединению вторичной инфекции.
Фото 3. Хроническая венозная недостаточность вследствие длительно существующей варикозной болезни. В нижней трети левой голени участки покраснения и шелушения кожи с размытыми границами.
Липодерматосклероз – фиброзное перерождение кожи и подкожной жировой клетчатки. Ткани теряют свою эластичность и подвижность. Крайняя форма липодерматосклероза – белая атрофия кожи, которая расценивается как предъязвенное состояние.
Фото 4. Белая атрофия кожи. На фоне гиперпигментации участки кожи белого цвета округлой формы.
Венозная трофическая язва – дефект кожи и подлежащих тканей, возникающий вследствие нарушения венозного оттока. Чаще всего проявляется по внутренней поверхности нижней трети голени. Фото 5.
Фото 5. Венозная трофическая язва у внутренней лодыжки правой голени.
Инфекционные осложнения: на фоне хронической венозной недостаточности кожа теряет барьерную функцию, что влечет за собой повышенный риск наслоения инфекционных заболеваний кожи вплоть до тяжелых микст дерматитов.
Фото 6. Хроническая язвенная пиодермия на фоне хронической венозной недостаточности.
Прогноз при ХВН
ХВН может стать причиной инвалидности. Без коррекции основных причин, венозная недостаточность неумолимо прогрессирует. При этом субъективные симптомы обычно ухудшаются с течением времени.
Незаживающая и постоянно рецидивирующая трофическая венозная язва – одно из самых негативных состояний, с которым сталкиваются многие больные. Риск такого состояния увеличивается при наличии тяжелых форм липодерматосклероза и после 2 лет с момента первого эпизода образования язвы.
Гиперпигментация и липодерматосклероз – необратимые состояния. Однако обоснованные комплексные лечебные мероприятия способны значительно замедлить изменения мягких тканей.
Диагностика хронической венозной недостаточности
Успешность будущего лечения зависит от правильного и точного диагноза. Множество проявлений ХВН, наличие нескольких возможных причин развития заболевания диктует необходимость дополнять врачебный осмотр, что называется, «вооруженным глазом».
Основной метод диагностики заболеваний вен – ультразвуковое дуплексное сканирование (УЗДС), которое позволяет определить локализацию поражённых вен и характер нарушения венозного кровотока. Однако это субъективный метод, и в современной флебологии стало правилом – умение лечащего врача самому выполнять УЗДС.
Дополнительные методы исследования применяются редко, но в некоторых случаях могут существенно повлиять на тактику лечения. К ним относятся рентгенконтрастная флебография, компьютерная томография (КТ), магнитно-резонансная томография (МРТ).
Хирургическое лечение ХВН
Оперативное лечение направлено на устранение основного звена заболевания – нарушение венозного оттока соответственно причине приведшей к ХВН.
Хирургическое лечение варикозного расширения поверхностных вен:
- Классические открытые оперативные вмешательства на поверхностных венах выполняются из нескольких разрезов и подразумевают удаление пораженных вен.
- Методы внутрисосудистой термооблитерации: эндовенозная лазерная облитерация (ЭВЛО) и радиочастотная облитерация (РЧО) выполняются пункционно (без разрезов), позволяют закрыть просвет больной вены вместо ее удаления под интраоперационным ультразвуковым контролем.
- Устаревшая операция при варикозном расширении поверхностных вен – перевязка подкожной вены без ее удаления.
Хирургия перфорантных вен:
- Метод выбора – ЭВЛО перфорантных вен в зоне трофических расстройств кожи.
- Альтернатива – минифлебэктомия с разобщением перфорантной вены.
- Устаревшие операции на перфорантных венах: операция Линтона, Фельдера – выполняющиеся из больших травматичных доступов, сопровождаются плохим заживлением послеоперационной раны, частыми гнойными осложнениями и краевым некрозом кожи. Операция по Коккету – выполняется из доступа 1-2 см. Данное вмешательство имеет ограничения в зоне трофических расстройств кожи. Эндоскопическая субфасциальная диссекция перфорантных вен (SEPS) – получившая широкое распространение во флебологии до появления ЭВЛО, обладает меньшей травматичностью в сравнении с открытыми операциями.
Реконструктивные операции при посттромботической болезни:
- Стентирование глубоких вен. В структуре трофических язв от 1% до 6% больных имеют сужение подвздошных вен. Данная операция доказала свою эффективность, выполняется в специализированных сосудистых стационарах, требует соответствующего медицинского оснащения и квалифицированного мед персонала.
- Реконструктивные операции клапанов глубоких вен находятся в стадии накоплении материала, имеют узкие показания и в широкой практике не применяются.
Пластические операции при трофических язвах подразумевают различные способы пересадки кожного лоскута для закрытия кожных дефектов.
Флебосклерозирующее лечение
Закрытие просвета пораженных вен с помощью химических агентов, является эффективным способом лечения варикозно расширенных поверхностных вен небольшого диаметра. Для этих целей используются жидкие и пенные формы препарата.
Абсолютные противопоказания: известная аллергия на препарат, тромбоз глубоких вен, беременность, грудное вскармливание.
Компрессионная терапия
Компрессионная терапия – одно из неотъемлемых условий лечения ХВН. Методы постоянной компрессии включают в себя ношение подобранных по размеру компрессионных гольф, чулок, колготок. В России общепринят наиболее распространенный в странах Европы германский стандарт компрессионных медицинских изделий – RAL-387. При выраженных дерматитах и наличии венозных трофических язв используется так называемый двойной гольф, который уменьшает трение трикотажа и кожи. В случае нестандартных размеров, рекомендован индивидуальный пошив трикотажа, так как форма конечности при ХВН может значительно изменяться. Так же применяется однослойное или многослойное бинтованные эластичными бинтами различной растяжимости.
Метод перемежающейся компрессии подразумевает аппаратную пневмокомпрессию манжетами, наложенными на различные уровни конечности, что ускоряет регресс отека мягких тканей.
Лечебная физкультура является важным дополнением комплексного лечения ХВН – это комплекс упражнений, направленных на улучшение работы мышечно-венозной помпы ног.
Медикаментозная терапия
При ХВН обосновано применение венотоников, способных уменьшать хронический венозный и лимфатический отек, чувство тяжести в ногах, боль, повышенную усталость, и т.д.. Для препарата “Детралекс”, содержащего микронизированную флавоноидную фракцию, доказано ускорение заживления венозных трофических язв. Рекомендованная длительность приема препаратов – не менее 3 месяцев.
Не рекомендовано одновременное употребление нескольких венотоников, а так же продолжение терапии при отсутствии эффекта от проводимого лечения в течение 2 месяцев.
Дополнительная фармакотерапия назначается ситуационно при осложненном течении ХВН, наиболее часто применяются: антибактериальные, нестероидные противовоспалительные средства, препараты местного действия.
В некоторых случаях, учитывая многообразие кожных изменений при ХВН, необходимо привлечение дерматолога.
Рекомендации пациенту не зависимо от причины и формы ХВН
- Вести активный образ жизни
- Избегать длительного стояния или сидения
- Регулярно выполнять физические упражнения, предписанные врачом.
- Постоянное дневное ношение компрессионного трикотажа, если нет противопоказаний.
Ответы на часто задаваемые вопросы по ХВН более подробно будут изложены в соответствующих разделах. Если Вам нужна дополнительная информация, Вы можете обратиться с вопросом на форум.
Автор: Булатов Василий Леонидович
Источник
