Пересадка кожи на ноге уход после операции

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Наша кожа – не только самый большой, но и очень важный орган, поэтому травмы и патологии с серьезным повреждением или утратой кожи могут быть опасными для жизни. Трансплантация или пересадка кожи является наиболее распространенным способом восстановления целостности кожного покрова.
[1], [2], [3], [4], [5], [6], [7], [8]
Показания
Основные показания к поведению трансплантации кожи связаны с комбустиологией: если обожжено более 10% кожного покрова тела, то проводится пересадка кожи после ожога 2 степени, но чаще всего это необходимо при ожогах кожи 3 степени, когда разрушаются базальный слой эпидермиса и все слои дермы. А при ожогах 4 степени осуществляют отсроченную пересадку.
В травматологии применяется пересадка кожи при лечении обширных ран – рваных, размозженных, скальпированных – со значительной площадью и объемом повреждений. Такие раны не могут заживать первичным натяжением, и заполнение их полости происходит за счет пролиферации фибробластов и образования грануляционной (соединительной) ткани.
Производится пересадка кожи при трофических язвах – долго не заживающих воспалениях с некрозом дермы и гиподермы, обусловленных сахарным диабетом, варикозным расширением вен, облитерирующим тромбангиитом или тромбофлебитом нижних конечностей, лимфостазом или васкулитом.
При отморожении конечностей, приводящем к гибели кожных тканей, может потребоваться пересадка кожи на ноге (нередко – на стопах обеих ногах) или же пересадка кожи на руке.
Серьезные дефекты и деформации кожи лица и шеи, в том числе изъязвления после флегмон – основные причины, по которым выполняется пересадка кожи на лице.
Во всех перечисленных случаях делается пересадка кожи ребенку, независимо от его возраста.
Реконструктивная операция – пересадка лоскута кожи – помогает улучшить качество жизни пациентов после хирургического удаления дерматологических злокачественных новообразований (чаще всего – меланомы), а также больных с дистрофическим буллезным эпидермолизом.
Возможна ли пересадка кожи при витилиго? Это аутоиммунное дерматологическое заболевании с образованием на коже белесых пятен в некоторых зарубежных частных клиниках берутся лечить путем пересадки меланоцитов (вырабатывающих пигмент клеток эпидермиса) со здоровых участков кожи на обесцвеченные пятна, с последующим воздействием эксимерного лазера. Также используется метод сотовой аутотрансплантации культивированных меланоцитов.
А вот пересадка кожи при растяжках (стриях), связанных с атрофическими изменениями кожи, не предусмотрена: для лечения полосовидной атрофодермии применяются различные средства местного действия и аппаратные методы. Подробнее о них читайте – Растяжки: что вызывает и как избавиться?
[9], [10], [11], [12], [13], [14]
Подготовка
Кроме общепринятого предоперационного обследования, подготовка к кожной трансплантации заключается в прекращении воспаления поврежденной поверхности (ожоговой, раневой, пораженной трофическим изъязвлением и др.), которую полностью очищают от гноя и омертвевших тканей, выполняя некрэктомию. На это требуется определенное время, в течение которого пациентам назначаются соответствующие препараты и физиотерапия, а также проводится микробиологическое исследование выделений из ран (цитограмма на присутствие патогенных микроорганизмов) и мониторинг состояния грануляционной ткани в раневом ложе.
Также для закрытия дефекта необходимо подготовить пересаживаемый материал. Если возможна пересадка лоскута кожи самого пациента (аутотрансплантация), то у него же берется лоскут здоровой кожи (специальным инструментом – дерматомом).
Откуда берут кожу для пересадки? Основные донорские зоны – места, с которых берется аутотрансплантат: ягодицы, передняя брюшная стенка, бедра (передние и наружные поверхности), грудная клетка (передняя и боковые поверхности), плечи (верхние части рук от плечевого сустава до локтевого). Необходимый размер и толщину кожного лоскута хирурги точно определяют заранее – в зависимости площади и глубины повреждения, а также его локализации. Лоскуты могут быть как совсем тонкими (расщепленными, состоящими только из нескольких эпителиальных слоев), так и более толстыми (полнослойными, с частью подкожной жировой клетчатки).
Чтобы донорские места после пересадки кожи заживали быстро и без осложнений, проводится остановка кровотечения и высушивание раневой поверхности, на которую накладывают стерильные бактерицидные повязки с ионами серебра: микросетка таких повязок абсорбирует выделяющийся экссудат, не прилипая к ране, и способствует образованию сухого струпа, под которым рана заживает.
Когда берется тонкий лоскут, для обработки донорской зоны может использоваться раствор марганцовокислого калия, а затем хирургические коллагеновые покрытия для раны. А узкие раны после иссечения лоскута, как правило, ушиваются с наложение асептической давящей повязки.
В ожоговых центрах донорские места закрываются лиофилизированными ксенодермоимплантатами (из кожи свиней); ими же временно могут закрываться обширные ожоги 2-3 степени, а через некоторое время на подготовленные таким образом раны пересаживаются аутотрансплантаты.
При невозможности пересадки собственной кожи пациента может быть использована кожа другого человека – аллогенная пересадка (аллотрансплантация). Кроме того, за рубежом применяются эксплантаты – искусственная кожа для пересадки (Integra, Silastic, Graftskin), представляющая собой коллагеновый решетчатый каркас (в некоторых вариантах – с культивируемыми клетками эпидермиса человека), который становится матрицей для врастания фибробластов, капилляров, лимфатических сосудов и нервных волокон из здоровой ткани, окружающей рану.
На основе инновационных технологий регенеративной биомедицины, использующей мезенхимальные стволовые клетки крови и индуцированные плюрипотентные стволовые клетки костного мозга, возможно выращивание кожи для пересадки после ожогов. Но пока это достаточно длительный и дорогостоящий процесс.
[15], [16], [17], [18], [19], [20], [21], [22]
Техника проведения пересадки кожи
Техника проведения пересадки подробно освещена в публикации – Операция по пересадке кожи после ожога
Перед размещением лоскута в ложе раны проводят декомпрессионную некротомию (образовавшийся струп на ожоговой ране рассекается) с последующей обработкой антисептиками.
В большинстве случаев пересаженный аутотрансплантат удерживается несколькими небольшими стежками или хирургическими скобками. Ставится дренаж и накладывается компрессионная повязка.
Специалисты отмечают особенности техники и донорские места при пересадке кожи на руках. Так, для свободной пересадки кожи ребенку при ожоговых повреждениях ладонной поверхности используют полнослойный лоскут, который берется с внутренней поверхности бедра. У взрослых в тех же случаях практикуется закрытие ран лоскутами с любых донорских зон, а также с подошвенной стороны стоп.
Пересадка кожи на пальцах рук часто сравнивается с ювелирной работой, и здесь применяются самые различные техники, выбор которых диктуется, в первую очередь, локализаций повреждения и наличием вблизи него здоровых тканей. Так что может проводиться как свободная аутопластика (лоскутами в тыльной стороны кистей, с плеча и др.), так и несвободная – перекрестными лоскутами с неповрежденных фаланг, лоскутами на питающей ножке и т.д. Если нужна пересадка кожи на подушечки пальцев руки, то ее проводят лоскутами кожи пациента, взятыми с внутренней поверхности бедер.
Отдельная проблема – послеожоговые рубцы, уродующие внешность и деформирующие конечности с контрактурой суставов. Когда ни медикаментозное лечение, ни физиотерапевтические методы не дают положительного результата, идут на трансплантацию кожи. Но это не в буквальном смысле пересадка кожи на рубец: сначала рубцовую ткань иссекают и только после этого дефект закрывается, чаще всего, методом перемещения встречных (несвободных) треугольных лоскутов по Лимбергу.
Методы пересадки кожи
Основными методами кожной трансплантации являются:
- свободная пересадка кожи, когда пересаживаемый лоскут изолированный, то есть от места, где его вырезали, он полностью отсекается;
- несвободная пересадка кожи – либо транспозицией частично отделенных фрагментов здоровой кожи рядом с раной, либо с помощью мигрирующего (ротационного) лоскута, связанного с кожей донорской зоны так называемой питающей ножкой. Ее отсекают только после полного приживления перемещенного лоскута.
Также существует метод несвободной аутодермопластики с помощью стебельчатого лоскута – пересадка кожи по Филатову, когда лоскут в виде стебля формируется из продольной отсепарированной полосы кожи (получаемой двумя параллельными разрезами), которую сшивают вдоль по всей длине). Концы такого «стебля» связаны с кожным покровом (по сути, это две питающих ножки), и когда лоскут достаточно васкуляризируется, его дистальный по отношению к ране конец отсекается и пришивается на нужное место.
На сегодняшний день насчитывается множество модифицированных вариантов филатовского метода, впервые использованного в начале ХХ столетия. Хотя раньше пересадки кожи по Филатову применялись техники с лоскутами Гаккера, Эссера, а несвободная пересадка кожи головы проводилась (и проводится доныне) лоскутом Лексера.
Принятая на сегодняшний день классификация техники свободной пересадки кожи включает:
- использование полнослойного лоскута (во всю толщину кожи), позволяющее закрывать незначительные по площади, но достаточно глубокие ожоги и раны. Такие аутотрансплантаты используются, когда необходима пересадка кожи на лице и на дистальных отделах конечностей (стопах и кистях);
- восстановление утраченной кожи на одном участке одним расщепленным (тонким эпителиальным) лоскутом;
- применение расщепленного лоскута, разделенного на полоски – пересадка кожи по Тиршу;
- закрытие дефекта несколькими изолированными лоскутами небольшого размера – пересадка кожи по Ревердену (модифицированная техника Яценко-Ревердена);
- пересадка расщепленного перфорированного лоскута, на котором делаются продольные ряды коротких прерывистых разрезов (со смещением по типу кирпичной кладки). Это позволяет трансплантату растягиваться и покрывать более обширную площадь, а также предотвращает накопление под ним экссудата, что крайне важно для хорошей приживаемости лоскута.
Противопоказания к проведению
Среди медицинских противопоказаний для поведения пересадки кожи значатся:
- шоковое или лихорадочное состояние пациента;
- ожоговая токсемия и септикотоксемия;
- наличие локального воспалительного процесса на месте трансплантации;
- значительная кровопотеря;
- серозные и серозно-геморрагические заболевания кожных покровов;
- повышенный уровень белковых фракций и/или лейкоцитов в крови, низкий уровень гемоглобина (анемия).
[23], [24], [25], [26], [27], [28], [29]
Последствия после процедуры
В первую очередь, последствия после процедуры пересадки кожных трансплантатов могут быть, как и при любом хирургическом вмешательстве, в виде реакции на анестезию, гематомы и отека, кровотечения, а также развития воспалительного процесса вследствие инфицирования.
В качестве осложнения после процедуры отмечаются:
- разрушение трансплантата (из-за плохого кровотока в месте пересадки или скопления экссудата);
- отторжение кожного лоскута (как результат его неадекватной подготовки или нестерильности раневого ложа);
- деформация (сморщивание) пересаженного лоскута (особенно расщепленного) с уменьшением его размера;
- усиленная пигментация;
- грубые гипертрофические рубцы, шрамы после пересадки кожи (с ограничением подвижности суставов конечностей);
- пониженная чувствительность кожи в месте трансплантации.
Такое осложнение, как вмятина после пересадки кожи, может быть связано как с послеоперационным некрозом в ране, так и с тем, что толщина кожного лоскута не соответствовала глубине дефекта, или уровень грануляции в ложе раны был недостаточным на момент пересадки.
[30], [31], [32], [33], [34], [35], [36]
Уход после процедуры
Послеоперационный уход заключается в перевязках, приеме назначенных препаратов (обезболивающих, антибактериальных); по состоянию зоны операции проводится обработка после пересадки кожи – с использованием антисептических растворов (например, Фурацилина, Диоксидина, Диосизоля, Дезоксирибонуклеата натрия), а также кортикостероидов.
На какой день приживается кожа после пересадки? Пересаженная кожа обычно начинает приживаться спустя трое суток после операции. Сначала лоскут питается путем плазматической абсорбции, но через 48-72 часа – по мере его реваскуляризации (роста новых кровеносных сосудов) – трофику пересаженной кожи начинает обеспечивать микроциркуляция в капиллярах.
Процесс этот длится не менее трех недель, и сколько приживается кожа после пересадки в каждом конкретном случае, зависит от ряда факторов. Во-первых, играет роль причина, вынудившая прибегнуть к данной операции, и масштаб утраты кожи. Немаловажен возраст пациента, состояние его иммунной системы, репаративные резервы организма и, конечно, наличие определенных заболеваний в анамнезе. Большое значение имеет толщина пересаживаемого кожного лоскута: чем он тоньше, тем быстрее приживается.
Чтобы заживление после пересадки кожи шло без осложнений, могут применяться противовоспалительные мази после пересадки кожи: Левомеколь, Мирамистин, Метилурацил, Дермазин (с сульфадиазином серебра), Депантенол. Больше информации в материале – Мази для заживления ран
Восстановление кожи после пересадки занимает не менее двух-трех месяцев, но может длиться и дольше. Пациенты должны поддерживать трансплантат с помощью компрессионного трикотажа. Кроме того, пересаженная кожа не выделяет пота и кожного сала, и ее следует смазывать ежедневно в течение двух-трех месяцев минеральным маслом или другим мягким маслом для предотвращения пересыхания.
Питание при пересадке кожи должно быть полноценным с акцентом на белки животного происхождения – чтобы обеспечивать поступление в организм аминокислот и азотсодержащих соединений. Из микроэлементов особенно важны в этот период цинк, медь, марганец, селен, а из витаминов – ретинол (витамин А), пиридоксин (витамин В6) и аскорбиновая кислота (витамин С).
[37], [38], [39], [40]
Источник
Пересадка кожного покрова производится в хирургической отрасли несколько лет. Процедуру выполняют с пересадкой почти всей поверхности кожного покрова, позволяя не только устранить недостатки, но и изменить внешний вид. Манипуляция по пересадке поврежденного участка новой тканью носит название дермопластика.
Пересадка кожи после ожога
В результате действия высокого температурного режима либо химического действия, происходит значительное повреждение кожного покрова.
Существуют 3 разновидности пересадки кожного лоскута:
- аутодермопластика;
- аллодермопластика;
- дермопластика с применением клеточных структур.
Выбор процедуры зависит от объема поражения и ожоговой локализации участка поражения.
- Аутодермопластика выполняется при ожоговом поражении в пределах 30-40% тела. Процедура выполняется с пересадкой кожного лоскута из одной зоны в другую. Кожный лоскут представляет собственную человеческую ткань. Обычно применяют кожу с ягодиц, поясницы, боковой поверхности груди. Глубина трансплантата составляет 0,2 см – 0,7см.
- Процедура аллодермопластики производится при большом дефекте поражения. При ожоговом поражении III и IV степеней. Применяют кожу – донора либо искусственный трансплантат.
- Дермопластика с применением клеточных структур используется в крупных медицинских центрах. При этом клетки постепенно выращиваются в условиях лаборатории.
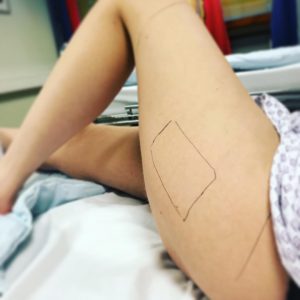
Участок с которого будет производится забор донорской ткани
С целью пересадки кожного покрова наиболее распространенной процедурой считается аутодермопластика. Это связано с минимальной вероятностью отторжения лоскута. При этом процесс приживления донорской кожи протекает быстрее.
Показания к проведению операции:
- ожоговая рана III и IV степеней, площадь повреждения составляет больше 2,5 см;
- ожоговое повреждение II – III степеней при большом объеме поражения кожи;
- формирование рубцового тканевого дефекта;
- значительные дефекты кожного покрова;
- язвенные зоны с нарушением трофики на пораженном участке.
Ожоговые раны II и IIIА степень в большинстве случаев лечат медикаментозно, без привлечения хирургического компонента терапии. При глубоком поражении кожи, значительном объеме поражения, процедуру запрещено выполнять до сформирования новой грануляционной тканевой структуры. Пересадку производят спустя месяц после повреждения. При небольшом процессе с наличием ровных краев и без формирования некротических зон, манипуляцию проводят через 7-10 дней после повреждения.
Операция по пересадке кожи после ожога. Подготовительный этап
Перед проведением процедуры проходят полное медицинское обследование. Пересадка небольшого участка кожного лоскута имеет высокие риски отторжения и развития инфекционного процесса.
Выполняют лабораторные исследования:
- общий анализ крови и мочи;
- биохимический анализ крови;
- коагулограмму.
При процедурах массивного объема поражения кожи, проводят более глубокое и обширное исследование организма. Важным показателем является количество белка. Показатель должен составлять не больше 60 г/л.
Подготовка раневой поверхности к проведению процедуры:
- механическая чистка;
- лекарственная терапия, которая заключается в полном удалении содержимого гнойного и некротического характера;
- профилактические меры, направленные на терапию сформировавшегося инфекционного процесса;
- применение витаминных комплексов, иммуномодуляторов;
- антибактериальное лечение;
- назначение антисептических средств и антибиотиков местного действия;
- ванные с применением антисептиков;
- ультрафиолетовое воздействие;
- при необходимости – переливание системы кровяного русла.
Пересадка кожи на ноге. Техника операции
Пересадка кожного лоскута производится в несколько этапов:
- Особым устройством выполняется запор необходимого материала. Данный этап не учитывается, если донорской кожей является синтетический лоскут.
- Ожоговая раневая поверхность подготавливается к манипуляции:
– очищение кожи;
– удаление сформировавшегося некроза;
– иссечение краев раневой поверхности;
– выравнивается дно раны;
– производится обработка антисептическим средством. - Кожный лоскут соприкасается с краями раны и укрепляется шовным материалом. Производится обработка пенициллиновым антибиотиком и фибриновым соединением.
- Донорский кожный лоскут подвергается обработке гормональных средств с целью снижения вероятности отторжения кожи.
- После пересадки на кожу фиксируются влажные турунды и шарики, сверху накладывается медицинская повязка.
Заживление после пересадки кожи
Восстановительный этап проходит в несколько периодов:
- период адаптации кожных покровов – первые 48 часов после процедуры;
- регенераторный процесс – протекает 3-х месячный период;
- стабилизация состояния.
Важно соблюдать все рекомендации специалиста по питанию, употреблению лекарственных средств и особенностей ухода за кожей.
Сколько заживает после операции раневая поверхность
В среднем донорская кожа приживается за период недели – 10 дней. В некоторых случаях потребуется несколько месяцев. В течение первой недели давящая повязка не утилизируется, специалист производит осмотр только верхней зоны операции. Если зона перевязки сухая, температурный режим в норме, отека ткани не наблюдается, меняют верхнюю часть марли. Если повязка мокрая, производят перевязку всего участка кожи. Если инфицирование кожи не происходит, окончательный процесс приживления протекает от 12 дней до 2 недель. Кожный лоскут выглядит бледно и неравномерно. Через время донорский участок кожи становится равномерной цветовой окраски с окружающими тканями. Если возникает образование гнойного экссудата либо кровяных сгустков, имеется высокий риск отторжения донорского лоскута. Это говорит о необходимости проведения повторной хирургической манипуляции.
В первые 48 часов после операции рекомендовано соблюдать меры:
- употреблять анальгетики;
- обрабатывать донорский участок мазевыми субстанциями с целью недопущения шелушения и высыхания;
- использование средств, которые устраняют зуд кожных покровов;
- прием достаточного количества жидкости;
- отказ от употребления жирной пищи, алкогольных напитков.
Раны после пересадки кожи опасны осложнениями
Наиболее грозными осложнениями являются:
- отторжение донорской ткани;
- уплотнение тканевых структур и образование рубцовых дефектов по краю поверхности раны;
- возникновение вторичного инфекционного процесса;
- формирование септического процесса;
- снижение чувствительности, уменьшение объема тканевых структур в донорской зоне;
- нарушение целостности донорского кожного покрова, возникновение язвенных образований и эрозивных участков, затруднение движения в суставной зоне. Данное осложнение развивается вследствие отсрочки сроков проведения трансплантации после ожога либо неправильном выборе донорского материала;
- развитие инфицированного процесса;
- формирование гематомы либо кровотечения из швов;
- образование жидкостного пузыря под кожей, который затрудняет рост кожного покрова и окончательное восстановление послеоперационного периода.
При образовании отторжения кожного лоскута формируется некроз донорской кожи. Данный процесс формируется вследствие наличия в раневой зоне гнойных элементов, некротических частиц, лекарственных медикаментов. Некротические клетки удаляются, и производится повторная пересадка. Если отторжение сформировалось в неполном объеме, устраняют только некротические участки.
Трансплантация кожи при ожогах. Достоинства и недостатки метода
К основным достоинствам относят:
- формирование защитного слоя от инфекций и поврежденной механического характера;
- защита от повышенной влаги и утраты необходимых питательных веществ через открытую раневую зону;
- эстетический вид.
Недостатки метода:
- риск формирования отторжения донорского участка. Риск отторжения значительно снижается при использовании собственной ткани;
- риск образования других осложнений.
Трансплантация кожи с руки на лицо
Применяют донорские ткани нескольких видов.
- Тонкая толщина лоскута – до 30 микрон. В донорский участок входит верхний слой кожи и базальная зона дермы. Но тонкая зона имеет склонность к сморщиванию, повреждению, наблюдается недостаточная степень эластичности. Применяется только дня вмененного использования.
- Толстый лоскут – от 50 до 120 микрон. В составе содержаться все слоистые структуры кожи. Применяется при глубоких поражениях кожного покрова. Применяется на область лица, где содержится большое количество капиллярной сети и происходит процесс соединения с микроциркуляторным руслом донорского участка.
- Композитная донорская кожа. Содержит кожу с подкожно-жировой клетчаткой и хрящевой тканевой структурой.
Мазь после пересадки кожи
 Хорошо зарекомендовала мазь ” Левосин”. В составе антибактериальные средства – левомицетин и сульфаниламидный антибиотик. Метилурацил обуславливает противовоспалительный эффект, более быстрое заживление раневых поверхностей. Тримекаин уменьшает болевой синдром в зоне повреждения. Добавочный компонент мазевой эмульсии – полиэтиленоксид – позволяет всасывать токсины и экссудативное отделяемое.
Хорошо зарекомендовала мазь ” Левосин”. В составе антибактериальные средства – левомицетин и сульфаниламидный антибиотик. Метилурацил обуславливает противовоспалительный эффект, более быстрое заживление раневых поверхностей. Тримекаин уменьшает болевой синдром в зоне повреждения. Добавочный компонент мазевой эмульсии – полиэтиленоксид – позволяет всасывать токсины и экссудативное отделяемое.
Реабилитация после пересадки кожи
Важным условием является соблюдение рекомендаций специалиста:
- регулярный осмотр и проведение перевязок специалистом;
- не подвергать донорскую зону термическому и механическому воздействию;
- не допускать попаданию жидкости на медицинскую повязку;
- удалять повязку можно по рекомендации специалиста.
Источник
