Пятна на коже рук мороз

Красные пятна на коже встречаются у людей разных возрастных групп, включая грудничков. Высыпания отличает большое разнообразие. Они обычно различаются не только по размеру и форме, но и оттенку. Все зависит от причины их появления. В любом случае с виду безобидные пятнышки нельзя оставлять без внимания.
Условно красные высыпания на теле можно классифицировать на следующие виды:
- плоские и выпуклые;
- мокнущие и сухие;
- припухшие и воспаленные;
- расплывчатые и имеющие четкие формы;
- гладкие и шероховатые;
- зудящие и не приносящие дискомфорт;
- багровые или красноватые.
 Локализация красных пятен тоже разнообразна. Чаще всего они появляются на руках и ногах, спине, шее, груди и лице, реже на гениталиях. По местоположению пятен и их внешнему виду специалист может понять, симптомом какого именно недуга они являются.
Локализация красных пятен тоже разнообразна. Чаще всего они появляются на руках и ногах, спине, шее, груди и лице, реже на гениталиях. По местоположению пятен и их внешнему виду специалист может понять, симптомом какого именно недуга они являются.
Появление красных пятен на коже заставляет паниковать многих. И не зря, ведь они являются симптомом многих заболеваний. Одни из них не представляют угрозы, а другие могут стать причиной серьезного сбоя в организме, если затянуть с лечением. Чаще всего красные пятна говорят о развитии кожных или инфекционных болезней, реже – о патологии психического характера.
Выделяют несколько факторов, способных спровоцировать возникновение высыпаний на коже:
- аллергические реакции;
- инфекционные болезни;
- патологии сердца и сосудов;
- дерматологические заболевания;
- аутоиммунные нарушения;
- паразитарные и бактериальные инфекции;
- частые стрессы;
- волнение;
- укусы насекомых.
В ряде случаев красные пятна являются следствием неправильного питания.
При наличии сильных высыпаний не рекомендуется затягивать поход к специалисту. Их игнорирование способно усугубить болезнь или привести к распространению процесса, если имеет место быть серьезная патология.
При возникновении единичных маленьких пятен можно повременить с визитом к врачу. Дерматологи рекомендуют сначала понаблюдать за подобными высыпаниями. При отсутствии тенденции к исчезновению в течение двух-трех дней, тем более при изменении их вида, консультация специалиста обязательна.
Незамедлительно посетить врача необходимо при наличии следующих симптомов:
- сильный зуд в области очагов поражения;
- шелушение на поверхности пятен;
- мокнутие;
- стремительное увеличение размеров;
- болевые ощущения при надавливании и пальпации;
- отечность;
- воспалительный процесс.
 Точную установку причины возникновения красных пятен целесообразнее доверить врачам – дерматологу или дерматовенерологу. Специалист проводит визуальный осмотр для выяснения характера и локализации пятен, в ходе беседы выясняет общий анамнез. Для постановки точного диагноза назначают ряд исследований: общий анализ мочи и крови, соскоб с пораженной кожи, тест на наличие аллергена и ЗППП, УЗИ внутренних органов. В ряде случаев прибегают к дополнительным методам диагностики, которые зависят от конкретной клинической картины и предполагаемой причины появления красных пятен.
Точную установку причины возникновения красных пятен целесообразнее доверить врачам – дерматологу или дерматовенерологу. Специалист проводит визуальный осмотр для выяснения характера и локализации пятен, в ходе беседы выясняет общий анамнез. Для постановки точного диагноза назначают ряд исследований: общий анализ мочи и крови, соскоб с пораженной кожи, тест на наличие аллергена и ЗППП, УЗИ внутренних органов. В ряде случаев прибегают к дополнительным методам диагностики, которые зависят от конкретной клинической картины и предполагаемой причины появления красных пятен.
Чаще всего красные пятна выступают в качестве внешнего проявления именно аллергии. У высыпаний бывает разный размер и форма. Часто их сопровождает отечность и зуд. Возможно появление общего недомогания в виде слабости и озноба. Часто аллергические высыпания наблюдаются у маленьких детей. Пятна появляются после употребления определенных продуктов или лекарств, использования косметических средств. Иногда высыпания могут спровоцировать низкие температуры. В этом случае речь идет о так называемой холодовой аллергии.
Для эритемы характерно покраснение участков кожи, которое появляется после расширения капиллярной сетки и активизации кровообращения. Часто это своеобразный ответ кожи на эмоциональное волнение или физические перегрузки. Эритема наблюдается после некоторых косметологических процедур, например масок и массажа. В этом случае красные пятна имеют относительно большие размеры, но они быстро проходят и не требуют лечения.
Однако появление стойкой эритемы лица должно насторожить. Для нее характерны пятна, напоминающие кровоподтеки или синяки. Стойкая эритема способна привести к осложнению в виде розацеа, поэтому рекомендуется обратиться к дерматологу.
Одним из ее первых симптомов является как раз красная мелкопятнистая сыпь по всему телу с максимальной локализацией на спине, ягодицах, шее и лице. На второй день количество пятен обычно сокращается. Спустя трое суток они полностью пропадают, не оставляя следов.
Эту инфекционную патологию сопровождают мелкие красные пятнышки размером 1-2 мм. Они появляются после возникновения боли в горле и обычно локализуются в паховой области и нижней части живота. Из-за густо расположенных пятен кожа производит впечатление покрасневшей и воспаленной.
 Ветрянка также имеет инфекционное происхождение. Она начинается с красных пятен, на месте которых позже образуются пузырьки размером до 5 мм. Спустя трое суток они покрываются сухими корочками. При ветряной оспе на коже одновременно присутствуют как пятна, так и пупырышки. Если их расчесывать, они оставят после себя небольшие ямки, так называемые оспинки, от которых сложно избавиться.
Ветрянка также имеет инфекционное происхождение. Она начинается с красных пятен, на месте которых позже образуются пузырьки размером до 5 мм. Спустя трое суток они покрываются сухими корочками. При ветряной оспе на коже одновременно присутствуют как пятна, так и пупырышки. Если их расчесывать, они оставят после себя небольшие ямки, так называемые оспинки, от которых сложно избавиться.
В дерматологии он известен под названием «микроспория». Это заразное заболевание грибкового происхождения. Его возбудитель – плесневый грибок рода Microsporum, паразитирующий в ороговевшем слое эпидермиса. При данной патологии красные пятна имеют округлую форму с более светлым центром. Чаще всего появляются на голове и конечностях.
Заболевание также известно как розеола шелушащаяся. Чаще возникает весной и осенью, когда организм обычно ослаблен. Для патологии характерны розовые, малиновые и красные пятна около 3-5 см в диаметре. Внешне они напоминают бляшки. Обычно в течение недели возле первого пятна появляются другие меньшего размера. Причины лишая Жибера связаны со снижением иммунитета и активностью семейством герпесвирусов в организме.
В народе ее называют мокнущим лишаем. На начальном этапе характеризуется возникновением высыпаний светло-красного цвета, которые могут чесаться. Позже образуются мокнущие пузырьки, похожие на капли росы. Они быстро вскрываются с образованием точечных эрозий, сменяясь сильным шелушением и корочками.
Паразиты в процессе своей жизнедеятельности в организме человека выделяют токсичные вещества, на которые реагирует кожа в виде красных пятен. Их вид может различаться в зависимости от степени интоксикации. На начальной стадии глистной инвазии наблюдаются мелкие высыпания, сопровождающиеся сильным зудом. Позже пятна превращаются в гнойные фурункулы.
 К фотодерматиту приводит повышенная чувствительность кожи к ультрафиолетовым лучам. Он проявляется стойким покраснением, разнокалиберными пятнами по всему телу, зудом, а в некоторых случаях жжением и даже волдырями. Может быть как самостоятельным заболеванием, так и симптомом какой-либо патологии, например системной красной волчанки. В первом случае фотодерматит обычно развивается спустя сутки после пребывания на солнце.
К фотодерматиту приводит повышенная чувствительность кожи к ультрафиолетовым лучам. Он проявляется стойким покраснением, разнокалиберными пятнами по всему телу, зудом, а в некоторых случаях жжением и даже волдырями. Может быть как самостоятельным заболеванием, так и симптомом какой-либо патологии, например системной красной волчанки. В первом случае фотодерматит обычно развивается спустя сутки после пребывания на солнце.
Считается одним из распространенных дерматологических заболеваний. Псориаз имеет аутоиммунное происхождение. На его фоне появляются мелкие бледно-красные узелковые пятна с гладкой глянцевой поверхностью. Через несколько дней высыпания покрываются серебристо-белыми чешуйками. Вскоре происходит их рост и слияние в бляшки различного размера.
Лечение зависит исключительно от причины появления высыпаний, поэтому оно будет эффективным только в случае грамотного и своевременного диагностирования, что практически нереально без помощи медика. Самолечение способно усугубить ситуацию, сделав течение болезни хроническим.
Дозировку и кратность приема лекарственных средств должен определять врач.
При красных пятнах, которые являются следствием аллергической реакции, терапия обычно сводится к назначению антигистаминных препаратов («Супрастин», «Тавегил», «Лоратадин», «Парлазин»), а в тяжелых случаях – системных гормонов. Важное значение имеет выявление аллергена для исключения контакта с ним в будущем.
 Зачастую аллергодерматозы связаны с нарушениями функций ЖКТ, болезнями желчного пузыря и печени. В этих случаях выписывают лекарства, улучшающие работу органов пищеварения, в том числе содержащие лакто- и бифидобактерии. Возможен прием внутрь фитотерапевтических средств – травяных сборов, состоящих на основе цветков ромашки, плодов шиповника, кукурузных рылец.
Зачастую аллергодерматозы связаны с нарушениями функций ЖКТ, болезнями желчного пузыря и печени. В этих случаях выписывают лекарства, улучшающие работу органов пищеварения, в том числе содержащие лакто- и бифидобактерии. Возможен прием внутрь фитотерапевтических средств – травяных сборов, состоящих на основе цветков ромашки, плодов шиповника, кукурузных рылец.
Если красные пятна стали следствием таких инфекционных болезней, как коревая краснуха, ветряная оспа и скарлатина, врач назначает прием жаропонижающих (аспирин, «Нурофен», «Терафлю», парацетамол) и антигистаминных препаратов. Для избавления от зуда прописываются местные средства – различные мази и кремы, фитованны с травой чистотела, зверобоя или крапивы. Возможно использование народных средств. Для снятия зуда эффективны примочки и компрессы с настоем череды, шалфея, ромашки, огуречным соком, отваром коры дуба.
Лечение такого заразного заболевания, как стригущий лишай, требует системной терапии. В обязательном порядке назначают противогрибковые средства как для наружного использования, так и приема внутрь («Ламизил», «Низорал», «Травокорт», «Клотримазол», «Гризеофульвин»). Возможно применение серно-салициловой или серно-дягтярной мази, 3%-й салициловой кислоты. Также показана витаминотерапия, иммуномодуляторы и ангиопротекторы. Последние улучшают микроциркуляцию. К ним относятся «Курантил», «Трентал», «Вазонит».
Лечение пятен на фоне глистной инвазии подразумевает в первую очередь обязательный прием противопаразитарных средств. Возможно применение антигистаминных препаратов и энтеросорбентов (активированный уголь, «Лактофильтрум», «Энтеросгель», «Полисорб»).
Розовый лишай требует достаточно длительной терапии. Однако его лечение до сих пор вызывает много споров. Одни врачи полагают, что лишай Жибера проходит самостоятельно, когда укрепляется иммунитет. Другие считают верным решением оказать медикаментозную помощь организму, чтобы заболевание не затянулось на 3-6 месяцев. В этом случае в схему лечения входят антибиотики, противовирусные и антигистаминные препараты, гормональные мази с противовоспалительным действием.
Во время терапии ограничивают водные процедуры, поскольку они могут привести к рассеиванию лишайных пятен по всему телу. Этому способствует применение гелей и мыла, которые сильно сушат кожу. Особенно опасно при розовом лишае лежать в горячей ванне, париться в бане, пребывать на открытом солнце и посещать бассейн. При необходимости допустимо принимать душ.
Источник
04 февраля 2020
Аллергия аллергии рознь. Что испытывает организм человека при аллергической реакции на цветение, и как бороться с такой аллергией знают многие. Но что делать, когда симптомы аллергии (слезотечение, шелушение, зуд и покраснение кожи, отеки) возникают во время сильных морозов или перепадов температуры?
Причины холодовой аллергии
Современная медицина пока еще не готова дать точный ответ о причинах аллергии на холод. Известно лишь, что при определенных факторах у особо чувствительных людей возникает странная реакция организма, связанная с резкой переменой температур зимой, при контакте с холодной водой и т.д., употреблении холодных напитков и пищи.
Данное заболевание может развиться после антибиотикотерапии, параллельно с течением инфекционных или паразитарных заболеваний. Кроме того, она имеет наследственный характер.
Провокаторами холодовой аллергии являются: стресс, нарушение обменных процессов, слабый иммунитет, аллергия на другие раздражители, эндокринные, онкологические, хронические (синусит, гайморит, дисбактериоз кишечника), кожные (нейродермит, экзема, псориаз) заболевания.
Основные симптомы холодовой аллергии
Заболевание можно разделить на 4 клинические формы:
- Хроническая форма заболевания протекает остро и сопровождается сильным зудом на открытых участках (лицо, кисти рук, встречается на всем теле). Зудящие участки отекают, напоминая по виду волдырь, сменяющийся высыпаниями красного цвета. Они выглядят как комариные укусы или ожоги от крапивы.
При тяжелом развитии болезни наблюдаются: общее недомогание, озноб, выраженная слабость, сердцебиение, мышечная и суставная боль. Симптомы и протекание данной формы могут сохраняться в течение всего холодного периода.
- Рецидивирующая форма особенно связана с реакцией холодной воды на кожу, поэтому проявляется осенью, зимой или ранней весной.
- Рефлекторная аллергия развивается при общем охлаждении всего организма. Но случается и местная чувствительность, проявляющаяся сыпью вокруг участка, который контактировал с холодом.
- Наследственная форма бывает крайне редко. Она характеризуется появлением зуда, а также жжения и сыпью, которые появляются не сразу, а спустя несколько часов и даже более после пребывания на холоде. Эти симптомы могут сопровождаться ознобом, лихорадкой, болью в суставах, лейкоцитозом. Подобная реакция обычно возникает из-за ветра и не нуждается в лечении (проходит в течении нескольких дней).
Другие проявления “аллергии” на холод и полезные советы
- Крапивница (покраснение кожи, зуд, образование волдырей).
В такой ситуации рекомендуется нахождение в сухом и очень теплом помещении, теплая и сухая одежда (непосредственно прилегающая к телу, должна быть из льна или хлопка), горячее питье и антигистаминные препараты.
- Насморк, появляющийся при нахождении на холодным воздухе. Вместо капель для носа лучше применить точечный массаж и тепло.
- Конъюнктивит, сопровождающийся покраснением глаз, слезоточивостью и зудом. Однако в тепле все проявления сразу проходят. Таким больным видимо придется отказаться от контактных линз, нанесения декоративной косметики.
- Мигрень, спровоцированная холодом. Чтобы головные боли зимой не носили постоянный характер, рекомендуется носить головной убор (в зависимости от сезона) и не увлекаться холодными напитками и десертами. В противном случае мигрень грозит перейти в хроническую форму.
- Радикулит – еще одна реакция на холод, поэтому лучше всего утепляться. Для профилактики – теплая ванна, теплое питье, согревающая мазь.
- Затрудненное дыхание обычно проходит в тепле. Если реакция продолжительная, важно незамедлительно проконсультироваться с пульмонологом или аллергологом. Находясь на улице в мороз, прикрывать нос и рот шарфом, рукавицей и дышать только носом.
Главный вывод из всего вышесказанного – непременно утепляться!
Диагностика заболевания
При появлении симптомов холодовой аллергии необходимо посетить терапевта и иммунолога-аллерголога. Пройдя комплексное обследование, назначенное врачом-специалистом, устанавливается точная причина аллергических реакций.
Самый простой тест на холодовую аллергию можно провести самостоятельно в домашних условиях. Это так называемые холодовые пробы: приложите к запястью кубик льда на 10-15 минут и, если, кожа отреагирует появлением сыпи и зуда, значит необходимо обратиться к аллергологу.
Однако, отсутствие реакции еще не является 100% показателем, если проблемы по-прежнему продолжают беспокоить. Поскольку некоторые формы данного заболевания невозможно выявить с помощью этого теста и могут понадобиться другие исследования: тест на криоглобулины, общий и биохимический анализ крови, анализ мочи, ревмопробы и др.
Как снизить проявления холодовой аллергии
В силах медицины лишь немного снизить проявления аллергии, возникающей под воздействием холода.
Итак, что можно сделать местно:
- Перед выходом на улицу в холодную погоду, на детскую кожу наносят детский крем, взрослым рекомендуют обработать участки кожи жирным кремом.
- Губы смазывают гигиенической помадой, специально предназначенной для защиты слизистой каймы губ в морозную стужу.
- Хорошим защитным эффектом обладает барсучий жир, содержащий ненасыщенные жирные кислоты и витамины группы В, А, необходимые для питания и восстановления кожи. Так же, как и любой крем, барсучий жир можно наносить на кожу за 20-30 минут, уделяя основное внимание щекам, губам, носу, рукам.
- Теплая одежда: перчатки, варежки (лучше непромокаемые для малышей), шарфы, капюшоны, – все эти детали прекрасно предохранят от ветра и помогут дольше сохранить тепло.
- Лекарственные травы в виде настоев и отваров (корень лопуха, трехцветная фиалка, листья грецкого ореха, сосновые шишки). Полученным настоем протирают обветренную, потрескавшуюся кожу.
- Укрепить иммунитет и снизить реакцию организма на холод можно с помощью постепенного закаливания: прохладное обтирание. Однако, пациентам с сильными проявлениями аллергии следует воздержаться от этой методики, поскольку все это грозит такими побочными результатами как: анафилактический шок, отек Квинке, отек гортани.
- По назначению врача в холодную погоду может быть показан прием антигистаминных препаратов: Тавегил, Зиртек, Супрастин, Кларитин и пр.
- Хорошее воздействие оказывают антигистаминные кремы, мази: Гистан, Ла-кри.
- При раздражении кожи можно воспользоваться средством Пантенол ( спрей/крем-пена), Депантенол крем.
- При аллергическом рините используют за полчаса до выхода из дома антигистаминные капли в нос: Аллергодил, Парлазин.
Какой препарат подойдет именно вам, должен решать врач.
Будьте здоровы!
Источник: Софья Милованова, журналист
Источник
Однако врачи предостерегают – эти неприятные симптомы могут быть и первыми признаками дерматологических проблем. Как понять, какие пятна и покраснения пройдут вместе с холодом и сыростью, а с какими нужно срочно бежать к врачу?
Рассказывает Лариса Круглова, доктор медицинских наук, профессор, заведующая кафедрой дерматовенерологии и косметологии Центральной государственной медицинской академии:
Сезонные проблемы с кожей так же проще всего списать на климат. Однако делать этого не стоит. Да, холод, ветер и сырость ухудшают состояние кожи. Но ведь и большинство серьезных дерматологических недугов на начальном этапе дают о себе знать только в холодное время года, а потом, по мере прогрессирования, болезнь напоминает о себе круглогодично.
Не стоит так же забывать, что некоторые патологические состояния со временем дают осложнения и могут стать причиной серьёзных нарушений в организме. Поэтому они требуют неотложного лечения. Любая задержка может привести к усугублению болезни и распространению процесса.
Проблема № 1. Микроспория
В народе болезнь называют стригущим лишаем. Исключительно заразное заболевание, человек с микроспорией – источник инфекции для окружающих. Симптомы – высыпания, которые имеют округлую форму, красный цвет, приподнятый валик по периферии очага и более светлый центр. Самостоятельно вылечиться не удастся – требуется системная терапия.
Проблема № 2. Аллергическая реакция на холод
Холодовая аллергия чаще всего проявляется как крапивница – в виде волдырей и красных пятен разной величины и формы на открытых участках кожи, сопровождающие зудом и отеком. Позже на их месте появляются высыпания, напоминающие ожог от крапивы. При этом возможно проявление общего недомогания: слабость, озноб.
Людям, страдающим холодовой аллергией, перед выходом на улицу необходимо использовать специальные кремы на лицо и кисти, губы защищать гигиенической помадой. На улице лучше закрывать рот и нос шарфом, а руки всегда должны быть в теплых перчатках.

Однако таких мер может оказаться недостаточно. Холодовая аллергия может сопровождаться отёком Квинке (отеком дыхательных путей, который приводит к затруднённому дыханию, вплоть до остановки дыхания, потери сознания). Поэтому при ее появлении лучше обратиться к врачу.
При болезни назначают антигистаминные препараты, в тяжелых случаях – системные гормоны.
Проблема № 3. Дерматит
В непогоду у людей с чувствительной кожей могут появляться на лице красные пятна, сухость, которые сопровождаются незначительным зудом, чувством стягивания.
Все это усугубляется повышенной чувствительностью к любым кремам (косметика), очищающим средствам (топики, пенки) и даже лекарственным препаратам. При таких симптомах тоже лучше обратиться к врачу, так как самолечение может привести к развитию хронических дерматозов (например, у людей с предрасположенностью к розацеа). В легких случаях врачи рекомендуют исключить применение любых косметических средств (уходовых или декоративных), использовать специальную дерматокосметику для чувствительной кожи, а перед выходом на улицу наносить кольд-крем (мазь из миндального масла, белого воска и спермацета).
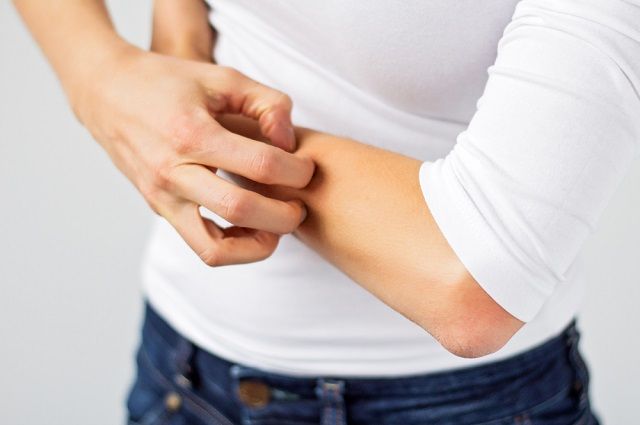
Проблема № 4. Экзема
На отечном участке кожи появляются мельчайшие мокнущие пузырьки, напоминающие капли росы. Они быстро вскрываются с образованием точечных эрозий которые позже сменяются шелушением и корочками.

Дерматологи различают зимнюю экзему, которая напоминает о себе исключительно в сухое холодное время года. У пациентов, страдающих от зимнего вида экземы, недуг чаще поражает конечности – руки или ноги. Кожа становится сухой, снижается ее эластичность, кончики пальцев напоминают пергаментную бумагу – на них образуются трещины, которые зудят и кровоточат.
При любом виде экземы важно начать лечение при первых признаках заболевания, когда недуг легко взять под контроль. Промедление может привести к распространению процесса, при котором понадобится применение кортикостероидных препаратов.
Проблема № 5. Псориаз
На коже появляются мелкие (размером с булавочную головку) розового цвета папулы с гладкой блестящей поверхностью, которые через несколько дней покрываются серебристо-белыми чешуйками. Позже происходит рост и слияние высыпаний в различных размеров бляшки.

Псориаз – один из самых распространенных дерматологических недугов. В России стоит на учете около 2 млн больных псориазом и заболеваемость постоянно растет. Этот недуг печально известен своими осложнениями. Около 60% больных псориазом страдают депрессией, 20-40% пациентов – тревожными расстройствами. У больных псориазом гораздо чаще встречаются метаболические и сердечно-сосудистые заболевания. Самое грозное осложнение – псориатический артрит, поражающий суставы и позвоночник, развивается у 30% пациентов.
У части больных псориаз протекает достаточно «благоприятно» с периодическими обострениями (как правило 2 раза в год) и ограниченными высыпаниями. Такие пациенты могут контролировать процесс современными наружными препаратами. Псориаз не только меняет внешность, но и характер людей. Многие из пациентов, стесняясь своего заболевания становятся «невидимками», ограничивают себя в общении, в занятиях спортом.
Терапия от псориаза далеко не совершенна. Некоторые виды лечения (множественные курсы фототерапии, системная цитостатическая терапия), провоцируют возникновение онкологических заболеваний. Однако сегодня наметился прорыв.
После того, как ученые доказали, что главную роль в развитии псориаза составляет генетический компонент и были изучены группы генов, ответственных за развитие недуга, была создана группа принципиально новых биологических препаратов, которые позволяют держать болезнь под контролем, не допуская развития опасных осложнений. Теперь биологическая терапия считается самой безопасной и надежной.
Источник
