Пластические операции на коже головы

Принципы пластических операций на голове и шее
С дефектами мягких тканей и костей головы и шеи, образовавшимися в результате травмы, калечащих операций по поводу опухолей или врожденных аномалий развития, приходится сталкиваться часто; они требуют реконструкции для восстановления функции и по косметическим соображениям. Для выполнения этих операций необходима особая хирургическая техника и полное понимание сложной анатомии и физиологии структур головы и шеи.
Поэтому такие операции должны выполняться хирургом, хорошо подготовленным в данной области, который умеет выполнять реконструкцию, сохраняя функцию. При дооперационном планировании реконструктивной операции должны учитываться также принципы регионарной пластической хирургии, если операция калечащая и состоит в удалении опухоли.
Приоритет в лечении дефектов тканей в области головы и шеи отдается реконструктивному восстановлению. Британский пластический хирург сэр Гарольд Гиллис (1882-1960) ввел принцип «замещения похожего на похожее» («Replace like with like»). Хотя этот принцип не всегда применим, он подчеркивает предпочтительность использования аутологичных тканей для закрытия дефектов там, где существует малейшая возможность для этого.
Разработано множество реконструктивных операций, но все они сводятся к нескольким основным, которые можно модифицировать и комбинировать в зависимости от типа дефекта и его локализации. Это касается планирования разреза, закрытия раны и ухода за ней. Для закрытия дефектов мягких тканей можно воспользоваться несколькими способами в зависимости от локализации и размера дефекта.
Принципы, которые лежат в основе этих способов, состоят в том, чтобы выполнять разрез вдоль линий кожного натяжения, в том числе при выкраивании лоскутов. На лице линии кожного натяжения направлены в основном перпендикулярно направлению мышечных волокон.
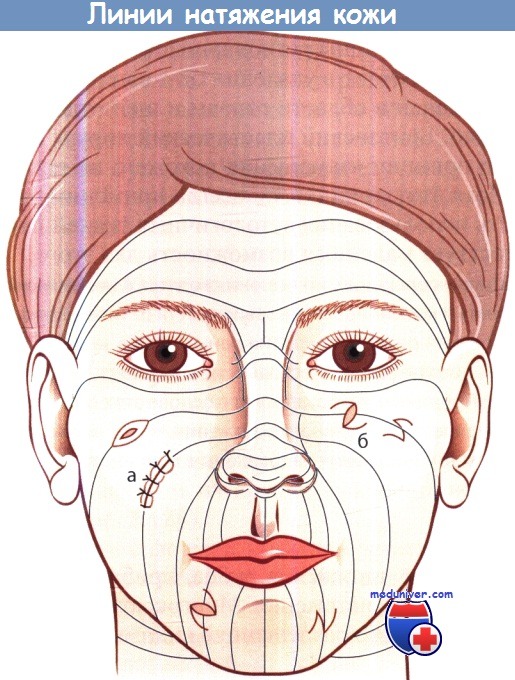
Линии натяжения кожи и принципы иссечения рубцов (а) и выполнения Z-пластики (б).
а) Простые разрезы. С помощью Z-пластики можно изменить натяжения рубца, приближая его направление к направлению линий кожного натяжения. Многократно выполняя Z-пластику, можно достичь «оптического разрешения» видимых рубцов.
VY-пластику можно использовать для удлинения или послабления кожи на том или ином участке.
б) Свободные трансплантаты. Аутологичная трансплантация является методом выбора при операциях на лице, особенно при коррекции дефектов носа. Для закрытия поверхностных дефектов кожи используют свободные кожные трансплантаты различной толщины. Следует различать полнослойные и расщепленные кожные трансплантаты.
Преимущество составных лоскутов состоит в том, что с их помощью можно возместить два слоя кожи и один-хряща. Эти трансплантаты берут с ушной раковины и используют для реконструкции, например, крыльев носа или колумеллы.
Ауто- или гомотрансплантацию тканей можно использовать для структурной реконструкции, например при коррекции седловидного носа, в качестве структурного трансплантата или для заполнения контурных дефектов так называемыми контурными трансплантатами. Трансплантаты, выкроенные из ушной раковины, являются особенно подходящим биоматериалом для этой цели, так как им можно придать любую форму.
К альтернативным материалам относятся реберный хрящ и фасция. Аллопластические имплантаты либо покрываются фибрином, либо обрастают соединительной тканью; силикон не изменяется в силу биологической инертности, в то время как трансплантаты из гортекса инкорпорируются в ткани тела.
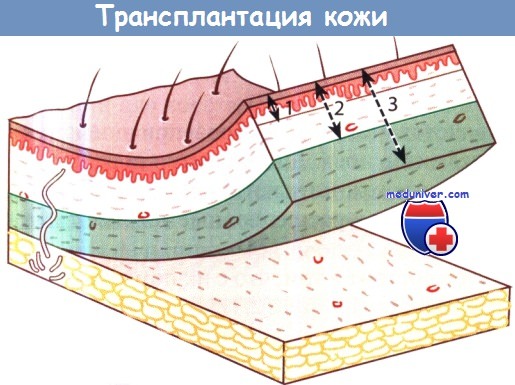
Различные типы трансплантации кожи для пластики:
1 – по Тиршу; 2 – расщепленным кожным лоскутом; 3 – полнослойным кожным лоскутом.
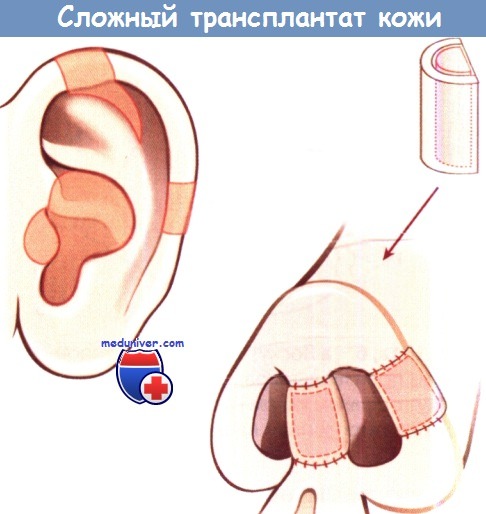
Сложный трансплантат, выкроенный из ушной раковины,
для реконструкции крыла носа при дефекте.

Сложный трансплантат кожи при дефекте крыла носа
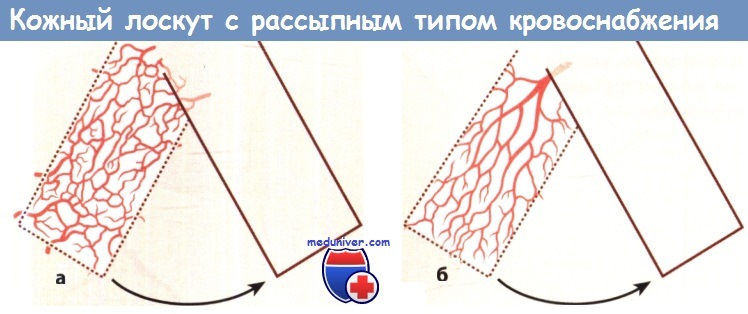
а Лоскут с рассыпным типом кровоснабжения (кровоснабжение происходит из произвольно распределенных сосудов).
б Лоскут с осевым типом кровоснабжения (кровоснабжение происходит из одной артерии, ориентированной вдоль лоскута).
в) Лоскуты. Местные лоскуты. Поскольку эти лоскуты выкраивают в непосредственной близости от дефекта, кровоснабжение их не нарушается, что дает возможность уложить их в окончательную позицию путем перемещения или ротации.
– Перемещение лоскутов. Перемещать лоскуты следует параллельно линиям кожного натяжения. Необходимым условием для пластики перемещенными лоскутами является достаточная эластичность кожи. Иссечение треугольников Бурова в основании лоскутов позволяет устранить образующийся избыток ткани. В зависимости от особенностей кровоснабжения различают лоскуты с осевым и рассыпным кровоснабжением.
Примерами могут служить подкожные скользящие лоскуты на ножке и островковые лоскуты. Недостатком перемещенных лоскутов является возникновение в них продольного натяжения, поэтому их не следует применять, если имеется чрезмерное натяжение, особенно при пластике века, губы или крыльев носа.
– Транспонированные лоскуты. Основание транспонируемого лоскута располагается в непосредственной близости от дефекта. Эти лоскуты особенно подходят для закрытия дефекта в области переносья, углов глаз и нижней трети носа. Примером может служить лоскут Лимберга, который выкраивают в области первичного дефекта для ромбовидной пластики.
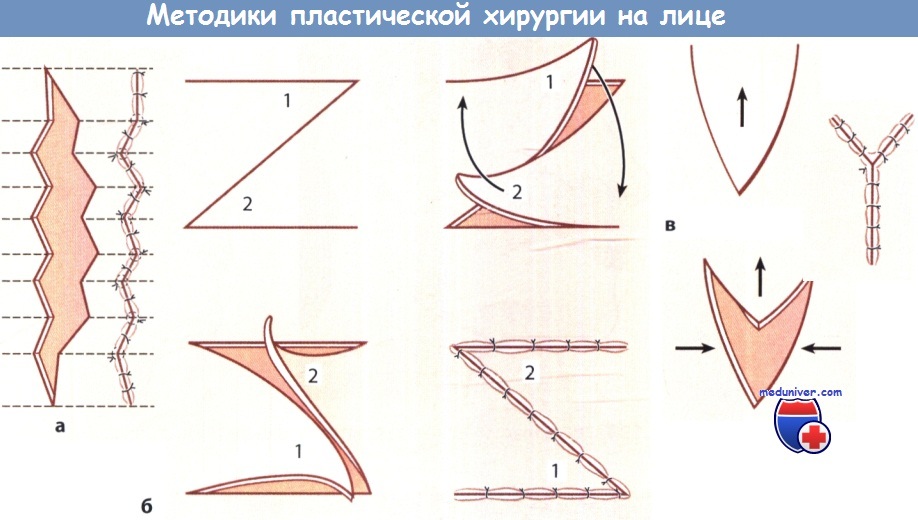
Методика операции, применяемая в пластической хирургии лица:
а Непрерывная W-пластика при иссечении рубца.
б Перемещение встречных лоскутов (Z-пластика).
в VY-пластика для устранения натяжения в тканях путем их удлинения.
– Ротационные, или скользящие, лоскуты. Достоинством данных лоскутов является широкое основание, надежное кровоснабжение, а также возможность придания им различной формы. Их можно применять для закрытия дефектов тканей щеки, боковой поверхности шеи, а также лобной области.
– Местные лоскуты на ножке. Учитывая осевой тип кровоснабжения, эти лоскуты для закрытия дефекта можно перемещать на значительное расстояние. Примером таких лоскутов является парамедиальный лобный лоскут.
– Дистантные лоскуты. Данный тип лоскутов на ножке, иначе называемых туннельными, трубчатыми или веревчатыми, играет важную роль в закрытии дефектов тканей, которые образуются после удаления опухолей. Примерами могут служить дельтопекторальный лоскут и лоскут из широчайшей мышцы спины.
– Лоскуты на микрососудистой ножке. Радиальный лоскут предплечья является прототипом свободного кожно-фасциального нейроваскулярного лоскута на микрососудистых анастомозах, который применяется для закрытия дефектов тканей лица и шеи. Преимуществом этих лоскутов являются значительный калибр кровеносных сосудов и хорошая васкуляризация.
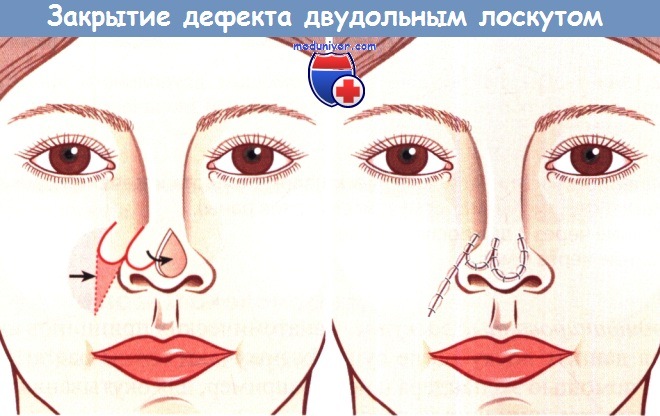
Пластическое закрытие дефекта двудольным лоскутом.

Пластическое закрытие дефекта тканей двудольным лоскутом.

Реконструктивная операция с помощью двудольного лоскута при большом дефекте тканей, образовавшемся после иссечения злокачественной опухоли кожи:
а Дефект тканей.
б Замещение дефекта аллопластическим материалом (полнота иссечения проконтролирована путем гистологического исследования краев раны).
в Состояние через 3 дня после операции, г Состояние через 6 мес.
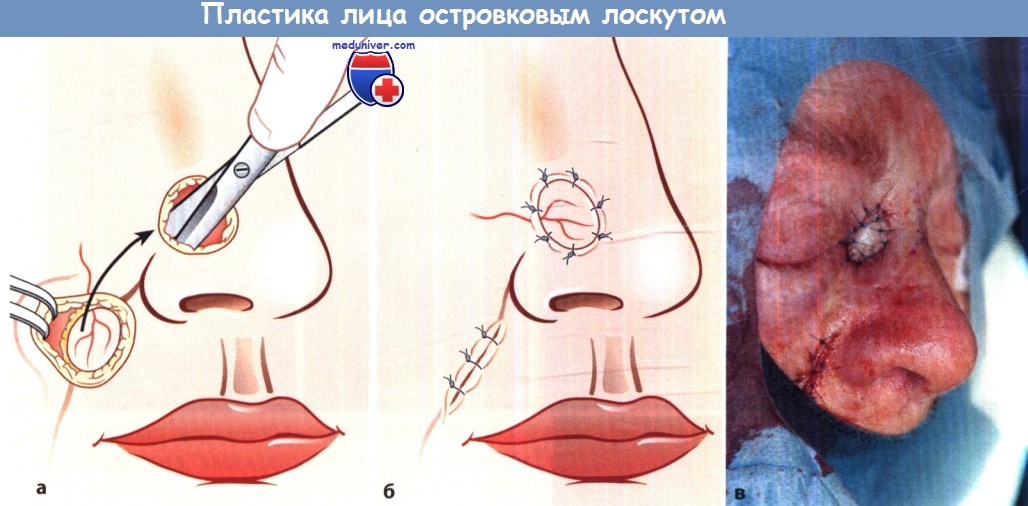
Пластика перемещением островкового лоскута

Реконструкция верхушки носа с помощью лобного лоскута:
а Выкраивание лоскута.
б Временное закрытие раны.
в Состояние через 4 нед. перед пересечением ножки лоскута.
г Состояние через 6 мес. после операции.
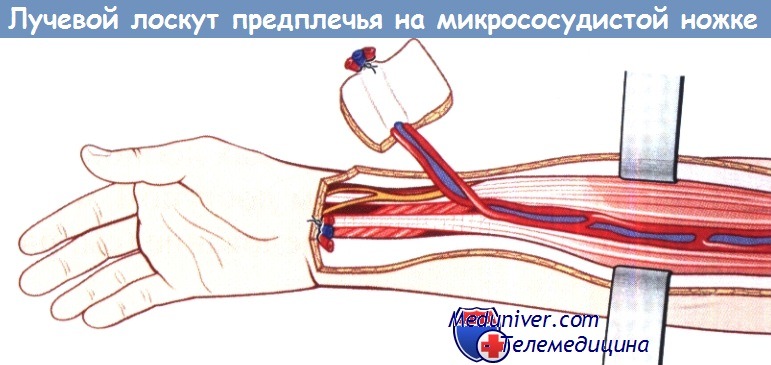
Лучевой лоскут предплечья на микрососудистой ножке для закрытия дефектов тканей.
– Также рекомендуем “Симптомы доброкачественной опухоли носа и его пазух”
Оглавление темы “Патология носа, рта, глотки”:
- Принципы пластических операций на голове и шее
- Симптомы доброкачественной опухоли носа и его пазух
- Симптомы базально-клеточного рака носа и его лечение
- Симптомы плоскоклеточного рака носа и его лечение
- Симптомы опухоли пазухи носа и её прогноз
- Рекомендации по лечению рака полости носа и его пазух
- Основы анатомии полости рта
- Основы анатомии глотки – носоглотки, ротоглотки и гортаноглотки
- Анатомия лимфоэпителиального кольца глотки
- Фазы акта глотания и причины его нарушения – дисфагии
Источник

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры пат. анатомии и патологической физиологии, для Операция.Инфо ©
Краниопластика представляет собой хирургическую операцию по восстановлению целостности либо устранению косметических дефектов костей черепа, которые могли возникнуть в результате проведенных ранее операций на голове, перенесенных травм, наличия новообразований, врожденных пороков развития. Это длительное и сложное вмешательство, которое под силу лишь опытному нейрохирургу, от мастерства которого во многом зависит конечный результат.
Краниопластика преследует сразу несколько целей:
- нормализация внутричерепного давления путем устранения новообразований, восстановления целостности черепной коробки;
- улучшение циркуляции ликвора и восстановление когнитивных функций;
- устранение косметического дефекта, который может создавать серьезный психологический дискомфорт, нарушать социальную адаптацию и развитие ребенка, препятствовать профессиональной активности взрослого;
- защита мозговых оболочек и головного мозга от механических повреждений в местах отсутствия костной ткани или подвижности костного лоскута;
- профилактика формирования рубцов и спаек в оболочках мозга.
Современная краниопластика — это высокотехнологическое хирургическое вмешательство с применением самых современных полимерных или металлических конструкций. В ходе подготовки к операции хирурги проводят 3D-моделирование костной основы черепа и имеющихся дефектов, что позволяет подготовить индивидуальные трансплантаты с высокой точностью.
Тем не менее, операцию нельзя назвать новой: есть сведения о проведении ее до нашей эры, когда для устранения дефектов использовали драгоценные металлы и даже участки морских раковин. Первое документально подтвержденное вмешательство по пластике черепа было проведено в XVI веке итальянцем Фаллопиусом Габриэлем, который применил золотые пластинки для устранения дефекта костной ткани.
В дальнейшем усовершенствованию подвергалась не столько сама методика краниопластики, сколько материалы для имплантации и методы визуализации, в том числе — моделирование. Изготовление и внедрение имплантов в соответствии с индивидуальными параметрами костного дефекта — наиболее современный способ проведения пластики черепа, который дает максимально высокий косметический и клинический результат.
Разновидности краниопластики

В зависимости от того, какими материалами будет замещаться костная ткань, различают:
- краниопластику с имплантацией тканей биологического происхождения;
- пластику дефекта искусственными материалами.
Если в ходе пластики черепа применяются собственные ткани пациента, то говорят об аутопластике. В случае использования биологических консервированных материалов или тканей от животных речь идет об аллопластике или ксенопластике.
Искусственно созданные синтетические материалы для краниопластики именуют эксплантами. Они могут быть изготовлены из металлов (золото, платина, сталь, титан и др.) или акриловых смол (плексиглас, этакрил, полакос К и Р).
Список синтетических материалов, применяемых в качестве имплантов на черепе, довольно широк. Они считаются инертными, безопасными и достаточно прочными, но не лишены определенных недостатков, поскольку оказывают и механическое, и биологическое действие на окружающие их человеческие ткани.

сравнение некоторых видов материалов для трансплантации
По срокам от момента получения травмы до проведения пластики дефектов черепа различают:
- первичную краниопластику — проводится в течение первых двух суток с момента травмирования как окончательный этап первичной обработки раны;
- первично-отсроченную — проводят в первые 2 дня — 2 недели после первичной обработки раны, ткани могут быть сращены рыхлой соединительной тканью;
- раннюю — не позднее двух месяцев после травмы, в этот период можно наблюдать выраженные спайки;
- позднюю — по истечении 2 и более месяцев после получения повреждения черепа.
Аутопластика с применением собственных тканей может быть свободной, когда ткань для пересадки берется из соседней области головы или и вовсе другой части тела. Недостатком метода можно считать отсутствие питания в пересаженной ткани, из-за чего она может не прижиться. В других случаях аутопластику проводят трансплантатами на питающей ножке, которые приживаются быстрее свободного фрагмента ткани за счет сохраненной трофики посредством связи с тканью-донором. Недостаток второго способа краниопластики — невозможность его применения при крупных дефектах и потребность в повторной операции по отделению уже прижившегося лоскута от питающей ножки.
Аллопластика, когда хирург использует инородные материалы, распространена значительно шире, нежели аутотрансплантация. Источником материала для пластики черепа может стать кость, твердая оболочка мозга, взятые от донора, специальным образом обработанные и консервированные.
Хирург при выборе способа краниопластики основывается на параметрах дефекта (диаметр, характер краев, адекватность обработки при ранениях), состоянии пациента, особенностях кожи в месте предполагаемой пластики, наличии или отсутствии выпячивания мозговой ткани в сквозной дефект черепа, технических возможностях клиники.
Если состояние пациента позволяет, хирурги стараются прибегнуть к костесберегающим операциям краниопластики при переломах костей черепа. Необходимые условия таких операций — удовлетворительное состояние пациента, сохранение всех жизненно важных функций, отсутствие отека мозга и выпячивания его ткани в образовавшийся костный дефект.
Для прочного соединения между собой костных фрагментов любых очертаний и размера широко распространен способ клеевого остеосинтеза. Крупные фрагменты костей свода черепа при этом сохраняются, а мелкие, отделившиеся от надкостницы, сначала извлекают и обрабатывают антибиотиками, а затем производят клеевой остеосинтез.
При травмах костей черепа с образованием свободно лежащих отломков кости хирурги могут применить методику измельчения, когда осколки костей превращаются в стружку, укладываемую на твердую оболочку мозга, пленку из фибрина, тонкий лист золота и т. д. Стружку собственной кости пациента можно смешать с кровью и специальным полимером. Метод измельчения относят к костесберегающим операциям, поскольку островки костной стружки служат впоследствии источником новообразования костной ткани.
Материалы для краниопластики и требования к ним

современные импланты, изготавливаемые 3d-печатью
Вне зависимости от состава и способа получения трансплантата для краниопластики, он должен соответствовать определенным требованиям:
- безопасность, низкий риск инфекционных осложнений и других негативных воздействий на организм (биосовместимость);
- отсутствие канцерогенного эффекта искусственных материалов;
- высокая прочность, низкая электро- и теплопроводность;
- высокая приживаемость;
- отсутствие склонности трансплантата к стимуляции сильного рубцового процесса;
- возможность применения диагностических методик (МРТ и др.) после краниопластики искусственными материалами;
- простота моделирования и обработки;
- удобство и полнота стерилизации;
- доступность и приемлемая цена для большинства клиник.
Биологические трансплантаты, полученные от самого пациента или донора, чаще всего замораживаются или подвергаются лиофилизации (замораживание в условиях вакуума). В таком состоянии они могут долго сохраняться, не теряя своей структуры и не меняя состав, что чрезвычайно важно для хорошего приживления в последующем. Кроме того, лиофилизированные трансплантаты не токсичны и могут быть использованы при крупных дефектах черепных костей.
В случае, когда краниопластика проводится в экстренном или срочном порядке, замороженных биологических тканей может не быть в наличии, поэтому хирурги применяют составы на основе акриловой смолы (стиракрил, бутакрил и др.). Они считаются малотоксичными, легко моделируемыми и доступными, обеспечивают герметичное закрытие костного дефекта. По мере приживления трансплантат из акриловой смолы прорастает соединительной тканью, которая будет прочно его удерживать на месте после рассасывания склеивающего состава.
Специалисты в области нейрохирургии едины во мнении, что лучший материал для краниопластики — собственные ткани пациента, поэтому костные отломки по возможности полностью сохраняются при обработке раны головы. Костные фрагменты из черепа пациента могут быть законсервированы заранее, чтобы чуть позже их можно было использовать для пластики черепа. Недостатки метода — рассасывание костных трансплантатов, высокий риск инфицирования.
Самыми широко распространенными трансплантатами в современной нейрохирургии являются синтетические материалы — металлические пластины, полимеры, керамика и т. д. Среди металлов предпочтение отдается титану, который не только прочен и легок, но еще и хорошо совместим с тканями человека и дает минимальный риск инфицирования. Среди полимеров особой популярностью пользуются полиметилметакрилат, гидроксиапатит, репирен.
Сегодня нейрохирурги все чаще прибегают к применению титановых трансплантатов в виде сеток, которые изготавливаются индивидуально в соответствии с параметрами дефекта конкретного пациента. Такой подход позволяет сократить время операции, снизить риск осложнений и дать максимальный эстетический результат.
Нередко при тяжелой травме черепа повреждаются не только кости головы, но и твердая мозговая оболочка, из-за чего нарушается герметичность черепной коробки, создается опасность инфицирования, истечения ликвора, повреждения ткани мозга и других опасных осложнений. В связи с этим чрезвычайно важно своевременно и полностью устранить дефект твердой мозговой оболочки.
Одним из наиболее эффективных способов закрытия дефекта твердой оболочки мозга считают применение донорской оболочки, подвергнутой лиофилизации. Такой лоскут может закрыть очень крупные дефекты, легко фиксируется к краям раневого дефекта, предупреждает истечение ликвора. При экстренной операции хирург может использовать в качестве лоскута полиэтилен.

Показания и противопоказания к краниопластике
Показаниями к краниопластике считаются:
- механические повреждения костей черепа и твердой мозговой оболочки, в том числе — проникающие, с оскольчатыми переломами костей и т. д.;
- врожденные пороки развития костной основы черепа;
- проведенные ранее операции на костях черепа по поводу ранений, опухолей, пороков развития с формированием косметического дефекта.
В некоторых случаях пластика черепа может быть противопоказана. Так, первичную краниопластику нельзя проводить при:
- тяжелом состоянии пациента, когда имеют место расстройства дыхания, сердечно деятельности, кома;
- наличии отека и набухания мозга, выпячивания его в сквозной дефект черепа;
- не извлеченных инородных телах в полости черепной коробки;
- инфицировании раны с развитием гнойного воспаления;
- сочетанных травмах костей черепа и воздухоносных синусов.

Пластика черепа после трепанации проводится для предупреждения развития синдрома трепанированного черепа, при котором мозг частично выпячивается в трепанационное отверстие и травмируется, что может стать причиной болей, судорожного синдрома и других неврологических расстройств. Кроме того, устранение трепанационного отверстия преследует косметическую цель.
У детей реконструктивные и пластические операции на черепе могут проводиться в самом раннем возрасте в связи с врожденными аномалиями развития или травмами его костей. Своевременное лечение дает возможность избежать нарушения роста и развития черепных костей, серьезных психологических проблем при адаптации малыша с внешним дефектом в детском коллективе.
Любой вид пластики черепа нельзя проводить в случае:
- тяжелой декомпенсированной патологии внутренних органов;
- нарушении свертываемости крови;
- местных воспалительных процессах на черепе;
- общих инфекционных заболеваниях с лихорадкой;
- отеке мозга, коматозном состоянии.
Подготовка к операции и послеоперационный период
Подготовка к краниопластике включает стандартный перечень обследований в виде:
- общего анализа крови и мочи;
- биохимического анализа крови;
- исследования свертываемости крови;
- анализов на гепатиты, ВИЧ-инфекцию;
- определения группы крови и резус-фактора;
- электрокардиографии, флюорографии.
Операция краниопластики может занять продолжительное время и длится в среднем 2-3 часа, поэтому важно максимально хорошо подготовить пациента. Для обезболивания применяют общую анестезию. За 2 недели до операции отменяются антикоагулянты, накануне пациенту проводят очистительную клизму, с вечера прекращается прием пищи и воды. Волосы с головы в зоне вмешательства сбриваются.

В операционной хирург обрабатывает кожу головы антисептиком, производит разрез мягких тканей и приступает к восстановлению структуры черепа, используя приготовленные материалы. После фиксации трансплантата производится коагуляция или ушивание кровоточащих сосудов, мягкие ткани сшиваются в обратном порядке, швы обрабатываются антисептиком.
Течение послеоперационного периода определяется видом краниопластики и характером патологии. В первые дни прооперированного может беспокоить головная боль и болезненность в области швов, чувство инородного тела и дискомфорта в голове, поэтому лечащий врач назначает анальгетики и противовоспалительные средства. Для профилактики инфекционных осложнений показаны антибиотики широкого спектра действия.
Последствия от краниопластики зависят от характера патологии, приведшей к операции, а также от мастерства хирурга. Наиболее частыми неблагоприятными последствиями считаются инфекционные осложнения, воспалительные изменения в области раны, кровотечение, чрезмерное рубцевание в области установки трансплантата.
Госпитализация при отсутствии осложнений и гладком течении послеоперационного периода длится полторы-две недели. За это время ткани срастаются, и на 10-14 день можно удалять швы. Ежедневно рана обрабатывается антисептиком, проводится смена повязки.

примеры результататов краниопластики
Каких-либо существенных ограничений в образе жизни после краниопластики нет, однако прооперированному следует соблюдать осторожность при занятиях спортом, травмоопасные виды которого запрещены. Следует избегать возможных травм, ударов головой, которые могут повредить имплант или вызвать его смещение. В остальном образ жизни после краниопластики такой же, как и у всех остальных людей.
Видео: об эстетической краниопластике
Видео: операция-пример пластики сводов черепа
Источник
