Поражения кожи с глазами

Веки – подвижные складки из кожи, защищающие наши глаза от пересыхания, пыли, яркого света и других негативных факторов окружающего мира.
Сверху веки покрыты тонкой и нежной кожей, пронизанной большим количеством кровеносных сосудов.
Под кожей находится мышечная ткань, позволяющая легко открывать и закрывать глаза.
1
Заболевания кожи вокруг глаз и век. Диагностика и лечение

2
Заболевания кожи вокруг глаз и век. Диагностика и лечение

3
Заболевания кожи вокруг глаз и век. Диагностика и лечение
В глубине века расположены мейбомиевы железы, вырабатывающие жидкий секрет для поддержания увлажненности наших глаз и улучшения соприкосновения век и глазной поверхности.
Слизистую оболочку глаза выстилает конъюнктива со слезными железами, способствующая дополнительному увлажнению глазного яблока и защите от инфекций.
Воспаление каждого из органов, составляющих веко, вызывает развитие ряда характерных заболеваний.
Почему происходят отеки века?
Способность кожи к растяжению, рыхлая структура и большое количество кровеносных сосудов приводят к тому, что в области глаз быстро накапливается жидкость.
Существуют различные причины появления отека век, но по симптомам можно понять, что спровоцировало задержку жидкости в организме.
Если отек века двухсторонний, сочетается с другими отеками тела, а кожа на веках бледная и холодная на ощупь, это указывает на почечную или сердечную недостаточность, а также выраженную анемию.
Отек века возникает также при травмах головы, ангионевротическом отеке.
Многие воспалительные заболевания глаз, например, нижеследующие, также сопровождаются отеком век:
- ячмень, абсцесс, блефарит, контактный дерматит и другие воспаления век;
- болезни околоносовых пазух;
- острый гнойный, псевдо – и мембранозный конъюнктивиты;
- флегмона, острый дакриоцистит и другие заболевания слезного мешка;
- эднофтальмит, иридоциклит и другая патология глазного яблока.
Отеку век (чаще всего одностороннему) присущи покраснение кожи, болезненность при пальпации и местное повышение температуры.
Причины, вызывающие воспаление век
Воспаление век может быть вызвано следущими причинами:
- патологическая деятельность клещей, обитающих в коже (нередкое явление при ослаблении иммунитета);
- аллергические реакции на некоторые виды лекарств, пыльцу растений, продукты питания;
- вирусные и микробные инфекции в организме;
- химические, термические и механические травмы глаз;
- нарушение работы сердечно-сосудистой и нервной систем;
- эндокринные и гормональные сбои.
1
Заболевания кожи вокруг глаз и воспаление век. Диагностика и лечение
2
Заболевания кожи вокруг глаз и воспаление век. Диагностика и лечение

3
Заболевания кожи вокруг глаз и воспаление век. Диагностика и лечение
Виды заболеваний кожи вокруг глаз и век
Среди огромного количества заболеваний, вызванных воспалением век, можно выделить несколько наиболее распространенных групп:
- бактериальные поражения кожи век (абсцесс века, флегмона);
- воспалительные заболевания желез и краев век (блефарит, ячмень, халязион, мейбомиит, демодекоз);
- нарушения формы и положения век (заворот век, выворот, птоз, лагофтальм);
- аллергические заболевания (экзема, дерматит, ангионевротический отек);
- аномалии развития век и опухоли (колобома, папиллома, липома, невус).
Бактериальные поражения кожи век
Абсцесс века
Абсцесс – воспаление и покраснение века с образованием полости, заполненной гноем. Часто абсцесс появляется после инфицированного ранения века.
Причины появления абсцесса века:
- язвенные блефариты;
- фурункулы;
- ячмень;
- гнойные процессы в придаточных носовых пазухах и орбите глаза.
Иногда абсцесс вскрывается самостоятельно, и воспаление стихает. Но в большинстве случаев в месте воспаления появляется незаживающий свищ.
Лечение абсцесса – санация век и вскрытие гнойного образования на веках с обязательным применением антибиотиков и сульфаниламидов.
Флегмона
Флегмона – обширное воспаление тканей века, возникающее на фоне недолеченного ячменя. Характеризуется повышением температуры, головной болью, появлением сильного отека века и покраснением кожи.
Лечится антибактериальными средствами, антигистаминными препаратами.
Воспалительные заболевания желез и краев век
Блефарит
Блефарит – воспаление век, при котором на коже появляется покраснение, жжение, зуд и боль.
Различают следующие виды блефарита: аллергический, мейбомиевый, демодекозный, инфекционный, чешуйчатый. Более подробно о блефарите рассказывается здесь.
Ячмень
Ячмень – острое, инфекционное воспаление век, возникшее в результате попадания возбудителей в фолликул ресничного волоска или сальную железу века. Визуально ячмень похож на небольшой узелок на веке.
О том, как правильно лечить ячмень, вы можете прочитать на этой странице.
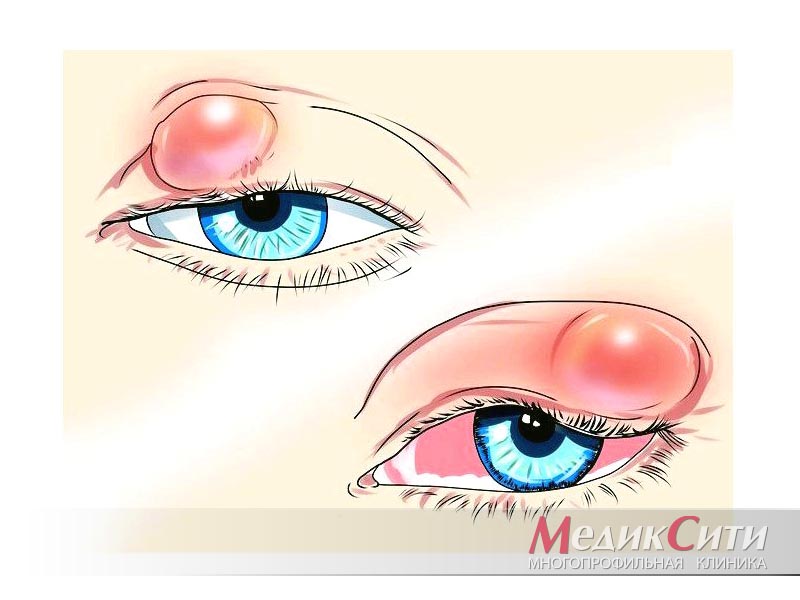
Мейбомиит и халязион
Мейбомиит и халязион – заболевания, связанные с появлением патологического процесса в мейбомиевых железах.
Мейбомиит появляется при засорении протока сальной железы века. Характеризуется острым течением болезни.
Халязион – хроническая форма мейбомиита. Если халязион долго не лечить, он превращается в кисту века. Иногда в диагностических целях необходимо сделать пункцию кисты века, чтобы выявить характер новообразования.
Лечение и удаление кисты на веке происходит с помощью классических методик или применяется лазерное воздействие.
Более подробно о симптомах и лечении этой патологии смотрите здесь.
Демодекоз
Заболевание век, вызванное клещом Demodex. Характеризуется появлением желтой слизи в глазах, склеиванием и обламыванием ресниц, зудом и жжением глаз.
Для очищения глаза от очагов инфекции применяются очистка (санация) и промывание слезных путей. О лечении демодекоза читайте на этой странице.

1
Заболевания кожи вокруг глаз и век. Диагностика и лечение

2
Заболевания кожи вокруг глаз и век. Диагностика и лечение
3
Заболевания кожи вокруг глаз и век. Диагностика и лечение
Нарушения формы и положения век
Заворот века
При завороте века его основной край вывернут на глазное яблоко. Из-за этого ресницы задевают поверхность роговицы и конъюнктивы, глаза становятся красными, раздраженными, из них постоянно текут слезы.
Причины патологии:
- судорожные или спастические сокращения каких-то частей круговой мышцы глаза;
- рубцовые стягивания конъюнктивы и хряща века, возникающие при некоторых хронических заболеваниях глаз (например, при трахоме).
Наиболее эффективный метод лечения – оперативный. Пластика при завороте века также возможна.
Выворот века
Эктропион – выворот края глазного века наружу. При данном воспалении века конъюнктива выворачивается на определенном участке или на протяжении всего века, что приводит к ее высыханию.
То, что глаз постоянно открыт, даже ночью, способствует помутнению роговицы, появлению кератита и других заболеваний.
Причины выворота века:
- возрастные изменения глаза с отвисанием нижнего века;
- паралич круговой мышцы глаза;
- стягивание кожи век вследствие травм, ожогов (рубцовый выворот), системных заболеваний организма.
Сначала необходимо устранить основные причины, вызвавшие это заболевание. Затем могут применяться хирургические манипуляции.
Птоз
Птоз – аномально низкое расположение верхних век по отношению к глазным яблокам. Это приводит к дефекту зрения и быстрой утомляемости глаз. Птоз бывает врожденным и приобретенным.
Причины птоза:
- повреждение глазодвигательного нерва;
- поражение мышцы, приподнимающей верхнее веко;
- инсульты, энцефалиты и другие неврологические заболевания.
Лечение заболевания в основном хирургическое.
Лагофтальм
Лагофтальм – неполное смыкание глазной щели, что приводит к повреждению и высыханию роговицы и конъюнктивы.
Причины заболевания:
- травмы век,
- нефриты,
- от рождения короткие веки.
Помимо лечения основного заболевания назначаются препараты искусственной слезы и обеззараживающие капли. При тяжелых формах заболевания применяется хирургическое вмешательство с частичным ушиванием глазной щели.
Аллергические воспаления век
Аллергические заболевания век сопровождаются выраженным зудом, отеком и воспалением век.
При экземе кожа век покрыта папулами, везикулами и пустулами. Характерные высыпания появляются не только на коже век, но и на теле. Патология развивается после перенесенного дерматита век или контакта с аллергенами. В конце заболевания на коже век возникают корочки и серозный экссудат.
Характерные признаки крапивницы – отек век, зуд и жжение кожи век. Впоследствии на ней появляются волдыри.
При контактном дерматите через 6 часов после контакта с аллергеном развиваются отек и воспаление век с зудящими папулами и везикулами. Обычно поражаются сразу оба глаза.
Лечение аллергических воспалений век медикаментозное.

1
Заболевания кожи вокруг глаз и век. Диагностика и лечение
2
Заболевания кожи вокруг глаз и век. Диагностика и лечение

3
Заболевания кожи вокруг глаз и век. Диагностика и лечение
Аномалии развития век и опухоли
Колобома
Колобома глаза – одно из самых неприятных заболеваний, которое выражается в отсутствии некоторых глазных оболочек. Чаще всего встречается колобома века. Патология появляется на верхних веках, но иногда поражает и нижние веки тоже.
Колобома обычно бывает треугольной формы, где основание треугольника – ресничный край век. Так как дефект затрагивает все слои органа зрения, то в области колобомы отсутствуют ресницы и железы.
В большинстве случаев это врожденное заболевание, однако также может появиться в результате травм и других болезней. Другой вид врожденной колобомы – колобома радужки — является одной из главных причин потери зрения в детском возрасте.
Колобома представляет собой серьезную опасность для глаза, так как ведет к дистрофии роговой оболочки, кератиту и другим вторичным заболеваниям органов зрения, а также к слепоте!
Самый эффективный метод лечения колобомы – оперативное вмешательство. Операция при колобоме включает в себя иссечение поврежденных тканей и перемещение кожно-мышечного лоскута на место дефекта. С помощью пластики формируется правильный край век, что препятствует появлению птоза, заворота век, и других осложнений.
Доброкачественные образования века
Папиллома век
Папиллома появляется на нижнем веке обычно у людей старше 60 лет.
Растет медленно, выглядит как сосочки серо-желтого цвета, имеет шаровидную или цилиндрическую форму. В 1 случае из 100 папиллома может перейти в рак. Лечение папилломы век – хирургическое.
Сенильная бородавка
Сенильная бородавка – плоское и ровное образование коричневого, желтого или серого цвета. Вырастает у пожилых людей по нижнему ресничному краю век. Лечение: криодеструкция или лазерное удаление.
Кожный рог
Кожный рог представляет собой выступающее над веком образование грязно-серого цвета. Для лечения применяют электро- и лазерэксцизию.
Невусы
Невус (или родинка) – доброкачественное образование на коже, от светло-коричневого до черного цвета. Невусы на веке могут передаваться по наследству, появляться из-за долгого пребывания на солнце, сбоев в гормональной системе, после приема некоторых лекарственных препаратов. Висячие родинки могут появляться в пожилом возрасте. Если образование не беспокоит, лечить его не нужно.
В случае появления неприятных симптомов: зуд, боль, разрастание, ухудшение зрения, необходимо обратиться к врачу-офтальмологу для исследования природы родинки и получения необходимого лечения.
Атерома
Атерома века (эпидермальная киста) представляет собой безболезненное, плотное образование, появившееся на веке из-за закупорки протоков сальной железы.
С течением времени атерома начинает увеличиваться в размерах и может ухудшить зрение. В этом случае проводятся хирургические манипуляции. После удаления атеромы века осложнений обычно не бывает.
Лечение заболеваний кожи вокруг век
При появлении подозрительного воспаления в области век, его покраснении, болезненности необходимо обратиться к офтальмологу. После обследования врач поставит точный диагноз и объяснит, что делать при отеке века и других симптомах, назначит адекватное лечение, порекомендует меры профилактики. Это может быть массаж век с промыванием слезных путей, вскрытие образований на веке, применение мазей и лекарственных препаратов.
Источник
Стойкое покраснение кожи с переходом его на глаза называется офтальморозацеа. Этот недуг относится к группе кожных заболеваний. Однако он может негативно отразиться на зрении, так как становится причиной развития воспалительных глазных болезней. Рассмотрим причины, симптомы и методы лечения офтальморозацеа.
Розацеа – это хроническая патология дерматологического характера. Встречается она редко. Ею болеют примерно 10% людей. У половины пациентов она проявляется в области глаз. В таких случаях говорят об офтальморозацеа, при котором происходит поражение конъюнктивы, век, роговой оболочки и других структур глазного яблока, а также кожи вокруг глаз. Тяжелое протекание болезни наблюдается у 6-18%. Примерно у 20% больных глазные симптомы появляются раньше, чем кожные. Однако у 50% происходит одновременное поражение кожи и глаз.
Данная патология является хронической. Купировать ее симптомы можно с помощью лекарственных препаратов и других методов. Но устранить причину появления недуга достаточно сложно. Офтальморозацеа относится к заболеваниям неизвестной этиологии.
Причины офтальморозацеи

Истинные причины этой патологии не выявлены. Вероятнее всего, возникает она вследствие нарушений сосудистой регуляции, причем генетически обусловленных. Однако есть ряд располагающих факторов, которые способны привести к офтальморозацеа:
курение;
злоупотребление алкоголем;
частое воздействие на кожу ультрафиолетовых лучей;
перепады температур;
заболевания желудочно-кишечного тракта.
У курящих людей нарушается состояние всей сосудистой системы. Серьезно поражаются капилляры кожи, что приводит к потере влаги и развитию сухости.
Этиловый спирт способствует расширению сосудов. Однократное употребление его не опасно, но систематический прием алкогольных напитков негативно сказывается на капиллярах кожи. Они подвергаются перепадам температуры, что может вызвать розацеа.
Частое воздействие на кожу ультрафиолета становится причиной ангиогенеза – образования новых кровеносных сосудов. Из-за этого увеличивается число клеток, выстилающих внутреннюю поверхность лимфатических и кровеносных сосудов. Также повышается выработка химически активных частиц кислорода. Все эти факторы приводят к повреждению кожи и способны стать пусковым механизмом в возникновении офтальморозацеа.
Неправильное питание, употребление некачественных продуктов вызывает повышение кислотной среды. Возникают проблемы с выведением отходов жизнедеятельности. Исследования показывают, что эти процессы могут быть связаны с развитием розацеа.
Симптомы офтальморозацеа
При офтальморозацеа симптомы появляются на коже и глазах. К офтальмологическим признакам относятся:
сухость конъюнктивы;
раздражение;
гиперемия;
зуд и жжение;
выпадение ресниц;
ощущение инородного тела;
светобоязнь;
отечность век;
белые хлопья на ресницах, напоминающие перхоть;
жирные чешуйки по краям век;
снижение зрения.

Офтальморозацеа часто сопровождается другими глазными патологиями. При этом в некоторых случаях оно является следствием этих болезней, а иногда – причиной. Так, блефарит диагностируется у 27% больных. Он сопровождается:
выделением из век секрета;
покраснением глаз;
отечностью;
образованием ячменя и халязиона.
Поражение роговицы наблюдается у 5-10% пациентов с розацеа. Речь идет о кератопатии, истончении стромы, васкуляризации роговой оболочки, язвах, микробоном кератите. У 30% больных офтальморозацеа развивается синдром «сухого глаза». Это происходит из-за дефицита слезной жидкости. Также наблюдаются поражения конъюнктивы, эписклериты, склериты, передний увеит и другие болезни.
Таким образом, офтальморозацеа – это достаточно серьезное заболевание, которое может привести к тяжелым последствиям, в том числе к сильному ухудшению зрения.
Диагностика
При офтальморозацеа могут пострадать различные структуры глаза. В связи с этим требуется проведение нескольких исследований, с помощью которых изучаются различные отделы глазного яблока. В числе основных процедур:
осмотр век и конъюнктивы на предмет расширения сосудов;
определение остроты зрения, которая снижается при поражении роговой оболочки;
тест на наличие синдрома «сухого глаза»;
биомикроскопия с щелевой лампой;
флюоресцентная ангиография, позволяющая детально рассмотреть сосуды глаза.
Так как заболевание является кожным, необходимо пройти обследование и у дерматолога. Может потребоваться помощь гастроэнтеролога, если есть подозрения на патологии ЖКТ.
Лечение офтальморозацеа
Лечится эта болезнь с помощью лекарственных препаратов. Однако большое значение следует уделить гигиене. При поражении век и дисфункции мейбомиевых желез требуется делать теплые компрессы. Они прикладываются к глазам 1 раз в день на 10 минут. Несколько раз в сутки нужно промывать веки и кожу лица. Для этого подойдет «Фурацилин». Также необходимо тщательно мыть руки с мылом. Чесать, тереть глаза руками нельзя. Из-за этого воспаление будет усиливаться. Кроме того, возрастает риск развития инфекционного заболевания.

Лечение офтальморозацеа осуществляется с помощью капель и мазей. Они являются основой терапии, так как позволяют снять воспаление и другие симптомы болезни, а также предотвратить осложнения.
В зависимости от характера протекания патологии назначаются следующие виды лекарственных препаратов:
противовоспалительные, при этом кортикостероиды используются только при очень сильном воспалительном процессе;
антибактериальные;
капли на основе натуральной слезы.
В редких случаях требуется применение антибиотиков. Они необходимы при прогрессирующем течении заболевания и наличии угрозы для зрения. При офтальморозацеа капли используются совместно с мазями и гелями. Так, первые считаются более эффективными при конъюнктивитах и кератите, вторые – при блефарите.
Массаж при офтальморозацеа
Эта процедура практикуется при воспалении век. Массаж способствует улучшению кровообращения и выработке секрета. За счет этого исчезают такие симптомы, как сухость, раздражение, зуд. Выполняется процедура следующим образом:
тщательно вымойте руки и нанесите на них антисептик;
закройте глаза и круговыми движениями выполните массаж век;
надавливания на глазные яблоки должны быть слабыми до ощущения легкого покалывания;
промойте веки теплой водой и антисептическим раствором.

1-2 процедуры в день помогут быстрее вылечить болезнь. Если же она протекает в очень тяжелой форме, назначается физиотерапия.
Профилактика
Ранее были перечислены располагающие факторы. По возможности их необходимо исключить, так как офтальморозацеа будет периодически обостряться. Это хроническая патология, которая часто рецидивирует. Чтобы болеть реже, рекомендуется:
отказаться от курения и алкоголя;
заниматься спортом и чаще бывать на свежем воздухе;
правильно питаться;
реже посещать солярий;
при наличии проблем с пищеварением систематически бывать на приеме у гастроэнтеролога.
Офтальморозацеа с одинаковой частотой возникает и у мужчин, и у женщин. Иногда эта болезнь выявляется у детей. Но в основном от нее страдают люди старше 45 лет. Им нужно чаще обследоваться у офтальмолога.
В этом возрасте повышается риск развития и других глазных патологий, поэтому профилактические осмотры 1-2 раза в год лишними не будут.
Источник
