Проблема с кожей на лице роза

Розацеа – хроническое воспалительное заболевание кожи, которое чаще всего встречается у взрослых. Многие пациенты игнорируют первые симптомы розацеа, считая, что это временные симптомы. На самом деле эта болезнь без лечения прогрессирует, приводя к необратимым последствиям.
Розацеа в первую очередь поражает кожу лица, но также могут наблюдаться изменения на шее, груди, спине и волосистой части головы. Заболевание может различаться по степени тяжести. Первоначально она характеризуется преходящей эритемой лица, которая со временем становится постоянной. Частым признаком патологии становится телеангиэктазия в области щек. Степень II характеризуется папулами и папулопустулами, а степень III – утолщением кожи. Также часто повреждаются глаза – поражение этого органа наблюдается у 20% пациентов с розацеа.
 Розацеа
Розацеа
Цель данной статьи – рассмотреть аспекты этиопатогенеза, клинические признаки и варианты лечения розацеа.
Как часто встречается розацеа. Каков риск заболеть?
В научной литературе об эпидемиологических исследованиях розацеа сказано немного. Согласно исследованию, проведенному в Великобритании, заболеваемость розацеа составляет 1,65 случая на 1000 человек в год.
Исследование, проведенное немецкими учеными, показало, что из 90880 человек более 2% страдали розацеа. У 80% пациентов заболевание диагностируется в возрасте 30 лет.
- У женщин риск развития розацеа увеличивается с 35 лет, а самая высокая заболеваемость наблюдается в возрасте от 61 до 65 лет.
- У мужчин розацеа начинает развиваться позже, в возрасте 50 лет, а наибольшая заболеваемость наблюдается в 76-80 лет.
Исследования показывают, что розацеа чаще встречается у женщин. однако некоторые исследователи не указывают на существенные гендерные различия. В редких случаях заболевание поражает и детей. Розацеа чаще встречается у людей со светлой кожей (типы кожи от I до II), чем у людей с более темной кожей.
Этиопатогенез купероза – сложный процесс, который тяжело контролировать
Причины и патофизиология розацеа не совсем ясны. Развитие этого заболевания определяется многими факторами. Важную роль играют иммунная система, регуляция сосудов и кожные микроорганизмы.
Врожденная иммунная система производит пептиды, обладающие неспецифической защитой от патогенов на поверхности кожи тела. Кателицидин – один из них. Пептид кателицидина LL-37 обладает антимикробным, иммуномодулирующим и стимулирующим рост сосудов действием. При розацеа нарушается производство и активация этого пептида. Этот процесс связан с повышенной продукцией молекул-предшественников кателицидина и протеаз, участвующих в расщеплении кателицидина LL-37.
Это приводит к увеличению количества продуктов распада кателицидина в коже, которые стимулируют кератиноциты секретировать воспалительный цитокин интерлейкин (ИЛ). Исследования на животных показали, что фрагменты пептидов кателицидина, обнаруженные у пациентов с розацеа, усиливают симптомы заболевания – эритему, отек и инфильтрацию кожи воспалительными клетками.
Считается, что в патогенезе розацеа участвуют рецепторы Toll-типа (TLR). Они активируются определенным патогеном. Поэтому в коже пациентов с розацеа обнаруживается повышенная экспрессия рецепторов TLR2. Они взаимодействуют с различными лигандами и активируются. Это приводит к увеличению содержания сериновой протеазы каликреина 5 в кератиноцитах. Каликреин 5 расщепляет кателицидиновый пептид LL-37 на фрагменты с воспалительными свойствами.
Считается, что лиганд, активирующий рецептор TLR2, представляет собой хитин, который экспрессируется в коже человека, клещами, такими как Demodex. Demodex folliculorum имеет более высокую колонизацию кожи пациентов с розацеа по сравнению со здоровыми людьми. Следовательно, лечение, которое уменьшает количество клещей Demodex, также уменьшает симптомы розацеа.
У пациентов с розацеа кровеносные сосуды, чувствительные нервы и тучные клетки расположены очень близко друг к другу. Кроме того, в коже этих людей обнаруживается больше тучных клеток по сравнению со здоровыми людьми. Большинство пациентов испытывают приступы покраснения кожи после употребления острой пищи, алкоголя или изменений температуры воздуха. Это объясняется прямым воздействием этих стимулов на тучные клетки и сосуды.
Диагностика
Для розацеа характерна типичная локализация: симптомы заболевания проявляются на лбу, носу, подбородке и щеках. В некоторых случаях также может быть повреждена кожа груди, шеи и волосистой части головы.
Заболевание характеризуется рядом симптомов:
- покраснением кожи;
- стойкой эритемой;
- в некоторых случаях папулами и пустулами;
- лимфедемой;
- телеангиэктазиями;
- утолщением кожных покровов.
 Стойкая эритема
Стойкая эритема
Обычно эритема сохраняется не менее 3 месяцев и не повреждает кожу в периорбитальной области. У больных розацеа может наблюдаться покраснение кожи, покалывание. Иногда наблюдаются локальный или диффузный отек, утолщение, сухость кожи, поражение глаз.
Таким образом, это заболевание характеризуется множеством неприятных симптомов, значительно ухудшающих внешность.
Согласно рекомендациям, опубликованным немецкими учеными в 2013 г., формы заболевания классифицируются по степени тяжести.
- Первичная форма называется розовым диатезом. Для него характерны преходящие эпизоды гиперемии кожи лица. Их провоцируют различные эндогенные и экзогенные факторы. Наиболее частыми экзогенными факторами являются химические раздражители (косметика, мыло), воздействие тепла и холода, ультрафиолетовые лучи. К эндогенным факторам относятся острая пища, алкоголь, горячие напитки и психологический стресс.
- Розацеа I степени характеризуется стойкой эритемой и телеангиэктазией. Большинство пациентов испытывают жжение, покалывание, зуд, сухость и шелушение пораженных участков кожи.
- Розацеа II степени, также называемая папулопустулезной розацеа, характеризуется стойкой эритемой центральной части лица с отдельными или группами симметрично расположенных красных папул и пустул. Это нарушение может длиться неделями. Также характерны для этой формы заболевания чешуйчатые папулы и лимфедема, которые могут поражать все лицо. Редко болезнь поражает шею, грудь, кожу головы. Эта форма заболевания напоминает сыпь от прыщей.
- Степень III, или гиперпластическая розацеа, характеризуется гиперплазией соединительной ткани и сальных желез. Для этой формы заболевания характерны узелки на коже или диффузное утолщение на коже носа, подбородка, лба, ушей, век. Гиперпластическая розацеа чаще всего встречается у мужчин.
Клинических симптомов для диагностики розацеа достаточно. В редких случаях проводится биопсия поврежденной кожи. Гистология патологии варьируется в зависимости от формы заболевания. Для всех типов характерны:
- расширенные кровеносные и лимфатические сосуды;
- поверхностная периваскулярная и перифоликулярная лимфогистиоцитарная инфильтрация;
- умеренный отек;
- утолщение эластических волокон.
Варианты лечения розацеа
Пациентам с розацеа рекомендуется избегать факторов, провоцирующих заболевание. Косметические средства должны быть нежирными, без ментола, камфоры, очищающие средства не должны содержать мыла. Рекомендуется избегать водостойкой косметики. Правда, макияж не провоцирует симптомы болезни. Рекомендуется защита от ультрафиолета.
 Защита от ультрафиолета
Защита от ультрафиолета
Что касается диеты, то никаких конкретных диетических рекомендаций при розацеа, нет. Но нельзя употреблять продукты, вызывающие симптомы расширения сосудов и покраснения, такие как алкоголь, острая пища и горячие напитки.
Поскольку в этиопатогенез розацеа вовлечено множество различных компонентов, лечение является сложным. Для лечения розацеа I-II степени обычно достаточно внешних мер. При лечении тяжелого заболевания наружное лечение сочетается с системным лечением. Наиболее часто применяются метронидазол, азелаиновая кислота, перметрин, клиндамицинместные препараты.
- Механизм действия метронидазола неясен, но он обладает противовоспалительными и иммунодепрессивными свойствами, уменьшая симптомы розацеа.
- Азелаиновая кислота обладает противовоспалительными свойствами и участвует в регуляции кератинизации.
- Также используются кремы, укрепляющие стенки капилляров.
Системное лечение дерматологи назначают пациентам с тяжелой формой лечения, устойчивой к розацеа. Чаще всего применяют тетрациклины, макролидные антибиотики, метронидазол, изотретиноин. В научной литературе описаны альтернативные методы лечения: фотодинамическая терапия, лазерное лечение.
Выводы
Розацеа – распространенное хроническое кожное заболевание с покраснением кожи лица, сначала периодическим, а затем необратимым. Для более тяжелых форм заболевания характерны телеангиэктазии, папулопустулезная сыпь, лимфедема, утолщение кожных покровов. Заболевание часто провоцируют косметика, алкоголь, горячая еда, психологическое напряжение.
Розацеа обычно поражает людей старше 30 лет. Этиопатогенез этого заболевания сложен и состоит из различных факторов: повышенной экспрессии рецепторов TLR2, изменения количества тучных клеток, наличия клещей Demodex, нарушения регуляции сосудов.
Считается, что клещи демодекс активируют рецепторы TLR2.которые способствуют увеличению сериновой протеазы каликреина 5. Каликреин 5 расщепляет кателицидиновый пептид LL-37 на фрагменты с воспалительными свойствами, которые побуждают кератиноциты секретировать IL-8. Таким образом, воспалительные процессы в коже происходят постоянно.
Кроме того, различные стимулы вызывают расширение сосудов из-за увеличения количества тучных клеток и нарушения регуляции сосудов. По этим причинам появляются клинические признаки розацеа.
Для лечения купероза используются различные лекарства, но ни одно из них не излечивает болезнь полностью, но можно сдержать развитие ухудшающих состояние симптомов. В первую очередь рекомендуется избегать провокационных факторов. Болезнь требует местного или системного лечения антибиотиками азелаиновой кислотой в зависимости от тяжести заболевания.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Поделиться ссылкой:
Источник
Рассказываем, откуда берутся стойкие покраснения на лице, что их провоцирует и как вычислить свои триггеры.
Что такое розацеа и откуда взялось такое название?
Розацеа – хроническое незаразное заболевание кожи, при котором она склонна к покраснению и появлению видимых сосудов в зонах носа, лба, щёк и подбородка. Хроническое – значит длится долго и требует постоянной терапии, а излечиться полностью часто невозможно. В случае с розацеа это не угрожает жизни и её качеству, если соблюдать рекомендации врача и придерживаться симптоматического лечения.
Розацеа как болезнь описали ещё в 14‑м веке. Французский хирург Ги де Шолиак видел людей с «покраснениями на лице, особенно на лбу и щеках» и придумал болезни название «купероз». В переводе с французского это означает «розовые капли», что никак не связано с цветами. Это французское название заболевания очень прижилось в нашей стране, из-за этого иногда возникает путаница. Люди называют куперозом только сосудистую сетку на лице, а розацеа – остальные признаки. Но в зарубежных рекомендациях это синонимы.
Термин розацеа пришёл в науку аж в 19‑м веке и был связан с акне – раньше считали, что покраснения являются одной из его форм, и назвали это acne rosacea, или «розовые угри». Название осталось, но было доказано, что воспаления при розацеа отличаются от акне.
Акне разнообразнее – оно бывает в виде кист, узлов с гнойным содержимым и чёрных точек, а краснота окружает только воспаления. Болезнь чаще возникает у людей с жирным типом кожи, начинается обычно в подростковом возрасте и затрагивает не только лицо, но и тело. Но случается, что у человека есть и акне, и розацеа. Чтобы отделить признаки одной болезни от другой и отыскать способ сделать кожу лучше, понадобится помощь врача-дерматолога.
Как выглядит розацеа?
Главным признаком розацеа является постоянное покраснение кожи в типичных местах, но это может выглядеть по-разному.
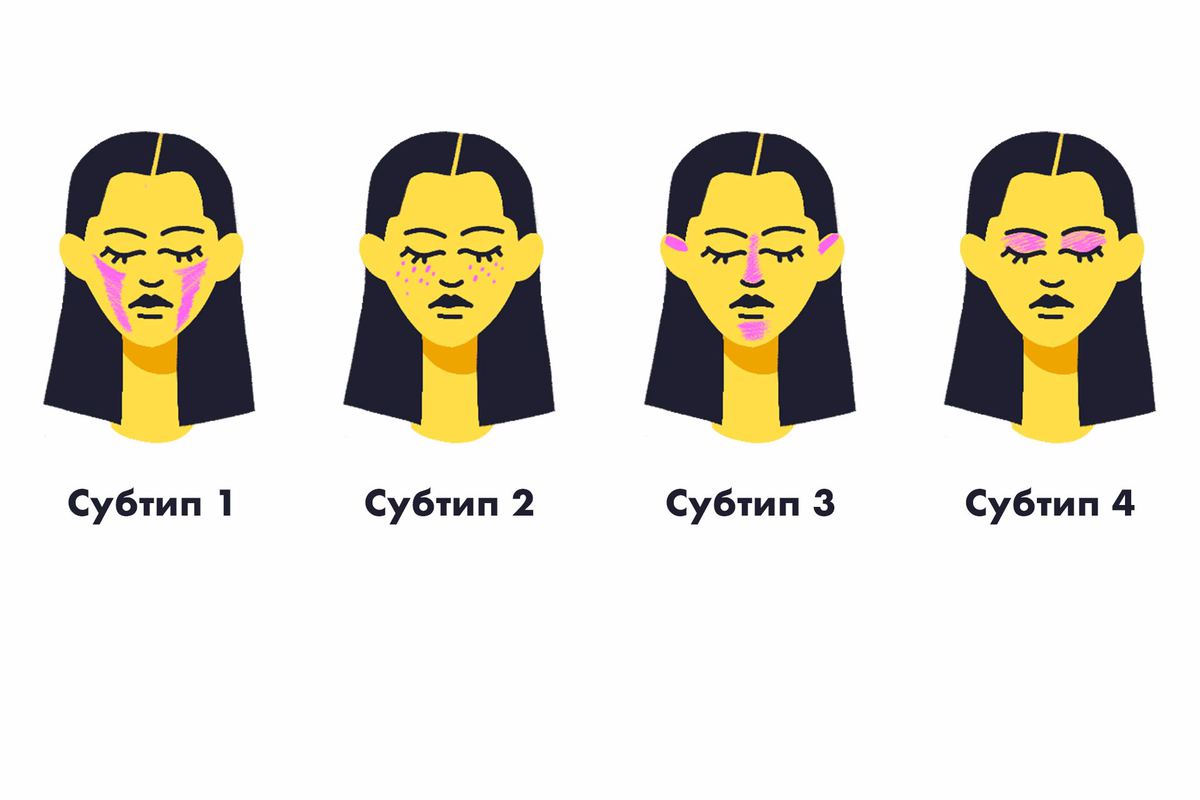
У болезни выделяют 4 подтипа. Типы – это не стадии: розацеа может сразу начаться с утолщения кожи или акнеподобных воспалений. Хотя у некоторых может развиваться и по нарастанию.
- 1‑й подтип отличается покраснением лица и расширением сосудов преимущественно по центру. Со временем эти признаки не проходят вообще – у человека сохраняются румянец и сосудистые сетки. Но по-научному правильно называть покраснение эритемой, а видимые сосуды – телеангиэктазиями.
- 2‑й подтип может встречаться в комбинации с первым или существовать сам по себе. Здесь краснота ярко выражена, а на лице появляются папулы или пустулы – прыщи с гнойным содержимым и без него. Человек может ощущать жжение и покалывание в этих областях.
- 3‑й подтип делает лицо человека бугристым за счёт утолщения кожи и формирования шишковидных образований под названием «фимы». Фимы возникают из-за того, что сальные железы увеличиваются в размерах, а ещё соединительная ткань в коже уплотняется. Например, изменение носа при розацеа называется ринофима. Краснота, расширенные сосуды и папулы тоже могут быть при этом подтипе.
- 4‑й подтип – самый тяжёлый и поражает глаза. Внешне выглядит так, будто у человека ячмень. И ощущения те же. Текут слёзы, кажется, будто что-то попало в глаз. и от этого всё печёт и чешется.
Откуда взялась эта болезнь кожи?
Учёные до сих пор не могут определить точные причины развития розацеа. Но из того, что удалось обнаружить, выделяют:
- генетику;
- сильный иммунный ответ на бактерию Bacillus oleronius или присутствие клеща Demodex в волосяных фолликулах;
- наличие в организме Helicobacter pylori – бактерии, встречаемой при болезнях ЖКТ;
- сбой в работе белка кожи кателицидина, который провоцирует отёк и красноту.
Все эти причины пока только предполагают: не у всех людей с розацеа живут в коже клещи, а в желудке – болезнетворные бактерии.
Кто больше подвержен розацеа?
Розацеа может болеть каждый. Чаще болезнь встречается у женщин и в лёгкой форме. Мужчины болеют реже, но склонны к развитию тяжёлой формы.
Розацеа когда-то называли «проклятьем кельтов»: есть группы людей, более склонных к болезни. Выше всего риск розацеа вот у кого:
- люди в возрасте 30-50 лет;
- светлокожие, особенно со светлыми глазами с голубыми глазами;
- близкие родственники скандинавов или кельтов – современных жителей Ирландии, Шотландии, Уэльса, Корнуолла и острова Мэн;
- те, у кого в семье были родственники с розацеа или тяжёлыми формами акне;
- те, у кого есть акне средней и тяжёлой степени тяжести.
«Проклятие кельтов» действительно передаётся по наследству, но больше всего этому подвержены жители Великобритании и Скандинавии. К примеру, в британской королевской семье розацеа страдала принцесса Диана, а сейчас стойкий яркий румянец на щеках можно заметить на лицах принца Чарльза и его сына Гарри.
Румяные щёки – это уже розацеа?
Нет. Иногда розовые щёки – это просто розовые щёки.
Если вы краснеете в жару, во время тренировок или на публике, а краснота уходит, как только вы оказываетесь в покое и прохладе, то у вас на лице румянец. Это естественная реакция на стресс и изменение погодных условий. Организм на любые кажущиеся ему опасными моменты вашей жизни запускает реакцию «бей или беги». Одним из её проявлений является усиленный приток крови к коже и расширение капилляров. Это проходит, как только вы успокоитесь или доберётесь до дома.
Но если вы замечаете, что краснеете часто и это не проходит, а причину определить трудно, то стоит обратиться к врачу-дерматологу. Первые проявления розацеа могут выглядеть как расширенные капилляры на крыльях носа, которые то проходят, то появляются вновь. Или румянец как после пробежки, хотя вы всего-то катались в метро.
Что провоцирует розацеа?
Сосуды пациентов с розацеа легко реагируют на внешние изменения расширением, а почему – до сих пор неясно. Но известны провокаторы болезни, или триггеры. Чаще всего розацеа проявляется при воздействии на кожу солнца, ветра, жаркой погоды, а ещё при употреблении алкоголя.
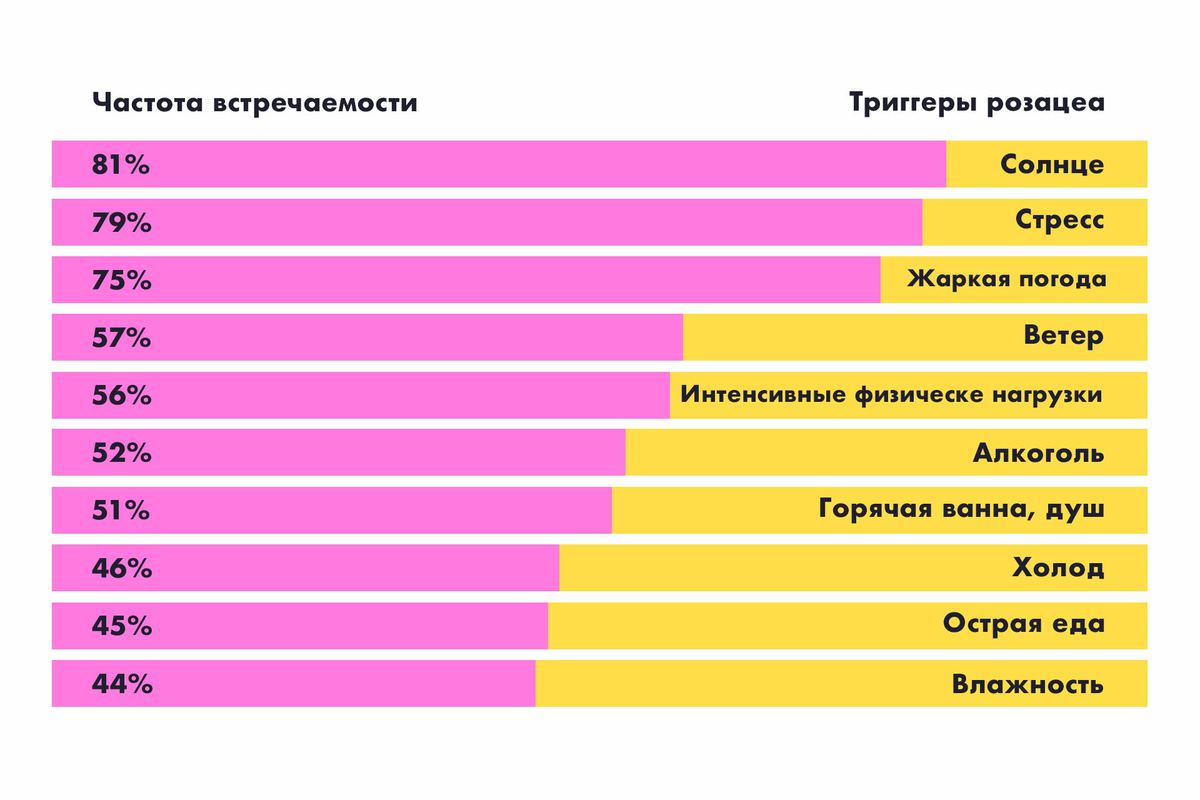
Розацеа – болезнь любителей выпить?
И да и нет. Алкоголь является триггером розацеа, но не самым частым.
Алкоголь в списке триггеров находится лишь на пятом месте, поэтому нельзя считать выпивку первопричиной болезни. Есть предубеждение, что розацеа страдают люди с алкоголизмом. Это не так. Не все люди с розацеа пьют. А даже если позволяют выпить бокал вина, то и его хватит, чтобы сосуды расширились.
Как врач определит, что у меня именно розацеа?
У многих заболеваний есть чёткие критерии для того, чтобы поставить диагноз. Доктор Хаус кричит в сериале «Волчанка!» не потому, что ему так показалось. Он увидел свойственные болезни признаки. У розацеа они тоже есть.
Чтобы определить розацеа, достаточно одного диагностического симптома или двух основных – и всё это можно определить внешне без сдачи анализов. Все остальные признаки считаются вторичными. Их учитывают, чтобы подобрать лечение симптомов розацеа. Но для диагноза это роли не играет.
Признаки, по которым ставят диагноз розацеа
- Диагностические признаки розацеа: стойкое покраснение лица, утолщение кожи.
- Основные признаки розацеа: видимые кровеносные сосуды, раздражение глаз, папулы и нестойкое покраснение лица.
Можно ли как-то предвидеть развитие розацеа и поставить диагноз заранее, чтобы начать лечение?
На самом деле можно. Иногда врачам удаётся заметить изменения кожи у подростков и молодых девушек и парней до 30 лет. Обычно люди обращаются к врачу-дерматологу за помощью в лечении акне, а он замечает покраснение на коже и видимые сосуды.
Но эта находка никак не поможет вылечить розацеа. Это неизлечимая болезнь, которую, к счастью, можно контролировать. И чем раньше вы обратитесь к врачу, тем лучше кожа будет выглядеть и поддаваться симптоматическому лечению. А если получится понять свои триггеры и избегать их, то следы болезни будут почти незаметны.
Как лечат симптомы розацеа?
Наблюдение за триггерами
Это первая ступень в облегчении симптомов и очень важная. До кремов и назначения лазерных процедур врач прежде всего посоветует убрать триггеры розацеа. Не все их знают, поэтому поначалу может быть непросто.
Лучший способ определить триггеры – познакомиться со списком самых частых и начать вести дневник. Национальное сообщество экземы советует вести его каждый день и отслеживать 6 основных пунктов:
- Погода. Поскольку ветер, жара и влажность обостряют розацеа, нужно поглядывать на прогноз погоды.
- Еда и напитки. Розацеа провоцируют острые блюда, вино, сидр, цитрусовые и другие продукты. Ваша цель – не исключить разом все радости жизни, а наблюдать, как на них отзывается кожа.
- Физическая активность. Интенсивные тренировки до пота и сбивчивого дыхания – триггеры розацеа. Если не хотите бросать спортзал – снижайте интенсивность и смотрите, в каком темпе ваша кожа не краснеет.
- Косметика и уход для лица. Любая косметика может повысить чувствительность кожи, так как не бывает гипоаллергенных средств. Стандартов, по которым средства так называют, нет. Тот же принцип работает и с розацеа.
- Назначения врача. Если вы лечите розацеа, то наверняка вам нужно ежедневно что-то мазать на кожу или пить. Ставьте в дневнике галочку о том, что не забыли это сделать.
- Состояние кожи. Укажите, как сегодня выглядит ваше лицо и есть ли какие-то изменения.
Избавиться от триггеров – значит держать болезнь под контролем. Кому-то достаточно выполнить этот этап, чтобы покраснение исчезло.
Лечение симптомов розацеа
Подбирать лечение розацеа должен врач-дерматолог с учётом ваших основных проблем с кожей. Препараты и процедуры могут меняться. Это зависит от симптомов розацеа или сопутствующих болезней. Например, нет ли у вас одновременно розовых угрей и акне.
Но мы можем перечислить несколько эффективных способов убрать симптомы розацеа из международных гайдлайнов.
Покраснения, прыщи и видимые сосуды. Почти все известные способы терапии розацеа эффективны при этих жалобах. Уменьшить их помогают мази с антибиотиком в составе – наиболее изучен и эффективен метронидазол. А ещё гели, способные сужать сосуды. Например, средство «Мирвазо» из аптеки. Также можно попробовать азелаиновую кислоту в большой концентрации. А вот ретиноиды работают при розацеа хуже. Доказательства эффективности при этой болезни скудные. Ещё помогает лазерная и световая терапия. Аппарат IPL – убирает красноту на 20% после первого применения. Но как часто повторять процедуру и надолго ли хватит эффекта – неясно. А лазер за три применения может полностью убрать красноту и сосудистую сетку. Эффект продлится около пяти лет.
Уплотнение кожи и разрастания на ней. А вот фиму убрать с лица можно c помощью фракционного CO2-лазера или хирургическим путём. Это работает и даёт результат в виде кожи без образований. Может хватить одной операции и поддерживающего лечения в виде кремов или таблеток, чтобы утолщения больше не появились. Но могут понадобиться и курсы лазерной терапии – всё зависит от тяжести состояния.
Воспаление глаз. Здесь лучше всего помогает уход за слизистой глаз и увлажнение каплями, а также приём системных антибиотиков. Их нужно не мазать, а пить.
Постоянное наблюдение у врача-дерматолога
Чтобы взять розацеа под контроль, нужно заручиться поддержкой специалиста. Это должен быть врач-дерматолог, который хорошо разбирается в вашей болезни и может подобрать эффективное лечение симптомов. Методы, описанные выше, ему положено знать.
Лечение симптомов розацеа – длительный процесс. Насколько он затянется, определяет врач. Возможно, вам нужно будет продолжать мазать или принимать препараты годами. А ещё бережно относиться к коже и ухаживать за ней, обращая внимание на триггеры.
Источник
