Рак кожи пальцев рук


Меланома (от греческого melanos – черный) – это злокачественная опухоль, происходящая из меланоцитов. Это особые клетки, которые преимущественно локализуются в дерме и синтезируют пигмент меланин. Его количество определяет цвет кожи.
Больше всего таких клеток содержится в пигментных невусах, в народе называемыми родинками. Однако определенное количество меланоцитов имеется в слизистых оболочках внутренних и наружных органов, а также в глазном яблоке. Соответственно, опухоль может развиваться в любом из них.
Почему развивается меланома
Ответа на вопрос, почему происходит злокачественная трансформация меланоцитов и развивается меланома, нет. Однако установлены факторы риска, при наличии которых вероятность развития опухоли увеличивается:
- 1-2 фототип кожи – это люди со светлой кожей, светлыми или рыжими волосами.
- Частые солнечные ожоги, особенно в детском и юношеском возрасте.
- Длительное пребывание на солнце.
- Наличие меланомы у близких родственников.
- Наличие более 100 родинок на теле, либо большое количество родимых пятен (50) у людей младше 20 лет.
- Меланоз Дюбрея.
- Генетическая предрасположенность.
- Гормональные перестройки – половое созревание, климакс.
Большое значение имеет травматизация родинок, в ряде случаев для того чтобы развилась меланома, достаточно травмировать пигментный невус 1-2 раза. Нужно иметь ввиду, что травматизация может носить хронический характер. Например, родимые пятна часто травмируются одеждой при расположении на шее, в паховых складках, на туловище.
Как проявляется меланома
Симптомы меланомы очень разнообразны. Она может иметь разные размеры, форму, цвет и поверхность. Размеры варьируют от 1-2 мм до нескольких сантиметров, форма может быть самой различной. Что касается цвета, то здесь тоже имеются варианты. Чаще всего меланома черная, но может быть коричневой, фиолетовой или даже розовой. Нередки случаи, когда в одном новообразовании сочетается сразу несколько цветов.
Поверхность меланомы может быть неизмененной, но со временем она может изъязвляться, кровоточить или мокнуть. На начальной стадии характерен симптом лаковой кожи, когда на опухоли отсутствует кожный рисунок.
С точки зрения клинических проявлений выделяют следующие формы меланомы:
- Поверхностно-распространяющаяся меланома. Сначала она выглядит как коричневое или черное пятно или бляшка, если она и возвышается над поверхностью кожи, то незначительно. В таком состоянии она может находиться до 7 лет. При прогрессировании она утолщается и превращается в узел, при этом может изменяться ее окрас
- Узловая меланома. Имеет форму узла, полипа или гриба, синекрасного или черного цвета. Постепенно его поверхность изъязвляется и начинает кровоточить.
- Лентиго-меланома. Является результатом злокачественного перерождения меланоза Дюррея. Длительное время (до 20 лет) она существует в виде пятна или бляшки, а затем начинается ее вертикальный рост. При этом, очаг принимает неправильную форму и неравномерное окрашивание.
- Акральная меланома. Она развивается на пальцах руки или ног в ногтевом ложе и имеет вид темного пятна под ногтем.
Стадии
- 0 стадия, или меланома in situ – имеется дисплазия или неизвазивное поражение злокачественными клетками.
- 1 стадия – толщина меланомы составляет не более 1 мм, или до 2 мм но без изъязвления поверхности.
- Вторая стадия выставляется, если толщина изъязвленной опухоли более составляет более 2 мм, или менее 2 мм при отсутствии изъязвления ее поверхности.
- 3 стадия выставляется если меланома дает метастазы в регионарные лимфатические узлы.
- 4 стадия – любая меланома с метастазами во внутренние органы.
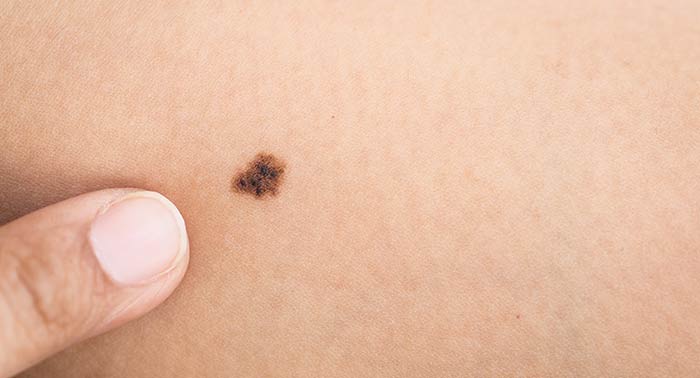
Как диагностируется меланома
Несмотря на то, что меланома, как правило, располагается на кожных покровах и доступна осмотру, поставить диагноз на начальных стадиях не всегда представляется возможным. Большое значение уделяется самоосмотру кожных покровов, при этом особое внимание необходимо уделить невусам. Заподозрить злокачественное новообразование можно по следующим признакам:
- Асимметричность.
- Неровность и нечеткость края родинки.
- Неравномерность окраски.
- Диаметр родинки более 6 мм.
- Наличие ряда характерных изменений невуса: изменение пигментации (усиление или наоборот, ослабление), изменение кожного рисунка (гладкость поверхности невуса или наоборот, ее шелушение или изъязвление), появление покраснения вокруг родинки, зуд, чувство жжения или покалывания. Сюда же относится и исчезновение родимого пятна.
При наличии этих признаков рекомендуется обратиться к дерматологу. Он проведет физикальный осмотр с помощью дерматоскопии (изучит новообразование под 10-40 кратным увеличением) и когерентной томографии.
Во время приема осматривается кожа всего тела, в том числе голова и кожа подошв стоп. Это необходимо, поскольку есть риск первично-множественных синхронных опухолей, которые диагностируются у 5-10% больных. Причем, это может быть как вторая меланома, так и рак кожи.
Если на поверхности новообразования есть язвы, можно взять мазки-отпечатки и провести цитологическое исследование. Оно позволит поставить диагноз до операции и сразу спланировать радикальное удаление опухоли.
При поиске метастазов выполняется следующее обследование:
- Рентген органов грудной клетки.
- УЗИ.
- Если есть данные за поражения скелета, проводят рентген костей или остеосцинтиграфию.
- Если есть неврологическая симптоматика, выполняют КТ или МРТ.
При увеличении регионарных лимфатических узлов, проводят их пункцию под контролем УЗИ. Данная процедура позволит обнаружить регионарные метастазы.
Если вышеперечисленными методами невозможно подтвердить или опровергнуть диагноз, допускается проведение эксцизионной биопсии с отступом 0,5 см в пределах здоровых тканей с последующим срочным гистологическим исследованием. При подтверждении диагноза, немедленно выполняют радикальную операцию.
Лечение меланомы
Выбор тактики лечения определяется стадией заболевания. При 1-3 стадии основным методом является хирургическая операция, которая по показаниям может дополняться химиотерапией. При 4 распространенных стадиях показана иммунотерапия с учетом молекулярного профиля опухоли. Если такое лечение невозможно, проводят химиотерапию.
Лечение 1-2 стадии
Основным моментом при лечении 1-2 стадии меланомы является радикальное хирургическое удаление опухоли. Ее обязательно удаляют в пределах здоровых тканей, причем величина отступа определяется данными морфологического исследования:
- При меланоме in situ отступают 0.5 см.
- Если по данным гистологического исследования опухоль более 2 мм, рекомендуют отступать от ее края не менее, чем на 1 см.
- При толщине меланомы более 2 мм, отступ должен составлять не менее 2 см.
Допускается уменьшение отступа при удалении меланомы на пальцах рук, чтобы сохранить их функциональность. Если использовалась эксцизионная биопсия, и диагноз был подтвержден, проводят иссечение рубца с вышеуказанными отступами в сроки 4-8 недель.
Рутинное профилактическое удаление регионарных лимфатических узлов или их облучение не показано. Вместо этого проводят биопсию сторожевого ЛУ. Только если ее результаты положительны, проводят лимфаденэктомию.
Лечение распространенных форм заболевания
Лечение больных с распространенными формами меланомы будут зависеть от возможности хирургического удаления опухоли.
Если меланома находится в резектабельном состоянии, рекомендуют ее радикальное удаление с выполнением регионарной лимфаденэктомии. Если при биопсии сторожевого узла были обнаружены метастазы, проводят полное удаление лимфатических узлов подмышечной области с максимально полным удалением жировой клетчатки, в которых эти узлы располагались.
После операции пациенту предлагают проведение иммунотерапии и лучевой терапии на зону регионарного метастазирования. ЛТ снижает вероятность регионарного рецидива у больных с факторами высокого риска:
- Поражение 4 и более ЛУ.
- Если метастаз вышел за пределы капсулы ЛУ.
Облучение проводят в режиме фракционирования в суммарной очаговой дозе 48Гр.
Пациентам с высокими и промежуточными рисками прогрессирования меланомы предлагают проведение адъювантной (послеоперационной) иммунотерапии. В группу риска входят больные со следующими характеристиками меланомы:
- Толщина опухоли от 2 до 4 мм с изъязвленной поверхностью новообразования.
- Толщина опухоли более 4 мм с любой поверхностью.
В рамках адъювантной иммунотерапии применяют препараты рекомбинантного интерферона и блокаторы рецептора CTLA4 (ипилимумаб). Данное лечение увеличивает медиану безрецидивной выживаемости и общей продолжительности жизни. Адъювантная иммунотерапия начинается не позднее 9 недель после операции и продолжается до 12 месяцев.

Лечение нерезектабельной и метастатической меланомы
Лечение нерезектабельных и метастатических форм меланомы определяется молекулярно-генетическими особенностями опухоли. Первоочередное значение имеет наличие мутации в гене BRAF. Если результат теста отрицательный (мутации нет), проводят исследование на мутацию в гене CKIT.
Лечение меланомы при наличии мутации BRAF
В рамках терапии первой линии используется один из следующих методов лечения:
- Монотерапия ингибиторами
- Монотерапия анти-
- Комбинированное применение ингибиторов BRAF+ антиPD
- Комбинированное применение ингибиторов BRAF+ МЕК (для пациентов со стремительным прогрессированием или большим объемом опухолевой массы).
Лечение проводят длительно, до прогрессирования или развития тяжелых осложнений, требующих отмены препаратов. Если молекулярно-генетический статус опухоли не уточнен, назначение данных препаратов не проводится, поскольку есть вероятность парадоксального ускорения и прогрессирования роста меланомы
Также данные препараты могут спровоцировать развитие рака кожи. Поэтому необходимо регулярно осматривать кожные покровы на предмет наличия подозрительных новообразований. Если таковые имеются, их подвергают хирургической обработке. Отмену лечения или уменьшение дозы препаратов при этом не проводят.
Лечение при наличии мутации CKIT
В рамках терапии первой линии, используется терапия анти-PD1 или иматиниб (ингибитор CKIT). Терапия применяется до прогрессирования или развития осложнений, требующих отмены препарата.
При прогрессировании заболевания, при наличии мутаций BRAF и CKIT, в рамках терапии второй линии используются ниволумаб или пембролизумаб. При медленном прогрессировании применяется ингибитор CTLA4 ипилимумаб. При невозможности проведения иммунотерапии используются цитостатики.
Следует отметить, что химиотерапия менее эффективна при лечении меланомы и дает больше осложнений. Поэтому ее не рекомендуют применять в рамках терапии первой линии и используют только тогда, когда все ресурсы исчерпаны или другое лечение недоступно.
Лечение при отсутствии мутаций BRAF и CKIT
При отсутствии данных мутаций, показано назначение ингибиторов PD1. Если опухоль оказалась к ним нечувствительна, или наступило прогрессирование, переходят на ингибиторы CTLA4 (ипилимумаб). В рамках терапии 3 линии применяются цитостатики.
При лечении нерезектабельной меланомы руки может быть применена гипертермическая перфузия с мелфаланом. Этот метод применяется в рамках паллиативной терапии для сохранения конечности у пациентов, не ответивших на иммунотерапию и цитостатическую терапию.
Профилактика меланомы
- Поскольку меланома часто развивается из родинок, рекомендуется проводить регулярный самоосмотр кожных покровов на предмет изменения имеющихся невусов и отслеживание возникновения новых.
- При наличии большого количества родинок, рекомендуется отказаться от загара и нахождения под прямыми солнечными лучами.
- При загаре необходимо пользоваться солнцезащитными средствами.
- Избегать попадания на незащищенную кожу прямых солнечных лучей.
Источник
20.04.2018
В Сети огромное количество материала о раке кожи. К сожалению, информация, которая представлена не в виде научных статей и не на сайтах дерматоонкологов, не выдерживает никакой критики.
В этой статье я отвечу на многие животрепещущие вопросы: «как распознать у себя рак кожи?», «опасен ли рак кожи?», «какие варианты лечения рака кожи существуют?» и другие.
Виды рака кожи
Существует 3 вида часто встречающихся злокачественных опухолей кожи. Они различаются как по частоте заболеваемости (т. е. шансу заболеть), так и по степени опасности для жизни – базалиома, плоскоклеточный рак и меланома.
Меланома – одна из редких и опасных опухолей кожи. Она составляет всего 4 % от общего количества злокачественных образований кожи, но является причиной почти 80 % смертей при этой локализации. О меланоме можно подробно прочитать здесь.
Базальноклеточный рак кожи
Базалиома – самый частый, но вместе с тем и наиболее безопасный вид рака кожи. Смерть от базалиомы возможна только в очень запущенных случаях или при агрессивных формах (базосквамозной) опухоли. Благоприятное течение базалиомы обусловлено тем, что она практически никогда не дает метастазов (всего 0,5 % случаев).
Симптомы и признаки
Наиболее часто базалиома возникает на коже носа, чуть реже на лице и значительно реже – на остальных частях тела.
Пик заболеваемости приходится на возраст старше 40 лет. Самой молодой пациентке, которой по гистологии установили диагноз базалиома, было 39 лет.
То, как выглядит базальноклеточный рак кожи, зависит от формы:
- Узловая форма (синоним нодулярная). Опухоль представлена в форме узелка. Отличить ее от других образований кожи можно по увеличенному количеству сосудов на поверхности, восковидному блеску и мелким серо-голубым включениям. Все эти признаки видны на фото.
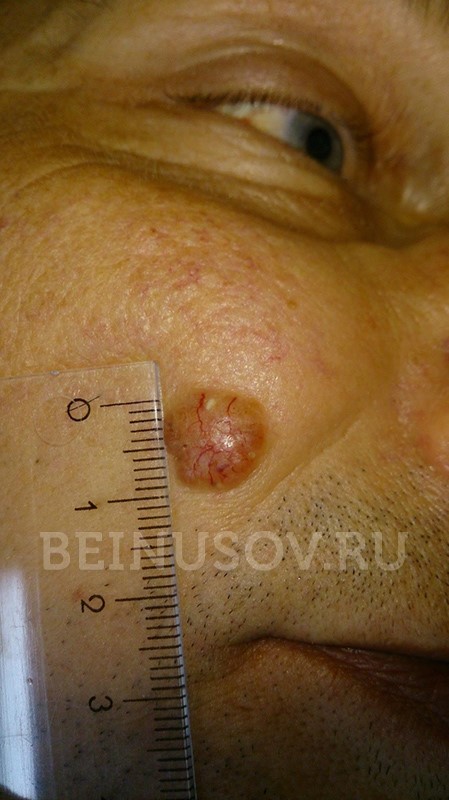
Узловая форма базалиомы
Кроме того, на поверхности узловой базалиомы может быть еще один характерный признак – изъязвление.
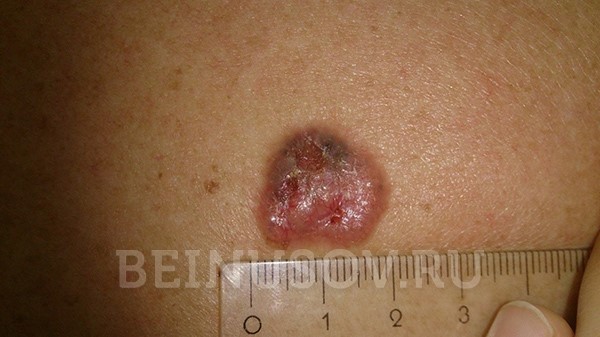
Узловая базалиома с изъязвлением
- Поверхностная форма базалиомы в большинстве случаев представлена в виде участка покраснения на коже. Возможны также элементы шелушения и уже упоминавшийся выше восковидный блеск.
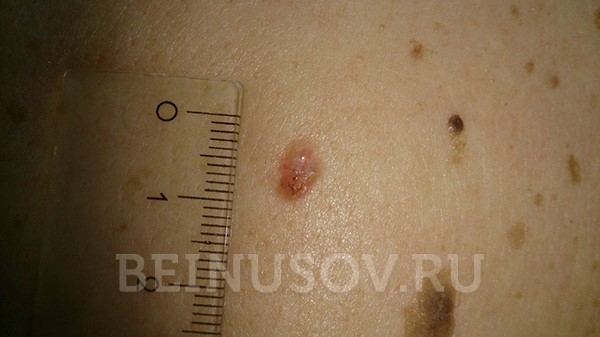
Поверхностная форма базалиомы
- Склеродермоподобная форма базалиомы – очень редкая и часто представляет трудности в диагностике. Она характеризуется более светлым и более твердым в сравнении с окружающей кожей уплотнением.
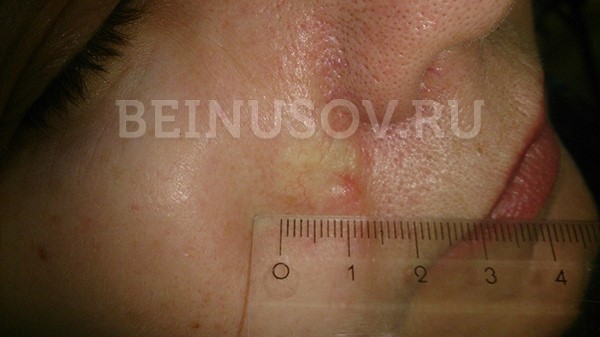
Склеродермоподобная форма базалиомы
- Пигментная форма базалиомы составляет очень малую часть от общего числа этих опухолей. Ее отличает большое количество пигмента. В связи с этим базалиому часто принимают за меланому при осмотре без дерматоскопа.
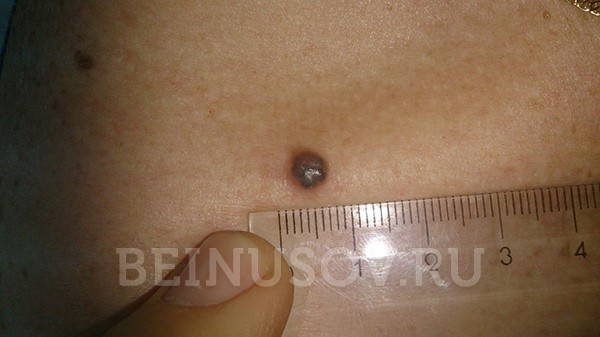
Пигментная форма базалиомы
- Язвенная форма базалиомы может достигать очень больших размеров и в запущенных случаях практически не поддается лечению.
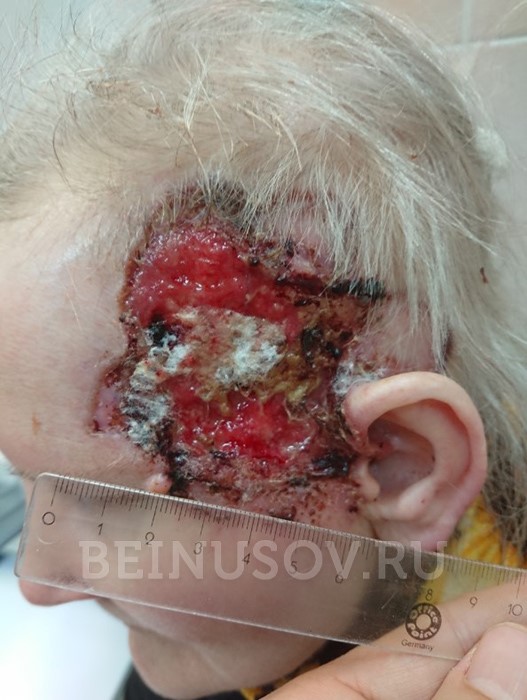
Язвенная форма базалиомы
Фото в начальной стадии
К сожалению, базальноклеточный рак кожи крайне сложно диагностировать на ранних стадиях, т. е. при минимальных размерах. Вот несколько фотографий:
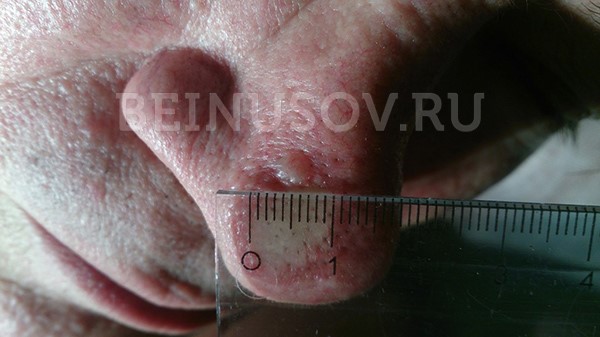
Базалиома кожи носа, узловая форма, размер 5 мм
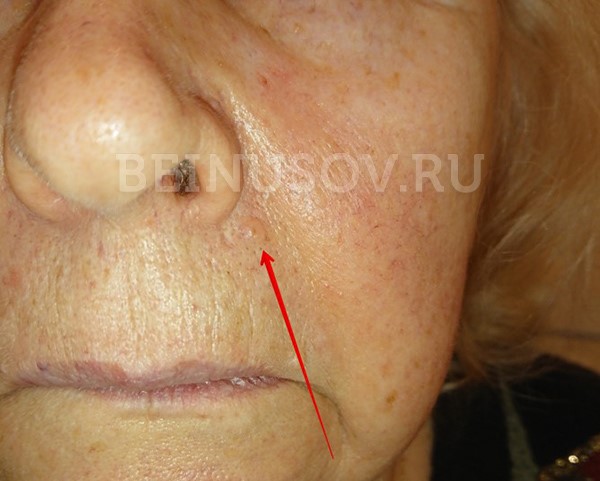
Базалиома, узловая форма, 3 мм в диаметре
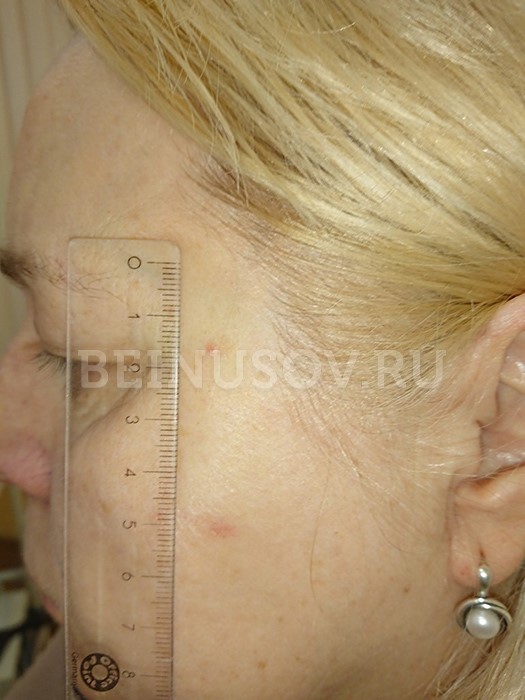
Узловая базалиома височной области, диаметр 2 мм
Диагностика базалиомы на ранних стадиях, при маленьких размерах опухоли, может представлять значительные трудности. Только сочетание комплексного осмотра всей кожи, тщательного выяснения истории существования образования и дерматоскопии поможет в установке диагноза базалиома на ранней стадии.
Базалиомы с высоким и низким риском рецидива (NCCN, 2018)
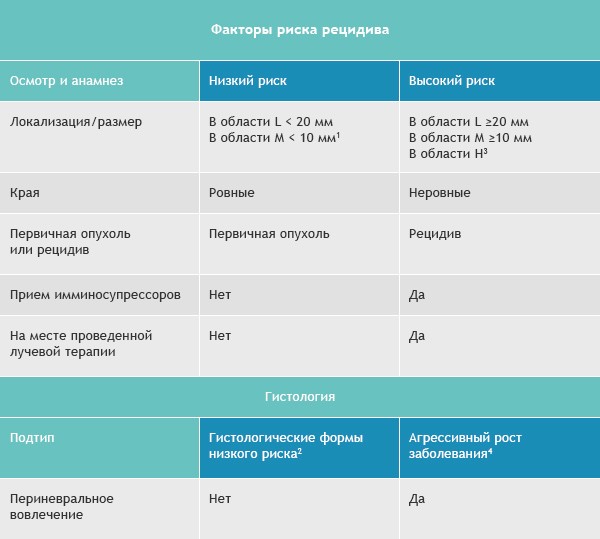
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Локализация вне зависимости от размера может быть признаком высокого риска
- Гистологические формы низкого риска: узловая (нодулярная), поверхностная, кератотическая, пилоидная, с дифференцировкой в сторону придатков кожи, фиброэпителиома Пинкуса
- Область H означает высокий риск вне зависимости от размера
- Морфеаподобный, базосквамозный (метатипический), склерозирующий, смешанный инфильтративный, микронодулярный в любой части опухоли
Для присвоения опухоли статуса «высокий риск рецидива» достаточно только одного из факторов из правого или левого столбца.
Лечение базалиомы
Основной целью лечения базальноклеточного рака является полное удаление опухоли с максимальным сохранением косметических свойств и функций тех частей тела, где развилось это новообразование.
Как правило, наилучший результат обеспечивается хирургическими методами. Однако желание сохранить функциональность и косметические свойства может привести к выбору лучевой терапии в качестве основного метода лечения.
В зависимости от степени риска рецидива (см. выше) подход к лечению базалиомы может различаться.
У пациентов с поверхностной формой базалиомы и низким риском рецидива, когда хирургия или лучевая терапия противопоказаны или неприменимы, могут быть использованы следующие методы лечения:
- 5-фторурациловая мазь;
- мазь «Имиквимод» («Алдара», «Кераворт»);
- фотодинамическая терапия;
- криодеструкция.
Микрографическая хирургия по Mohs может быть рекомендована пациентам с высоким риском рецидива.
Химиотерапия при базалиоме включает препараты-ингибиторы сигнального пути hedgehog – висмодегиб (эриведж) и сонидегиб (одомзо). Эти препараты могут помочь в случае, когда хирургические методы, как и лучевая терапия, неприменимы или противопоказаны.
Что нужно знать о базалиоме?
- В подавляющем большинстве случаев базалиома не представляет угрозы для жизни.
- Если при гистологическом исследовании удаленного образования получен ответ базальноклеточный рак – ничего страшного в этом нет. Важно убедиться, что образование удалено полностью – обязательно проконсультируйтесь с онкологом.
- Если после удаления базалиомы в гистологическом исследовании есть фраза «в крае резекции опухолевые клетки» или что-то похожее – необходимо дальнейшее лечение с целью полного удаления опухоли.
- Настоятельно не рекомендую удалять базалиому без гистологического исследования, т. к. даже очень типично выглядящее образование может быть вовсе не тем, чем кажется на первый взгляд.
- Базалиому нужно лечить. Наблюдение – плохой вариант при подобном диагнозе. Лечение запущенных форм (см. фото язвенной формы) крайне трудное и дорогостоящее.
- Если у вас уже удалили базалиому, необходимо регулярно проходить осмотр всей кожи у онколога с целью возможного выявления еще одной такой опухоли.
- Вероятность метастазирования у метатипического (базосквамозного) гистологического типа выше, чем у остальных видов.
Плоскоклеточный рак
Встречается реже, чем базалиома, второй по частоте вид рака кожи и имеет чуть менее благоприятный прогноз. Однако необходимо отметить, что течение заболевания значительно менее злокачественное, чем при меланоме.
Метастазы возникают относительно редко – в среднем в 16 % случаев [1]. У больных плоскоклеточным раком кожи размером менее 2 см 5-летняя выживаемость составляет около 90 %, при больших размерах и прорастании опухоли в подлежащие ткани – менее 50 % [1].
Может возникать на любых участках тела, в том числе на гениталиях и на слизистых, однако наиболее часто – в местах, подверженных попаданию солнечных лучей.
Симптомы и признаки
То, как выглядит плоскоклеточный рак кожи, зависит во многом от клинической формы заболевания.
Ороговевающая форма – возвышение или ровная поверхность, покрытая роговыми чешуйками, которые могут нарастать и отваливаться. При повреждении может кровоточить.
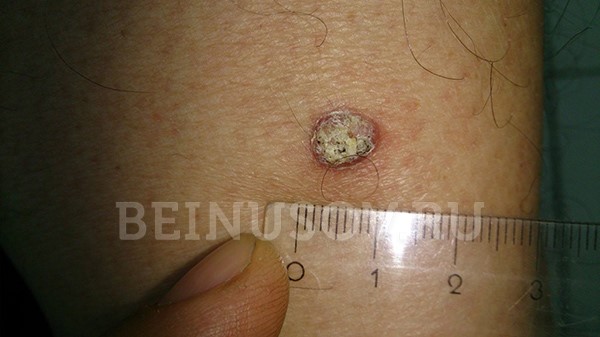
Ороговевающая форма плоскоклеточного рака кожи
Необходимо помнить, что под маской кожного рога может скрываться именно ороговевающая форма плоскоклеточного рака. В связи с этим подобные образования всегда стоит удалять только с гистологическим исследованием:
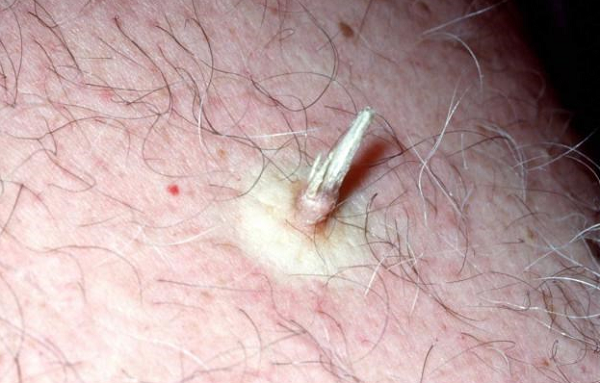
Кожный рог следует удалять с гистологией – под его маской может скрываться ороговевающая форма плоскоклеточного рака
Неороговевающая эндофитная форма (растущая в направлении окружающих тканей). Чаще всего выглядит как длительно не заживающая рана или язва, которая может со временем углубляться и расширяться.
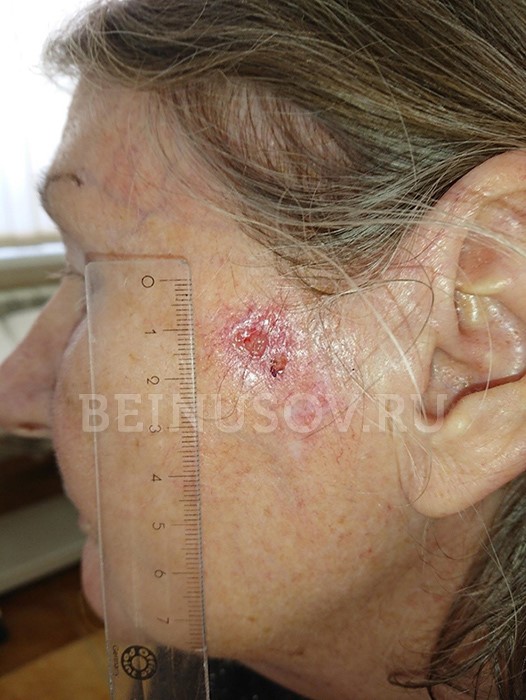
Неороговевающая эндофитная форма плоскоклеточного рака кожи
Экзофитная неороговевающая форма плоскоклеточного рака кожи выглядит как узел, возвышающийся над уровнем кожи. Поверхность узла может быть эрозирована или мокнуть.
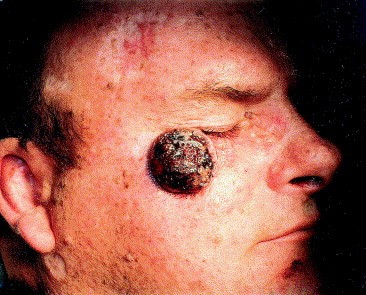
Экзофитная неороговевающая форма плоскоклеточного рака кожи
Фото в начальной стадии
Под начальной стадией плоскоклеточного рака понимается состояние, когда злокачественный процесс ограничен эпидермисом – самым верхним слоем кожи. Обозначается в диагнозе как in situ или внутриэпидермальный плоскоклеточный рак. Это заболевание не представляет опасности для жизни, если удалено полностью.
Существует 2 формы этой фазы заболевания:
Болезнь Боуэна
Чаще всего представлена одиночными плоскими бляшками, с четкими границами, асимметричной формой, неровными краями. Размер достигает 7-8 мм. Образование может постепенно увеличиваться, на поверхности часто отмечается шелушение либо образование корочек.
Цвет красный или коричневый, располагается на любых участках тела. [3]
От себя добавлю, что в моей практике гистологически подтвержденная болезнь Боуэна встретилась всего один раз. Выглядела как небольшое (3 х 4 х 3 мм) телесного цвета уплотнение с гладкой поверхностью на коже ствола полового члена у мужчины 43 лет.
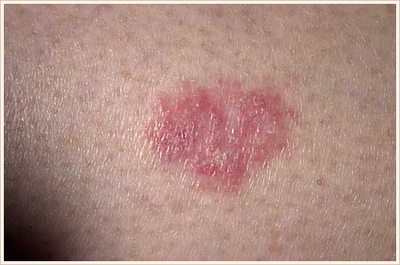
Болезнь Боуэна
Эритроплазия Кейра
Вторая форма рака кожи начальной стадии, которая развивается наиболее часто на коже крайней плоти полового члена или головке. Значительно реже заболевание поражает женские наружные половые органы.
Наиболее частый внешний вид эритроплазии Кейра – ярко-красное пятно с четкими границами, влажной блестящей поверхностью [3].
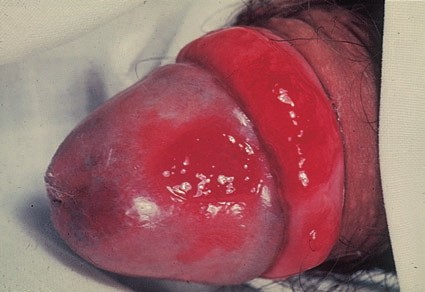
Эритроплазия Кейра
Лечение плоскоклеточного рака кожи (NCCN, 2018)
Как и в случае с базалиомой, для плоскоклеточной карциномы выделяют группы высокого и низкого рисков рецидивирования и метастазирования.
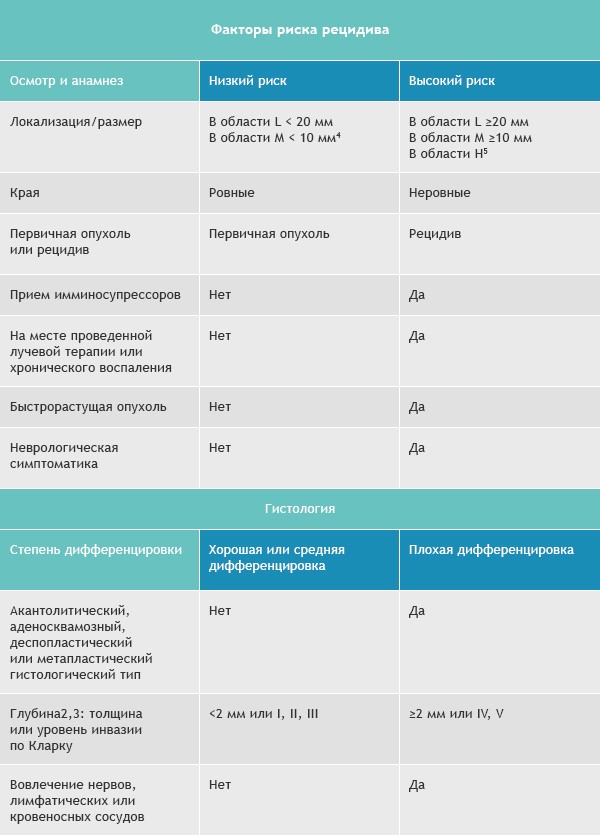
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Ободок гиперемии должен быть учитываться при измерении размера.
- Эксцизионная биопсия более предпочтительна, чем инцизионная.
- Модифицированное измерение толщины по Бреслоу должно исключать паракератоз и «корочку», должно проводиться от основания язвы, если таковая имеется.
- Локализация независимо от размеров может быть признаком высокого риска.
- Область H подразумевает высокий риск вне зависимости от размера.
Основные принципы и методы лечения при плоскоклеточном раке – такие же, как и при базалиоме.
Основная цель – сохранить функциональность и косметические качества. Наиболее эффективным принято считать хирургический метод – удаление опухоли с захватом 4-6 мм здоровых тканей при низком риске рецидивирования и метастазирования. Для опухолей с высоким риском рекомендована микрографическая хирургия по Mohs либо иссечение в более широких границах, чем при низком риске.
Лучевая терапия применима в случаях, когда другие методы не могут быть использованы. При химиотерапии плоскоклеточного рака могут применяться препараты платины (цисплатин, карбоплатин), а также ингибиторы EGFR (цетуксимаб).
Как не заболеть раком кожи? Чего избегать?
Солнечный свет. Наиболее доказанной причиной появления обоих видов рака кожи, впрочем, как и меланомы, является воздействие солнечного света. Если вы любите бывать в жарких странах, у вас светлые волосы и кожа или ваша работа связана с длительным пребыванием на солнце – стоит серьезно озаботиться защитой от ультрафиолета.
Предраковые заболевания кожи – следующий фактор, который может предшествовать развитию плоскоклеточной формы: актинические (солнечные) кератоз и хейлит, лейкоплакия, папилломавирусная инфекция слизистых оболочек и гениталий. Этот вид опухоли может развиться также на фоне рубцовых изменений после ожогов или лучевой терапии.
Контакт с канцерогенами
Различные химические вещества могут приводить к развитию рака кожи: мышьяк и нефтепродукты.
Ослабленная иммунная система. Люди, принимающие иммуносупрессоры после трансплантации органов, или носители ВИЧ-инфекции имеют повышенный риск развития рака кожи плоскоклеточного типа.
Резюме
Рак кожи в подавляющем большинстве случаев – не смертельное заболевание. На ранних стадиях он лечится вполне успешно, в арсенале врачей много разных методов. В случае агрессивных форм или длительного течения без лечения рак кожи может представлять опасность для жизни.
Список литературы
- Ганцев Ш. Х., Юсупов А. С. Плоскоклеточный рак кожи. Практическая онкология. 2012; 2: 80-91.
- Miller AJ, Mihm MC. Melanoma. N Engl J Med. 2006; 355:51-65.
- И. А. Ламоткин. Клиническая дерматоонкология: атлас / М.: БИНОМ. Лаборатория знаний, 2011.
Другие статьи:
- Удаление родинок на различных участках кожи
- Витамин D, загар и меланома
- Рубцы после удаления родинок: можно минимизировать риск их появления
- Почему я удаляю бородавки только с гистологией
Полезная статья? Сделайте репост в Вашей социальной сети!
Оставьте комментарий или задайте вопрос
Источник
