Рак кожи рук у рентгенологов

Острые профессиональные лучевые поражения рентгенологов являются в настоящее время почти анахронизмом. Лишь в очень редких случаях при полной неосведомленности персонала о биологическом действии рентгеновых лучей (см. Рентгеновское излучение) и недопустимом несоблюдении обязательных мер предосторожности могут возникнуть у людей, работающих в сфере излучения, общие сравнительно умеренные проявления острой лучевой болезни или чаще так называемые рентгеновские ожоги кожи. Это имеет место главным образом у инженерно-технического персонала при рентгенографии металлических изделий, а среди врачей — у хирургов при вправлении переломов или поисках сложных инородных тел под контролем рентгеновых лучей, а также при так называемых утяжеленных рентгенологических исследованиях, при которых врачи хирурги, урологи, нейрохирурги и пр. становятся жертвой чрезмерного местного или общего облучения, превышающего максимально допустимые уровни действия ионизирующей радиации.
Актуальное значение имеют главным образом хронические профессиональные лучевые поражения рентгенологов.
Наиболее характерен специфический, весьма длительно протекающий дистрофически-дегенеративный процесс кожных покровов — хронический дерматит у врачей рентгенологов, занимающихся рентгенодиагностикой желудочно-кишечных больных, при которой приходится прибегать к пальпации.
Рентгеновский дерматит развивается у рентгенологов с большим профессиональным стажем, однако его возникновение, темпы развития и степень выраженности зависят и от еще неуточненных причин, которые принято обозначать как индивидуальное предрасположение. При пренебрежении требованиями защиты поражается в первую очередь кожа тыльной поверхности кистей рук и особенно пальцев правой (пальпирующей) руки, реже — кожные покровы лица, лба. В ранних стадиях рентгеновского дерматита наблюдаются лишь функциональные нарушения (парестезии, повышенная термическая чувствительность кожи рук). При дактилоскопии рано обнаруживается сглаженность поверхности кожи, рисунок эпидермальных борозд нивелируется. Кожа постепенно теряет свою эластичность и вследствие атрофии сальных и потовых желез становится сухой, грубой. В более выраженных случаях она меняет свою окраску; развивается диспигментоз: светлые беловатые участки атрофии
кожи чередуются с пятнами сгущенного бурого или коричневатого пигмента. Возникают и телеангиэктазии. Выпадают пушковые волосы, постепенно эпиляция прогрессирует. Кроме атрофических явлений, наступают и реактивные изменения противоположного знака — гиперпластические процессы (гиперкератозы, папилломатозные и бородавчатые разрастания).
Ногти приобретают тусклый грязновато-серый или бурый цвет, продольно и наискось исчерчены, пластинчаты, искривлены и скрючены, становятся хрупкими, ломкими, крошатся. В ногтевом ложе развиваются заусеницы, кожные валики приподняты и подрыты, и здесь раньше всего образуются болезненные трещины и изъязвления.
Выраженный рентгеновский дерматит очень плохо поддается лечению, и, раз начавшись, обычно в течение ряда лет медленно и неуклонно прогрессирует. Он является наиболее показательным примером предракового процесса: почти неизбежно, даже после прекращения дальнейшего действия рентгеновского излучения, через годы на почве выраженного дерматита возникает истинный профессиональный рак кожи рентгенологов. Гистологически это, как правило, плоскоклеточный рак с явной тенденцией к ороговению. Клинически для этого рака характерны сравнительно с другими раками кожи более молодой возраст, типичная локализация (на коже тыльной поверхности пальцев), первичная множественность, относительно высокая злокачественность. Последняя выражается в значительной болезненности, относительно интенсивном инфильтрирующем росте, метастазировании в ближайшие и отдаленные лимфатические узлы и, главное, неудовлетворительных результатах лечения (лучевое исключается, показано лишь радикальное хирургическое вмешательство) и высокой частоте рецидивов. В мировой литературе зарегистрировано много смертей рентгенологов, главным образом пионеров рентгенологии, от профессионального рака кожи.
Что касается профессиональных изменений системы крови, то в большом проценте случаев у рентгеновского персонала со значительным стажем работы определяется, также с большим индивидуальным акцентом, общая лейкопения — небольшая или умеренная (ниже 5000 и даже 4000 лейкоцитов в 1 мм3 крови), стойкая или преходящая. При этом характерны абсолютный и относительный (порядка 30—45%) лимфоцитоз и моноцитоз. Для эозинофилов циркулирующей крови показательна лабильность, от анэозинофилии и эозинопении до эозинофилии (чаще), доходящей до 12—14% . Характерна также относительная и абсолютная тромбоцитопения, однако без геморрагических явлений. Важны не только количественные, но и качественные сдвиги — дегенеративные изменения в ядрах и протоплазме кровяных элементов, например патологическая зернистость в протоплазме нейтрофилов. Обычное лабораторное исследование красной крови показывает, как правило, либо нормальную картину, либо весьма незначительную эритроцитопению с некоторым понижением содержания гемоглобина.
В последние годы доказано, что рентгенологи болеют лейкозом чаще, чем все другие (по возрасту, полу и т. д.) контрольные группы населения. Можно лишь спорить об относительной частоте различных форм лейкозов у рентгенологов и радиологов. Принято считать, что заболеваемость лейкозами и смертность у рентгенологов по меньшей мере в 2 раза выше, чем у врачей всех других специальностей, и в 4, 8 и даже 10 раз выше, чем у населения, не подвергающегося хроническому профессиональному облучению. Чаще встречается у рентгеновского персонала и миеломная болезнь (С. А. Рейнберг, 1960).
Достоверных статистических данных об относительном предрасположении персонала рентгеновских кабинетов к опухолям вообще (раку желудка, бронхов и пр.) в настоящее время нет. Из-за больших методических и диагностических трудностей, особенно при ранних фазах и малых формах заболеваний, нет также безупречных материалов и о других профессиональных лучевых поражениях рентгенологов. Все же принято считать, что среди персонала рентгеновских кабинетов чаще, чем в сравнимых контрольных группах населения, имеет место в качестве проявления хронической лучевой болезни так называемый вегето-астенический синдром, что рентгенологи будто бы чаще жалуются на общее снижение тонуса, утомляемость и усталость, недомогание, головные боли, снижение аппетита, плохой сон и т. д. Однако строго обоснованных данных, подтверждающих частоту нарушений, хотя бы функциональных, со стороны сердечно-сосудистой, дыхательной, пищеварительной, выделительной и половой систем профессионального происхождения, нет. Также эндокринные расстройства (менструальные, ранний климакс, тиреотоксикоз и пр.), по-видимому, в прямую связь с профессией ставить нет основания. Отмечают частоту изменений у рентгеновского персонала преломляющих сред глаза (катаракта, помутнение роговицы), а также глаукомы. Наконец, что особенно важно, в настоящее время нет еще возможности из-за непреодоленных методических трудностей с надлежащей научной достоверностью решить вопрос о генетических последствиях хронического профессионального облучения. По обширным анкетным данным, число бездетных браков среди рентгеновского персонала равно средним общим показателям, а сведения о количестве уродств и аномалий в их семьях противоречивы.
Острая дискуссия по вопросу об общем укорочении жизни рентгенологов вскрыла большие погрешности в статистической обработке материалов. Переносить же механически на человека результаты экспериментов на животных и насекомых и считать, что профессия рентгенолога означает какое-то сокращение продолжительности жизни, было бы ошибочным.
Профилактика профессиональных лучевых поражений рентгенологов хорошо
разработана. Она включает меры личного, конструктивного и общественно-государственного (законодательного) порядка, сформулированные в виде обязательных постановлений и инструкций. Охрана труда требует хорошей осведомленности персонала о всех возможных отрицательных сторонах дела и строгого соблюдения всех правил безопасности, в первую очередь нормы нагрузок. Превышение предельно допустимых доз ионизирующей радиации запрещено. Работать полагается в одну смену, без совместительства. При просвечиваниях необходимо пользоваться для ограждения от неиспользуемого излучения защитным экраном со свинцовым стеклом, защитными ширмами, фартуками, перчатками. Обязательно систематическое диспансерное наблюдение с обязательными периодическими контрольными исследованиями крови. И если в настоящее время профессиональные лучевые повреждения рентгенологов еще не полностью ликвидированы, то они фактически сведены к вполне приемлемому минимуму.
Источник
Рак кожи — это группа опухолей с локализацией на коже, в которую входят базальноклеточный, плоскоклеточный и метатипический виды. Среди всех злокачественных заболеваний кожи чаще встречаются базалиома и меланома.
Причины рака кожи
Можно выделить несколько главных причин возникновения рака кожи:
- Длительное воздействие ультрафиолетового излучения на незащищенную кожу. Это может быть интенсивный загар или частое посещение солярия. Под действием УФ-лучей происходит повреждение ДНК клеток. При этом возникают мутации, которые активируют онкогены и «выключают» гены, подавляющие опухоли. Например, при плоскоклеточном раке зачастую подавлена активность гена-супрессора TP53, который вызывает гибель клеток с поврежденной ДНК. При базальноклеточном раке нередко имеется мутация в гене PTCH1, который контролирует размножение клеток.
- Воздействие ионизирующего излучения. Это может быть работа, связанная с рентгенологическим излучением, с открытыми источниками излучения. Также повышает риск развития рака кожи наличие лучевой терапии в анамнезе.
- Иммунодефицитные состояния, как врожденные, так и приобретенные (ВИЧ, трансплантация органов, необходимость приема цитостатической терапии и др).
- Хроническая травматизация кожи, например, натирание обувью или одеждой.
- Контакт с химическими канцерогенами — сажа, угольная пыль, парафин, деготь, бытовая химия и др.
- Инфицирование вирусом папилломы человека высокого онкогенного риска.
- Наличие предраковых кожных заболеваний — лейкоплакия, кожный рог, пигментная ксеродерма и др.
Базалиома
 Базальноклеточный рак кожи отличается довольно редким метастазированием и с первого взгляда кажется не таким опасным заболеванием, но это далеко не так. Без грамотной терапии она может привести к тяжелому поражению кожного покрова. При самом худшем прогнозе последствием базалиомы является разрушение подлежащих хрящевой и костной тканей.
Базальноклеточный рак кожи отличается довольно редким метастазированием и с первого взгляда кажется не таким опасным заболеванием, но это далеко не так. Без грамотной терапии она может привести к тяжелому поражению кожного покрова. При самом худшем прогнозе последствием базалиомы является разрушение подлежащих хрящевой и костной тканей.
В чем причина возникновения базалиомы?
Чаще всего базалиому провоцирует длительное ультрафиолетовое излучение, поэтому чаще всего она возникает на открытых участках кожи. Кроме того, развитию базалиомы способствуют химические канцерогены, ионизирующее излучение, иммуносупрессия, воздействие ретровирусов, а также генетическая предрасположенность.
Базалиома встречается и у мужчин, и у женщин примерно в равном соотношении. Ей особенно подвержены люди старше 50 лет. В группу риска автоматически попадает большинство пациентов-блондинов со светлой кожей и голубыми глазами. Согласно многочисленным исследованиям базалиома чаще встречается в южных регионах у светлокожих и голубоглазых жителей.
Лечение базалиомы должно быть начато как можно скорее, так как в запущенных случаях заболевание сложнее поддается терапии.
Выбор метода лечения базально-клеточного рака зависит от клинической формы, размера и локализации опухоли, возраста пациента, а также сопутствующих заболеваний. К современным способам лечения базалиомы относят:
- лучевую терапию;
- фотодинамическую терапию;
- криовоздействие;
- лазерную терапию;
- терапию радиоволнами;
- медикаментозное лечение.
Все они направлены на деструкцию патологического очага. Однако наиболее радикальным методом лечения базальноклеточного рака кожи остается хирургическое иссечение.
Можно ли предотвратить развитие базалиомы?
Лучший способ снизить риск возникновения базальноклеточного рака — избегать воздействия солнечных лучей, строго соблюдать меры личной гигиены при работе с веществами, в состав которых входят канцерогены. Людям, находящимся в группе риска, необходимо обязательно проводить регулярные самоосмотры: длительно существующие покраснения на коже и незаживающие ранки могут стать тревожным знаком. В связи с чем при появлении подобных очагов необходимо обратиться к онкологу.
Плоскоклеточный рак кожи
Плоскоклеточный рак кожи — наиболее злокачественная эпителиальная опухоль. На долю плоскоклеточного рака кожи приходится около 20% от всех злокачественных новообразований кожи.
Почти в каждом случае плоскоклеточный рак развивается на фоне измененной кожи (предраковые заболевания кожи, псориаз, трофические язвы, рубцы и тп). Чаще развивается после 50 лет (за исключением случаев заболевания у лиц в состоянии иммуносупрессии, тут развитие может наблюдаться гораздо раньше). В развитии плоскоклеточного рака кожи важную роль играет избыточная инсоляция — чем больше общая сумма пребывания на солнце в течение всей жизни, тем выше вероятность развития рака кожи. Другими факторами внешней среды являются ионизирующее излучение, ВПЧ-16 и 18 типа, химические канцерогены.
Диагностика плоскоклеточного рака кожи
Диагноз плоскоклеточного рака кожи устанавливается на основании клинических и лабораторных данных с обязательным проведением морфологического исследования (цитологического и гистологического). Гистологическая диагностика имеет свои сложности на ранних этапах развития плоскоклеточного рака и в случае недифференцированного варианта. Приходится проводить дифференциальную диагностику с различными заболеваниями. Но гистологическое исследование имеет решающее значение при постановке диагноза «плоскоклеточный рак кожи».
Лечение плоскоклеточного рака кожи
Выбор метода лечения зависит от стадии заболевания (наличия/отсутствия метастазов), локализации, степени распространенности первичного процесса, возраста пациента и его общего состояния (наличия/отсутствия сопутствующих заболеваний). Как правило, для плоскоклеточного рака кожи используют следующие методы лечения:
Хирургический — основан на иссечении первичной опухоли в пределах здоровых тканей, отступив на 1 см от края опухоли с последующей пластикой или без нее. При метастазах в регионарные лимфатические узлы проводится операция по удалению пораженного коллектора (лимфодиссекция соответствующего лимфатического коллектора).
Лучевая терапия — наиболее часто используется при лечении пациентов пожилого возраста, а также при большой распространенности первичного очага (особенно в области волосистой части головы или лица), когда невозможно выполнить адекватное хирургическое лечение с пластикой дефекта. Возможно сочетать криотерапию с лучевой терапией. Обычно на первом этапе пациенту проводят «замораживание» с помощью жидкого азота (криотерапия), затем пациент направляется на процедуру лучевой терапии.
Лекарственное лечение — как правило, для плоскоклеточного рака кожи используется в случаях, крупных неоперабельных опухолей, метастатических опухолей, когда другие методы лечения не возможны. В качестве препаратов выбора могут быть: препараты платины (цисплатин, карбоплатин), таксаны (паклитаксел, доцетаксел), блеомицин, метотрексат, фторурацил.
Профилактика плоскоклеточного рака кожи заключается в своевременном выявлении и лечении предраковых заболеваний кожи.
Метатипический рак кожи
Метатипический рак кожи — злокачественное эпителиальное новообразование, которое занимает промежуточное положение между базальноклеточным и плоскоклеточным раком кожи. Метатипический рак кожи отличается большей агрессивностью, чем базалиома, но меньшей чем плоскоклеточный рак.
Стадии рака кожи
Выделяют пять основных стадий немеланомного рака кожи:
- Стадия 0 — «рак на месте». На этой начальной стадии рак кожи головы, лица, шеи и других областей тела находится в пределах верхнего слоя кожи — эпидермиса.
- Стадия I — опухоль диаметром не более 2 см, имеет один признак высокого риска.
- Стадия II — опухоль диаметром более 2 см или имеющая 2 признака высокого риска.
- Стадия III — раковые клетки распространились в челюсть, глазницу, кости черепа, в лимфатический узел (при этом его диаметр не превышает 3 см).
- Стадия IV — раковые клетки распространились в кости черепа, позвоночник, ребра, лимфатические узлы, либо обнаружены отдаленные метастазы.
Симптомы рака кожи
Как проявляется и как быстро развивается рак кожи будет зависеть от гистологического вида опухоли.
Чаще всего встречается базальноклеточный рак. Он развивается крайне медленно и очень редко дает метастазы, поэтому его еще называют полузлокачественной опухолью. Он может быть представлен узловато-язвенной, поверхностной и морфеаподобной формой.
Начальная стадия базальноклеточного рака выглядит как узел, возвышающийся над поверхностью кожи. Со временем на его поверхности образуется язвочка, покрытая корками. Если ее удалить, обнаруживается дно язвы, покрытое бугорками красно-коричневого цвета.
Поверхностная форма базалиомы сначала имеет вид пятна или бляшки, которая может напоминать псориаз. Затем по ее краям начинают образовываться мелкие восковидные узелки.
Первыми признаками плоскоклеточного рака кожи является папула или уплотнение, покрытое коркой. Оно очень быстро начинает изъязвляться и увеличиваться в размерах. Плоскоклеточный рак может быть двух видов:
- Экзофитный — опухоль выглядит как большой узел или грибовидное образование, располагающееся на широком основании. Она покрыта корками и легко начинает кровоточить при механическом воздействии.
- Инфильтрирующий — опухоль имеет вид язвы, с кратерообразными краями. Язва быстро разрастается и прорастает в ткани.
Диагностика рака кожи
Во время первичного приема врач-дерматоонколог расспрашивает пациента о жалобах, о том, когда появилось новообразование кожи, как его внешний вид менялся со временем.
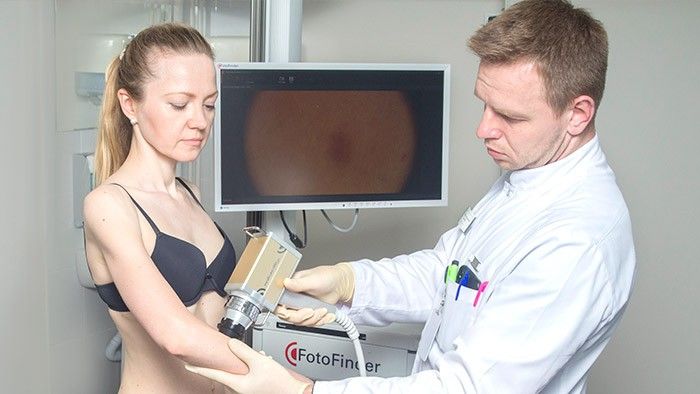
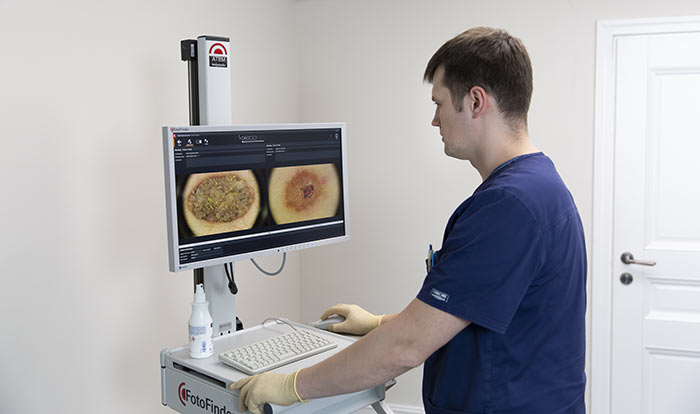
Затем проводится внешний осмотр кожи. Врач использует специальный прибор — дерматоскоп — чтобы осмотреть кожу под увеличением, это помогает выявить изменения, незаметные для невооруженного глаза. В Европейской онкологической клинике применяется еще более совершенное оборудование — ФотоФайндер. С помощью него можно составить «карту родинок», обнаружить рак кожи, родинки, подвергшиеся злокачественной трансформации, и другие патологические изменения, отследить их в динамике.

Если по результатам осмотра есть подозрение на рак, проводят биопсию. Врач назначает операцию, во время которой полностью иссекает новообразование и отправляет его в лабораторию для цитологического, гистологического исследования.
Если есть подозрение на то, что могут быть поражены лимфатические узлы, их тоже исследуют. Может быть проведена биопсия сторожевого лимфоузла. Во время этой процедуры врач удаляет ближайший к опухоли лимфатический узел и отправляет его в лабораторию. Если в нем обнаружены раковые клетки, это говорит о том, что они, вероятно, успели распространиться и в другие регионарные лимфоузлы.
Для поиска отдаленных метастазов применят компьютерную томографию, МРТ, ПЭТ-сканирование.
Профилактика рака кожи
Защититься на 100% от рака кожи невозможно. Но существуют меры, которые помогут существенно снизить риски:
- Если вам приходится бывать на улице в солнечную погоду, старайтесь находиться в тени.
- Надевайте одежду с длинными рукавами и штанинами.
- Используйте солнцезащитные кремы.
- Выходя на улицу, надевайте шляпу, желательно с широкими полями для защиты кожи лица.
- Носите солнцезащитные очки.
- Откажитесь от курения и других вредных привычек.
- Не посещайте солярии.
- Регулярно проводите самоосмотр кожи — самостоятельно с помощью зеркала, или попросите кого-то из близких осмотреть ваше тело. Заметив любые подозрительные изменения, лучше сразу обратиться к врачу.
Источник
