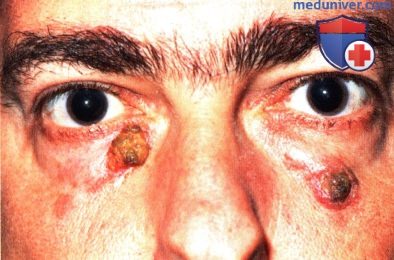
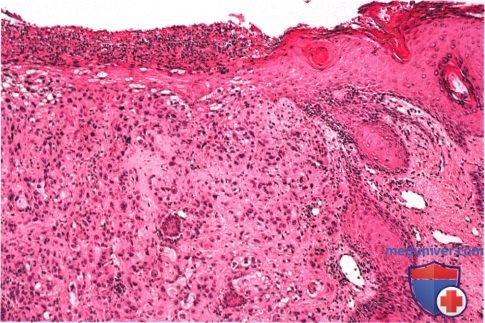
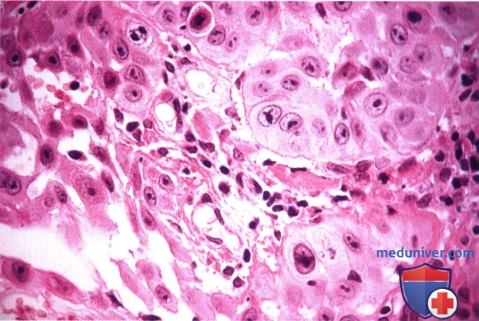
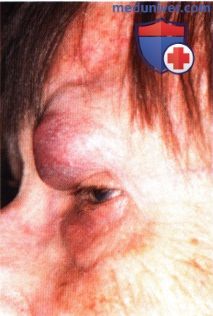
Рак кожи вокруг глаза

Злокачественные новообразования на веке составляет около 80% опухолей органов зрения. Размещаться они могут как над глазом, так и на нижнем веке человека.
Особенности локализации данной патологии дают некоторые преимущества в борьбе с заболеванием на других частях тела. Так как раковые образования имеют положительный прогноз лечения лишь в случаях своевременного выявления проблемного узла и оперативного решения о методах его лечения. А любые изменения на коже лица не могут остаться незамеченными долгое время.
Особые проблемы возникают во время проведения диагностических процедур и лечения. Это связано с большим количеством расположенных рядом анатомических структур и сложностью сохранения зрительной функции.
По статистике, опухоль органов зрения поражает около 10 человек на 100 тысяч населения, третья часть из которых приходится на рак кожи век. У женщин заболевание диагностируется на 65% чаще, чем у мужчин.
Причины
Специалисты выделяют несколько патогенных факторов, способствующих возникновению раковой опухоли век.
Примерно в половине всех зарегистрированных случаев причиной новообразования становились эпителиальные образования на кожном покрове. Сюда следует отнести невусы и полипы, а также папилломы и бородавки у лиц преклонного возраста. Вероятность перерождения таких наростов возрастает при механическом нарушении их целостности.
Травмирование кожи также нередко способствует появлению злокачественной опухоли на веке. Доля таких пациентов составляет около 12%.
Стоит отметить, что в данном случае не имеет значения глубокая ли это рана или просто царапина, получено повреждение недавно либо спустя несколько лет. Новообразование может начать своё развитие как на месте инфицированной раны, так и с практически незаметного шрама или рубца.
По теме
Около 7% случаев составляют больные с наличием врождённых кожных патологий. В эту группу входят пигментные пятна различных размеров.
Особое место среди негативных факторов, влияющих на кожу век, занимает влияние ультрафиолета. Лицо относится к числу открытых участков тела и подвергается чрезмерному воздействию солнечных лучей.
Отрицательно действуют на кожный покров в области глаз различные химические средства с канцерогенными свойствами, а также радиоактивные вещества.
Предрасполагать к появлению рака век может наследственная особенность организма, на что указывают семейные случаи болезни.
Нередко данная злокачественная опухоль диагностируется с такими сопутствующими заболеваниями, как туберкулёз, СПИД и сифилис.
Симптомы
На начальном этапе болезни, когда происходит формирование опухолевого образования, человек не чувствует какого-либо дискомфорта. Внешних изменений на веке также не наблюдается. Иногда происходит незначительное ослабление зрительных функций и лёгкое косоглазие.
Если опухоль разрастается с внутренней стороны века, то появляется ощущение инородного тела в глазу.
Визуально первое проявление рака выглядят как один или несколько воспалённых узелков, которые постепенно увеличиваются в размерах и не причиняют болевых ощущений.
По теме
В дальнейшем происходит увеличение опухоли в размерах, воспаление глаза, слезоточивость, резкое ухудшение зрения, конъюнктивит.
Через короткий промежуток времени на уплотнении появляются небольшие язвы, которые приводят к масштабной эрозии, характерной для раковой опухоли. Нередко её распространение происходит в разные стороны, а прежнее место раны затягивается рубцовой тканью.
В случае разъедающей язвы, очаг заболевания за короткие сроки расширяется в диаметре, захватывая здоровые участки кожи. Поражению подвергаются мягкие ткани щеки, скулы и височной области. Возрастает риск затрагивания глазного яблока.
На поздних стадиях ракового процесса у больного наблюдается озноб, повышение температуры тела, слабость, быстрая утомляемость, сильный непрекращающийся болевой синдром.
Стадии заболевания
В соответствии с утверждённой классификацией, существует четыре стадии развития рака век.
1 стадия
Размер новообразования не превышает в диаметре 1 см, опухоль ограничена дермой.
2 стадия
Нарост достигает двух сантиметров и поражает веко по всей толщине.
3 стадия
Диаметр раковой опухоли превышает 2 см, поражает конъюнктиву и орбиту. Возможно распространение регионарных метастазов.
4 стадия
Патология достигает полости глазного яблока и придаточных носовых пазух. Происходит разрушение черепных костных тканей. Метастазы поражают лимфатические узлы, соседние и отдалённые внутренние органы, и анатомические структуры.
Классификация
На практике специалисты выделяют несколько видов раковой опухоли века. Нередкими считаются случаи, когда одна форма заболевания переходит в другую, а также одновременно сочетаются друг с другом.
Базальноклеточный рак
Среди всех опухолей кожи этот вид болезни составляет около 80%. Практически все пациенты находятся в возрастной категории от 40 до 80 лет.
Чаще всего новообразование локализуется на нижнем веке или внутренней спайке.
Существуют разновидности базальноклеточного рака.
Узловая форма
В данном случае опухоль имеет чёткие границы. Увеличивается в размерах очень медленно, и этот процесс может занимать несколько лет. Во время разрастания на верхушке новообразования формируется углубление в виде кратера, который прикрыт сухой или кровяной коркой.
Язвенная форма
На начальных этапах развития на веке наблюдается небольшая рана с приподнятыми границами. Со временем её диаметр увеличивается, начинает кровоточить, покрывается коркой. Опухоль обычно поражает веко на всю его глубину.
Склеродермоподобная форма
На первых стадиях у больного наблюдается покраснение кожного покрова век, очаг заболевания становится увлажнённым. На его поверхности образуются чешуйки жёлтого цвета, а края остаются плотными. Со временем центральная область опухоли замещается рубцовой тканью, при этом язва смещается на здоровую кожу.
Чешуйчато-клеточный рак
Этот вид болезни чаще всего наблюдается на нижнем веке. Развитие новообразования происходит достаточно медленно и может расти в течение двух лет. Со временем внутри опухоли формируется язвенное углубление, имеющее бугристые и плотные края.
Такой вид рака обычно поражает людей старшего возраста, имеющих светлую кожу. Предпосылками появления патологии являются хронические болезни кожи век.
На первых стадиях заболевание хорошо поддаётся лечению. В последующий период метастазы способны затронуть глазное яблоко, кости черепа, головной мозг.
Развивается раковая опухоль данного типа только на внешней стороне века, поэтому легко обнаруживается сразу же после появления.
Аденокарцинома мейбомиевой железы
Данный нарост образуется под кожным покровом, зачастую на верхнем веке. Внешне он выглядит как небольшой узел жёлтого цвета. При его удалении или лечении обычно происходят рецидивы и быстрые разрастания.
Рост новообразования протекает за короткие сроки, поражению подвергаются хрящ, конъюнктива, слезоотводящие пути, а также носовая полость.
Из-за агрессивного протекания болезни лечение хирургическим методом не проводится.
Опухоль обладает высокой степенью злокачественности, очень часто возникают метастазы после проведенного курса лечения.
Меланома глаза
Её развитие вызвано патологическими изменениями внутрикожных меланоцитов.
Раковая опухоль имеет плоский очаг с нечёткими краями коричневого оттенка. Она за короткие сроки увеличивается в размерах, на поверхности появляются язвы, возникают частые кровотечения. В случае лёгкого прикосновения к ране марлевой салфеткой, на ней остаётся пигмент тёмного цвета.
Вокруг меланомы кожа красная и отёчная. Заболевание быстро поражает слизистую оболочку века, ткани орбиты, конъюнктиву.
Особенностью раковой опухоли такого типа является незамедлительное метастазирование в регионарные или отдалённые лимфатические узлы и органы.
Диагностика
На начальных стадиях нетипичного развития нароста специалистам сложно установить раковую опухоль века. Это связано с тем, что визуально не наблюдаются каких-либо изменений, и у пациента не возникает неприятных ощущений.
В процессе диагностики врачу необходимо как можно раньше дифференцировать злокачественное образование от папилломы, волчанки и других заболеваний.
При первом обращении в медицинское учреждение у пациента уточняются жалобы и продолжительность негативных симптомов, изучается история болезни. Врач проводит внешний осмотр кожного покрова век, устанавливает состояние глаза и проверяет остроту зрения.
При наличии подозрений на злокачественную опухоль века больной направляется на сдачу лабораторных анализов крови, мочи и кала. Также берётся мазок с очага заболевания.
По теме
Биохимический анализ позволяет с большой долей вероятности обнаружить в организме раковые клетки.
Офтальмоскопия даёт возможность изучить состояние сетчатки глаза, диска зрительного нерва и сосудов глазного дна.
В случае риска распространения патогенных клеток на соседние ткани и анатомические структуры, потребуется проведение рентгенографии, компьютерной или магнитно-резонансной томографии.
Лечение
План лечения составляется индивидуально для каждого пациента и зависит от формы рака, стадии болезни и локализации опухоли. Если новообразование не вышло за пределы века, то проводится операция по удалению нароста.
С помощью криодеструкции на опухоль оказывают влияние жидким азотом. Благодаря низкой температуре ткани нароста разрушаются и отслаиваются.
В случае проведения хирургической операции раковое новообразование на веке отсекают вместе с окружающими её здоровыми тканями во избежание рецидива.
По теме
Если опухоль располагается на краю века или с его внутренней стороны, то оптимальным вариантом для удаления специалисты называют электрокоагуляцию. Во время процедуры на нарост воздействуют электрическим током.
Химиотерапия назначается после удаления опухоли. Кроме того, медикаментозное лечение вместе с лучевой терапией применимо в ситуациях, когда по каким-либо причинам невозможно провести пациенту операцию.
Прогноз и профилактика
Первоначальные формы рака век поддаются лечению, и пятилетняя выживаемость превышает 95%. В дальнейшем, на поздних этапах возможна потеря зрения, поражение лимфатических узлов, отдалённых органов, головного мозга и костей. Результатом этого впоследствии может стать установление инвалидности, и даже смерть пациента.
Чтобы снизить вероятность развития раковой опухоли, необходимо отказаться от самолечения бородавок, папилломы и ячменя на веках, минимизировать попадание на глаза солнечных лучей в летний период, а также регулярно проходить профилактический осмотр у офтальмолога.
Источник
Базально-клеточный рак век
Базально-клеточный рак век составляет 72-90 % среди злокачественных эпителиальных опухолей. До 95 % случаев его развития приходится на возраст 40-80 лет. Излюбленная локализация опухоли – нижнее веко и внутренняя спайка век. Выделяют узловую, разъедающе-язвенную и склеродермоподобную формы рака.
Клинические признаки зависят от формы опухоли. При узловой форме границы опухоли достаточно четкие; она растет годами, по мере увеличения размеров в центре узла появляется кратерообразное западение, иногда прикрытое сухой или кровянистой корочкой, после снятия которой обнажается мокнущая безболезненная поверхность; края язвы каллезные.
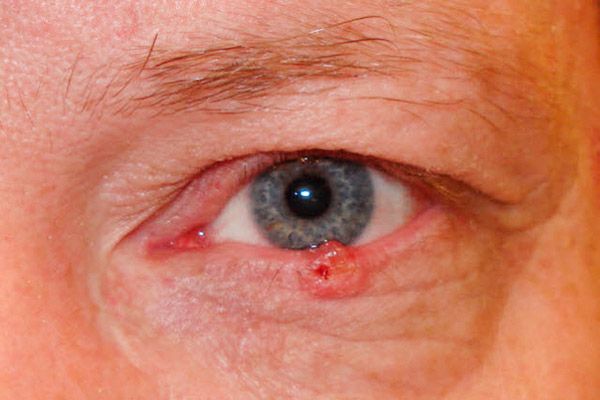
При разъедающе-язвенной форме вначале появляется маленькая, практически незаметная безболезненная язвочка с приподнятыми в виде вала краями. Постепенно площадь язвы увеличивается, она покрывается сухой или кровянистой коркой, легко кровоточит. После снятия корочки обнажается грубый дефект, по краям которого видны бугристые разрастания. Язва чаще локализуется вблизи маргинального края века, захватывая всю его толщу.
Склеродермоподобная форма в начальной стадии представлена эритемой с мокнущей поверхностью, покрытой желтоватыми чешуйками. В процессе роста опухоли центральная часть мокнущей поверхности замещается достаточно плотным белесоватым рубцом, а прогрессирующий край распространяется на здоровые ткани.
[24], [25]
Чешуйчато-клеточный рак век
Чешуйчато-клеточный рак век составляет 15-18 % всех злокачественных опухолей век. Заболевают преимущественно лица старшего возраста с чувствительной к инсоляции кожей.
Предрасполагающими факторами являются пигментная ксеродерма, окулокутанный альбинизм, хронические кожные заболевания век, длительно не заживающие язвочки, избыточное ультрафиолетовое облучение.
В начальной стадии опухоль представлена слабовыраженной эритемой кожи, чаще нижнего века. Постепенно в зоне эритемы появляется уплотнение с гиперкератозом на поверхности. Вокруг опухоли возникает перифокальный дерматит, развивается конъюнктивит. Опухоль растет в течение 1-2 лет. Постепенно в центре узла образуется углубление с изъязвленной поверхностью, площадь которой постепенно увеличивается. Края язвы плотные, бугристые. При локализации у края век опухоль быстро распространяется в орбиту.
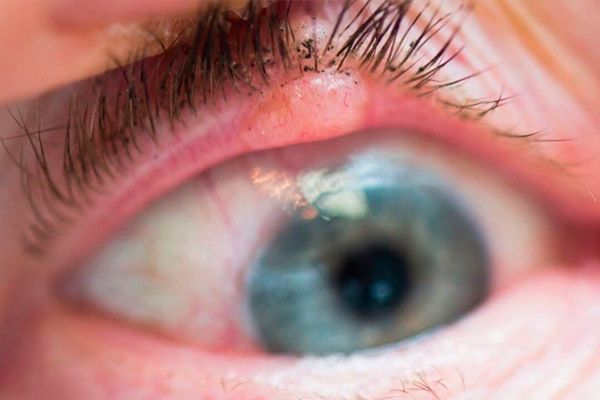
Лечение рака век планируется после получения результатов гистологического исследования материала, полученного при биопсии опухоли. Хирургическое лечение возможно при диаметре опухоли не более 10 мм. Использование микрохирургической техники, лазерного или радиохирургического скальпеля повышает эффективность лечения. Может быть проведена контактная лучевая терапия (брахитерапия) или криодеструкция. При локализации опухоли вблизи интермаргинального пространства можно осуществить только наружное облучение или фотодинамическую терапию. В случае прорастания опухоли на конъюнктиву или в орбиту показана поднадкостничная экзентерация последней.
При своевременном лечении 95 % больных живут более 5 лет.
Аденокарцинома мейбомиевой железы (железа хряща века)
Аденокарцинома мейбомиевой железы (железа хряща века) составляет менее 1 % всех злокачественных опухолей век. Обычно опухоль диагностируют в пятой декаде жизни, чаще у женщин. Опухоль располагается под кожей, как правило, верхнего века в виде узла с желтоватым оттенком, напоминающего халазион, который рецидивирует после удаления или начинает агрессивно расти после медикаментозного лечения и физиотерапии.
После удаления халазиона обязательно выполняют гистологическое исследование капсулы.
Аденокарцинома может проявляться блефароконъюнктивитом и мейбомитом, растет быстро, распространяется на хрящ, пальпебральную конъюнктиву и ее своды, слезоотводящие пути и полость носа. С учетом агрессивного характера роста опухоли хирургическое лечение не показано. При опухолях небольших размеров, ограниченных тканями век, можно использовать наружное облучение.
В случае появления метастазов в региональных лимфатических узлах (околоушных, подчелюстных) следует провести их облучение. Наличие признаков распространения опухоли на конъюнктиву и ее своды обусловливает необходимость экзентерации орбиты. Опухоль характеризуется чрезвычайной злокачественностью. В течение 2-10 лет после лучевой терапии или хирургического лечения рецидивы возникают у 90 % больных. От дистантных метастазов в течение 5 лет умирают 50-67 % больных.
Меланома век
Меланома век составляет не более 1 % всех злокачественных опухолей век. Пик заболеваемости приходится на возраст 40-70 лет. Чаще болеют женщины. Выделены факторы риска развития меланомы: невусы, особенно пограничный, меланоз, индивидуальная повышенная чувствительность к интенсивному солнечному облучению. Считают, что в развитии меланомы кожи солнечный ожог боле опасен, чем при базально-клеточном раке. Факторами риска являются также неблагоприятный семейный анамнез, возраст старше 20 лет и белый цвет кожи. Опухоль развивается из трансформированных внутрикожных меланоцитов.
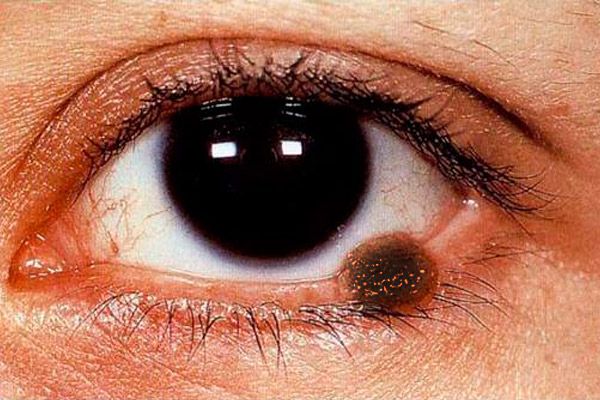
Клиническая картина меланомы век полисимптомна. Меланома век может быть представлена плоским очагом поражения с неровными и нечеткими краями светло-коричневого цвета, по поверхности – гнездная более интенсивная пигментация.
Узловая форма меланомы (чаще наблюдается при локализации на коже век) характеризуется заметной проминенцией над поверхностью кожи, рисунок кожи в этой зоне отсутствует, пигментация выражена в большей степени. Опухоль быстро увеличивается, поверхность ее легко изъязвляется, наблюдаются спонтанные кровотечения. Даже при самом легком прикосновении марлевой салфетки или ватного тампона к поверхности такой опухоли на них остается темный пигмент. Вокруг опухоли кожа гиперемирована в результате расширения перифокальных сосудов, виден венчик распыленного пигмента. Меланома рано распространяется на слизистую оболочку век, слезное мясцо, конъюнктиву и ее своды, в ткани орбиты. Опухоль метастазирует в региональные лимфатические узлы, кожу, печень и легкие.
Лечение меланомы век следует планировать только после полного обследования пациента с целью выявления метастазов. При меланомах с максимальным диаметром менее 10 мм и отсутствии метастазов можно произвести ее хирургическое иссечение с использованием лазерного скальпеля, радиоскальпеля или электроножа с обязательной криофиксацией опухоли. Удаление очага поражения сквозное, отступя не менее 3 мм от видимых (под операционным микроскопом) границ. Криодеструкция при меланомах противопоказана. Узловые опухоли диаметром более 15 мм с венчиком расширенных сосудов не подлежат локальному иссечению, так как в этой фазе, как правило, уже наблюдаются метастазы. Лучевая терапия с использованием узкого медицинского протонного пучка является альтернативой экзентерации орбиты. Облучению следует подвергнуть и регионарные лимфатические узлы.
Прогноз для жизни очень тяжелый и зависит от глубины распространения опухоли. При узловой форме прогноз хуже, поскольку рано возникает инвазия опухолевыми клетками тканей по вертикали. Прогноз ухудшается при распространении меланомы на реберный край века, интермаргинальное пространство и конъюнктиву.
Источник
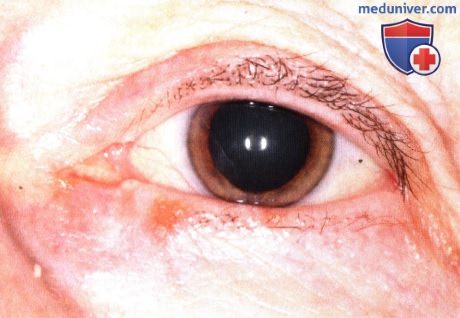
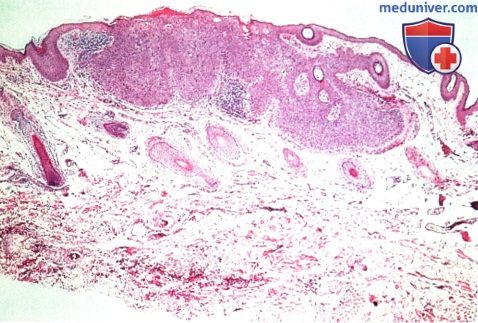
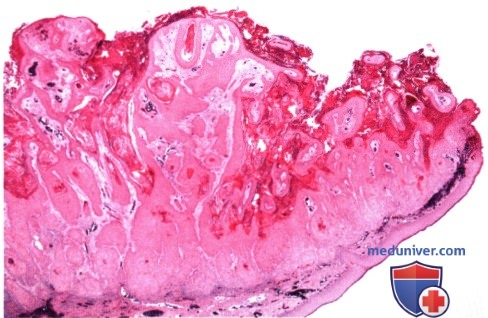
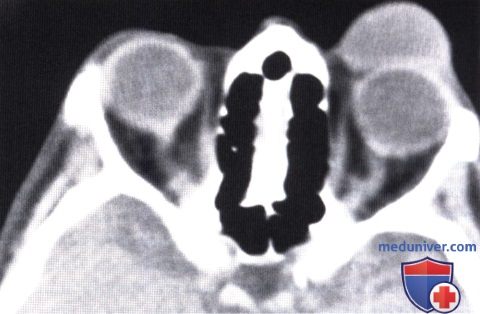
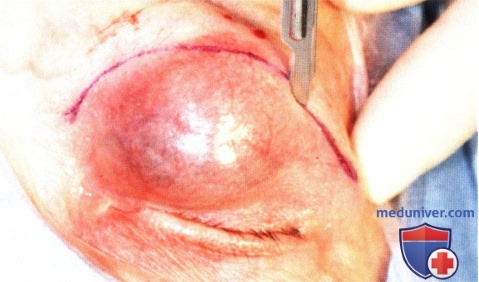
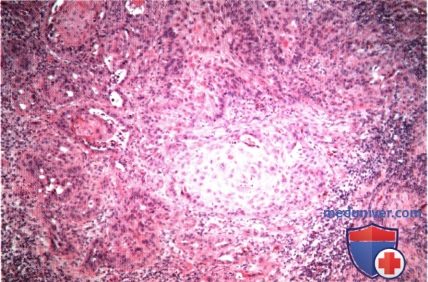
Плоскоклеточная карцинома века глаза: признаки, гистология, лечение, прогнозЭтиологические факторы, клинические проявления, дифференциальный диагноз и лечение плоскоклеточной карциномы век те же, что и базалиомы, они обсуждаются в предыдущем разделе и в других руководствах и публикациях (1-30). Хотя мнения исследователей не совпадают, мы считаем предпочтительным подразделять плоскоклеточные карциномы на карциномы in situ (болезнь Bowen) и инвазивные плоскоклеточные карциномы. Как для базалиом, у людей со светлой кожей, подвергающихся интенсивной инсоляции, отмечается выраженная предрасположенность к развитию плоскоклеточных карцином; также развитию плоскоклеточных карцином способствуют и описанные выше другие патогенетические факторы. Они также обычно развиваются у мужчин. Ранее считалось, что болезнь Bowen с высокой частотой сопутствовала различным раковым опухолям внутренних органов, сейчас такая связь ставится под сомнение. Инвазивная плоскоклеточная карцинома также в основном развивается у престарелых людей со светлой кожей, в течение длительного времени находившихся на солнце — при выполнении профессиональных обязанностей или на отдыхе. Она может развиваться и в более молодом возрасте у пациентов с иммуносупрессией или с высокой чувствительностью к солнечному свету, особенно у альбиносов. Она составляет приблизительно от 2% до 10% злокачественных образований век (1-8). Она может возникать de novo или развиваться из ранее существовавших предраковых новообразований, например, при болезни Bowen, актиническом кератозе, лучевой блефаропатии или пигментной ксеродерме; в последнем случае она может возникать в значительно более молодом возрасте. а) Клинические проявления. Болезнь Bowen клинически характеризуется появлением у взрослых на открытых солнечному свету участках кожи гиперемированного ороговевающего новообразования под струпом. Клинически опухоль может быть очень похожей на актинический кератоз (1-8). Средний диаметр новообразования — 1,3 см, что значительно больше размеров типичной бляшки при актиническом кератозе. Плоскоклеточная карцинома клинически может проявляться по-разному. В отличие от базальноклеточной карциномы, она чаще поражает верхнее веко. Сначала новообразование имеет форму папулы или широкое основание и на ранних стадиях похоже на базальноклеточную карциному. Быстро появляется центральная язва, что внешне также напоминает язвенную базальноклеточную карциному; она может раздражаться и кровоточить. Иногда плоскоклеточная карцинома может развиваться в форме папилломы, кисты или кожного рога. Наличие близлежащих бляшек актинического кератоза может оказаться ключом к диагнозу. Далекозашедшие плоскоклеточные карциномы век высокоинвазивны и прорастают в глазницу, инфильтрируя ткани или по периневральным пространствам (1). Рост опухоли может сопровождаться онемением, болями, блефароптозом, диплопией или дислокацией глазного яблока. ПЛОСКОКЛЕТОЧНАЯ КАРЦИНОМА ВЕК
ПЛОСКОКЛЕТОЧНАЯ КАРЦИНОМА ВЕК: ДИФФУЗНОЕ ПОРАЖЕНИЕ ВЕРХНЕГО ВЕКА
ПЛОСКОКЛЕТОЧНАЯ КАРЦИНОМА ВЕК: АГРЕССИВНЫЕ ИНВАЗИВНЫЕ ОПУХОЛИВ некоторых случаях плоскоклеточная карцинома развивается у пациентов с иммунодефицитом, альбиносов и у других предрасположенных больных. Опухоль может быть высокоагрессивной и прорастать глазницу, что требует экзентерации орбиты.
ПЛОСКОКЛЕТОЧНАЯ КАРЦИНОМА ВЕК: ГЛУБОКАЯ КИСТОЗНАЯ РЕЦИДИВИРУЮЩАЯ ОПУХОЛЬ
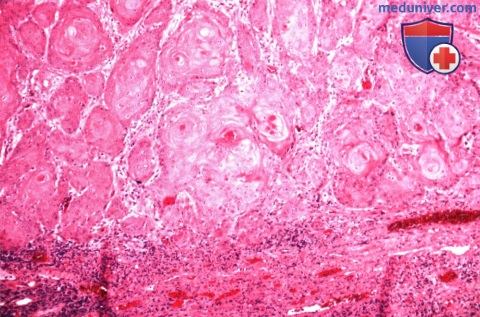
б) Дифференциальный диагноз. Клинически плоскоклеточная карцинома области век не имеет патогномоничных признаков, которые помогли бы отдифференцировать ее от других эпидермальных новообразований, описанных в этом разделе. Она может симулировать базальноклеточную карциному, карциному сальной железы, карциному из клеток Merkel и доброкачественные новообразования, такие, как актинический кератоз, себорейный кератоз, инвертированный фолликулярный кератоз, псевдоэпителиоматозную гиперплазию и кератоакантому. Как упоминалось выше, все большее количество авторов считает, что кератоакантома является вариантом плоскоклеточной карциномы. в) Патологическая анатомия. Микроскопически болезнь Bowen характеризуется появлением бляшкообразных акантозных элементов, состоящих из аномальных, но высокодифференцированных эпидермальных клеток, проникающих на всю толщу эпидермиса, но с сохранением интактной базальной мембраны. Плоские клетки характеризуются наличием эозинофильной цитоплазмы, межклеточных мостиков, и могут образовывать кератиновые «жемчужины». Наблюдается клеточная атипия и полное прекращение дифференцировки эпителиальных клеток. При инвазивной плоскоклеточной карциноме наблюдаются те же признаки, но анаплазия обычно более выражена, опухоль характеризуется большей инвазивностью и проникает за пределы базальной мембраны в дерму. Хотя при микроскопии видны отдельные очаги опухоли, на самом деле они представляют собою пальцеобразные разрастания, происходящие из эпидермиса. Гистологическая картина плоскоклеточной карциномы очень вариабельна, от высокодифференцированных клеток с видимой кератинизацией до низкодифференцированных анапластических плоских клеток, напоминающих саркому. При низкодифференцированной опухоли для уточнения плоскоклеточной природы новообразования и исключения других злокачественных опухолей может потребоваться иммуногистохимическое исследование или электронная микроскопия. г) Патогенез. Хотя некоторые плоскоклеточные карциномы могут возникать de novo, большинство из них развивается из ранее существовавших состояний, например, актинического кератоза, болезни Bowen, лучевых дерматозов, постожоговых рубцов и хронических воспалительных новообразований. Плоскоклеточная карцинома развивается из плоских клеток шиповатого слоя эпидермиса. Другие предрасполагающие факторы уже перечислялись выше. д) Лечение. Лечение плоскоклеточной карциномы век аналогично лечению базальноклеточной карциномы и других злокачественных опухолей век (9-17). Большинство специалистов согласны с тем, что мелкие новообразования, подозрительные на плоскоклеточную карциному, подлежат первичной эксцизионной биопсии. При более крупных образованиях, требующих объемной реконструкции век, перед началом хирургического лечения уточняется диагноз при помощи бритвенной или трепанбиопсии. Новообразование иссекается при помощи микрохирургической техники по Mohs или с контролем методом замороженных срезов. Пластика выполняется только после подтверждения отсутствия опухолевых клеток в краях иссекаемого участка. Так же как и при лечении базальноклеточной карциномы в отдельных случаях применяется лучевая терапия, криотерапия, внутриопухолевая химиотерапия, внутриопухолевое введение интерферона и фотодинамическая терапия. Сообщалось, что местное применение имиквимода было эффективно при болезни Bowen век (16,17). Показания и методики этих способов лечения подробно описаны в других руководствах. При лечении периокулярной плоскоклеточной карциномы предлагается выполнять биопсию сторожевого лимфатического узла (14, 15). Хотя целесообразность этой манипуляции является предметом дискуссии, в некоторых случаях она может быть информативной при выявлении регионарных метастазов и планировании дальнейшего лечения. е) Прогноз. Прогноз при плоскоклеточной карциноме век зависит от степени дифференцировки, этиологии, размера опухоли и глубины прорастания. В отличие от базалиомы, плоскоклеточная карцинома несколько более склонна к агрессивной локальной инвазии и даже метастазированию в регионарные лимфатические узлы. Частота метастазирования плоскоклеточной карциномы века в регионарные лимфатические узлы оценивается от 2% до 24% (18). Также эта опухоль характеризуется большей нейротропностью и может прорастать в глазницу и головной мозг по нервам. Следовательно, пациенту с более развитой или рецидивирующей опухолью показано лучевое исследование глазницы, предпочтительнее КТ или МРТ, с целью диагностики инвазии костей и мягких тканей глазницы. Плоскоклеточная карцинома, развивающаяся из актинического кератоза, как оказалось, имеет более благоприятный прогноз, частота ее метастазирования составляет <2% (4). ж) Список использованной литературы: – Также рекомендуем “Гиперплазия и аденома сальной железы века глаза: признаки, гистология, лечение, прогноз” Редактор: Искандер Милевски. Дата публикации: 5.5.2020 Оглавление темы “Новообразования век глаз.”:
|