Розовая кожа у женщин уход

Рассказываем, откуда берутся стойкие покраснения на лице, что их провоцирует и как вычислить свои триггеры.
Что такое розацеа и откуда взялось такое название?
Розацеа – хроническое незаразное заболевание кожи, при котором она склонна к покраснению и появлению видимых сосудов в зонах носа, лба, щёк и подбородка. Хроническое – значит длится долго и требует постоянной терапии, а излечиться полностью часто невозможно. В случае с розацеа это не угрожает жизни и её качеству, если соблюдать рекомендации врача и придерживаться симптоматического лечения.
Розацеа как болезнь описали ещё в 14‑м веке. Французский хирург Ги де Шолиак видел людей с «покраснениями на лице, особенно на лбу и щеках» и придумал болезни название «купероз». В переводе с французского это означает «розовые капли», что никак не связано с цветами. Это французское название заболевания очень прижилось в нашей стране, из-за этого иногда возникает путаница. Люди называют куперозом только сосудистую сетку на лице, а розацеа – остальные признаки. Но в зарубежных рекомендациях это синонимы.
Термин розацеа пришёл в науку аж в 19‑м веке и был связан с акне – раньше считали, что покраснения являются одной из его форм, и назвали это acne rosacea, или «розовые угри». Название осталось, но было доказано, что воспаления при розацеа отличаются от акне.
Акне разнообразнее – оно бывает в виде кист, узлов с гнойным содержимым и чёрных точек, а краснота окружает только воспаления. Болезнь чаще возникает у людей с жирным типом кожи, начинается обычно в подростковом возрасте и затрагивает не только лицо, но и тело. Но случается, что у человека есть и акне, и розацеа. Чтобы отделить признаки одной болезни от другой и отыскать способ сделать кожу лучше, понадобится помощь врача-дерматолога.
Как выглядит розацеа?
Главным признаком розацеа является постоянное покраснение кожи в типичных местах, но это может выглядеть по-разному.
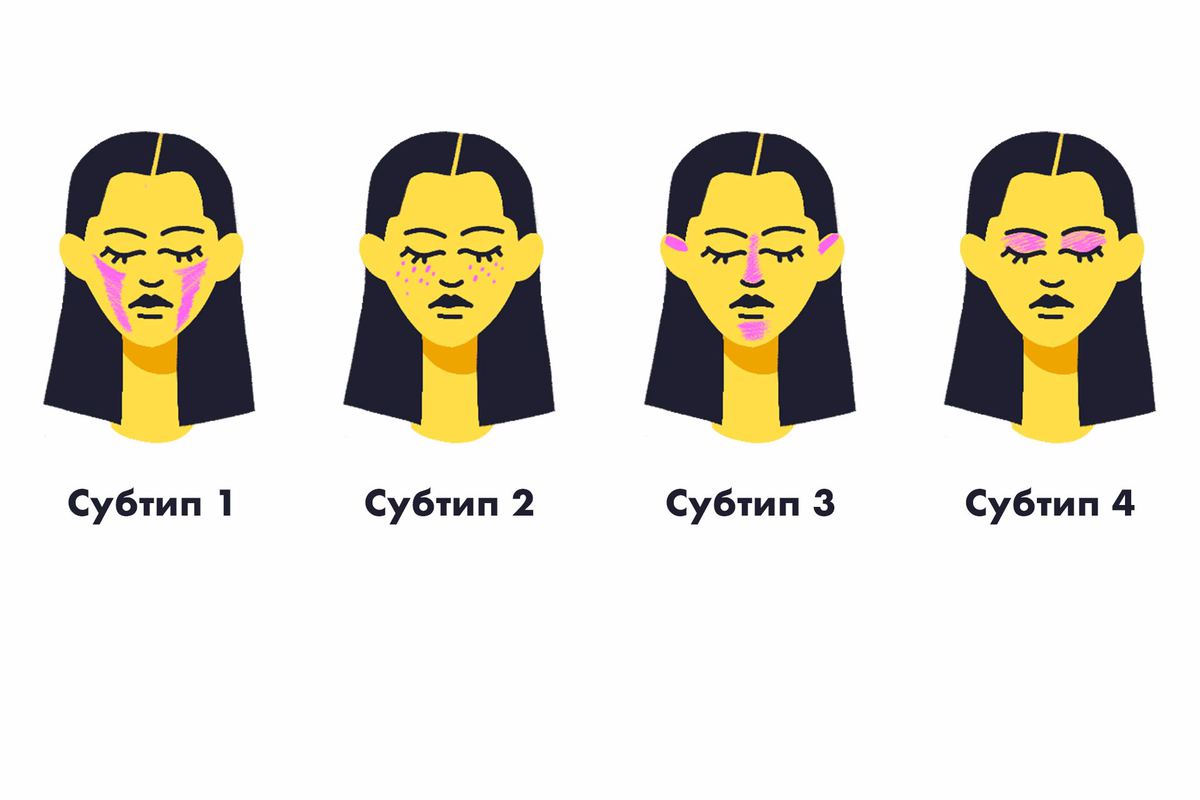
У болезни выделяют 4 подтипа. Типы – это не стадии: розацеа может сразу начаться с утолщения кожи или акнеподобных воспалений. Хотя у некоторых может развиваться и по нарастанию.
- 1‑й подтип отличается покраснением лица и расширением сосудов преимущественно по центру. Со временем эти признаки не проходят вообще – у человека сохраняются румянец и сосудистые сетки. Но по-научному правильно называть покраснение эритемой, а видимые сосуды – телеангиэктазиями.
- 2‑й подтип может встречаться в комбинации с первым или существовать сам по себе. Здесь краснота ярко выражена, а на лице появляются папулы или пустулы – прыщи с гнойным содержимым и без него. Человек может ощущать жжение и покалывание в этих областях.
- 3‑й подтип делает лицо человека бугристым за счёт утолщения кожи и формирования шишковидных образований под названием «фимы». Фимы возникают из-за того, что сальные железы увеличиваются в размерах, а ещё соединительная ткань в коже уплотняется. Например, изменение носа при розацеа называется ринофима. Краснота, расширенные сосуды и папулы тоже могут быть при этом подтипе.
- 4‑й подтип – самый тяжёлый и поражает глаза. Внешне выглядит так, будто у человека ячмень. И ощущения те же. Текут слёзы, кажется, будто что-то попало в глаз. и от этого всё печёт и чешется.
Откуда взялась эта болезнь кожи?
Учёные до сих пор не могут определить точные причины развития розацеа. Но из того, что удалось обнаружить, выделяют:
- генетику;
- сильный иммунный ответ на бактерию Bacillus oleronius или присутствие клеща Demodex в волосяных фолликулах;
- наличие в организме Helicobacter pylori – бактерии, встречаемой при болезнях ЖКТ;
- сбой в работе белка кожи кателицидина, который провоцирует отёк и красноту.
Все эти причины пока только предполагают: не у всех людей с розацеа живут в коже клещи, а в желудке – болезнетворные бактерии.
Кто больше подвержен розацеа?
Розацеа может болеть каждый. Чаще болезнь встречается у женщин и в лёгкой форме. Мужчины болеют реже, но склонны к развитию тяжёлой формы.
Розацеа когда-то называли «проклятьем кельтов»: есть группы людей, более склонных к болезни. Выше всего риск розацеа вот у кого:
- люди в возрасте 30-50 лет;
- светлокожие, особенно со светлыми глазами с голубыми глазами;
- близкие родственники скандинавов или кельтов – современных жителей Ирландии, Шотландии, Уэльса, Корнуолла и острова Мэн;
- те, у кого в семье были родственники с розацеа или тяжёлыми формами акне;
- те, у кого есть акне средней и тяжёлой степени тяжести.
«Проклятие кельтов» действительно передаётся по наследству, но больше всего этому подвержены жители Великобритании и Скандинавии. К примеру, в британской королевской семье розацеа страдала принцесса Диана, а сейчас стойкий яркий румянец на щеках можно заметить на лицах принца Чарльза и его сына Гарри.
Румяные щёки – это уже розацеа?
Нет. Иногда розовые щёки – это просто розовые щёки.
Если вы краснеете в жару, во время тренировок или на публике, а краснота уходит, как только вы оказываетесь в покое и прохладе, то у вас на лице румянец. Это естественная реакция на стресс и изменение погодных условий. Организм на любые кажущиеся ему опасными моменты вашей жизни запускает реакцию «бей или беги». Одним из её проявлений является усиленный приток крови к коже и расширение капилляров. Это проходит, как только вы успокоитесь или доберётесь до дома.
Но если вы замечаете, что краснеете часто и это не проходит, а причину определить трудно, то стоит обратиться к врачу-дерматологу. Первые проявления розацеа могут выглядеть как расширенные капилляры на крыльях носа, которые то проходят, то появляются вновь. Или румянец как после пробежки, хотя вы всего-то катались в метро.
Что провоцирует розацеа?
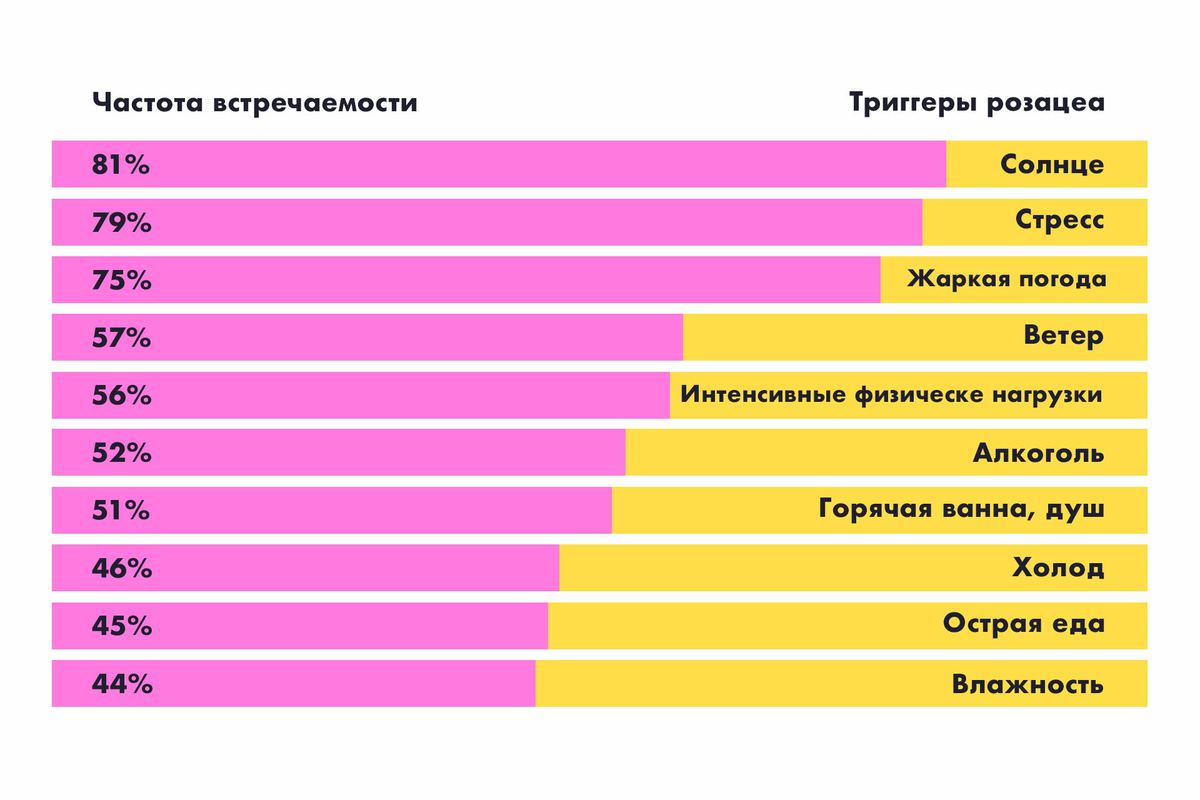
Сосуды пациентов с розацеа легко реагируют на внешние изменения расширением, а почему – до сих пор неясно. Но известны провокаторы болезни, или триггеры. Чаще всего розацеа проявляется при воздействии на кожу солнца, ветра, жаркой погоды, а ещё при употреблении алкоголя.
Розацеа – болезнь любителей выпить?
И да и нет. Алкоголь является триггером розацеа, но не самым частым.
Алкоголь в списке триггеров находится лишь на пятом месте, поэтому нельзя считать выпивку первопричиной болезни. Есть предубеждение, что розацеа страдают люди с алкоголизмом. Это не так. Не все люди с розацеа пьют. А даже если позволяют выпить бокал вина, то и его хватит, чтобы сосуды расширились.
Как врач определит, что у меня именно розацеа?
У многих заболеваний есть чёткие критерии для того, чтобы поставить диагноз. Доктор Хаус кричит в сериале «Волчанка!» не потому, что ему так показалось. Он увидел свойственные болезни признаки. У розацеа они тоже есть.
Чтобы определить розацеа, достаточно одного диагностического симптома или двух основных – и всё это можно определить внешне без сдачи анализов. Все остальные признаки считаются вторичными. Их учитывают, чтобы подобрать лечение симптомов розацеа. Но для диагноза это роли не играет.
Признаки, по которым ставят диагноз розацеа
- Диагностические признаки розацеа: стойкое покраснение лица, утолщение кожи.
- Основные признаки розацеа: видимые кровеносные сосуды, раздражение глаз, папулы и нестойкое покраснение лица.
Можно ли как-то предвидеть развитие розацеа и поставить диагноз заранее, чтобы начать лечение?
На самом деле можно. Иногда врачам удаётся заметить изменения кожи у подростков и молодых девушек и парней до 30 лет. Обычно люди обращаются к врачу-дерматологу за помощью в лечении акне, а он замечает покраснение на коже и видимые сосуды.
Но эта находка никак не поможет вылечить розацеа. Это неизлечимая болезнь, которую, к счастью, можно контролировать. И чем раньше вы обратитесь к врачу, тем лучше кожа будет выглядеть и поддаваться симптоматическому лечению. А если получится понять свои триггеры и избегать их, то следы болезни будут почти незаметны.
Как лечат симптомы розацеа?
Наблюдение за триггерами
Это первая ступень в облегчении симптомов и очень важная. До кремов и назначения лазерных процедур врач прежде всего посоветует убрать триггеры розацеа. Не все их знают, поэтому поначалу может быть непросто.
Лучший способ определить триггеры – познакомиться со списком самых частых и начать вести дневник. Национальное сообщество экземы советует вести его каждый день и отслеживать 6 основных пунктов:
- Погода. Поскольку ветер, жара и влажность обостряют розацеа, нужно поглядывать на прогноз погоды.
- Еда и напитки. Розацеа провоцируют острые блюда, вино, сидр, цитрусовые и другие продукты. Ваша цель – не исключить разом все радости жизни, а наблюдать, как на них отзывается кожа.
- Физическая активность. Интенсивные тренировки до пота и сбивчивого дыхания – триггеры розацеа. Если не хотите бросать спортзал – снижайте интенсивность и смотрите, в каком темпе ваша кожа не краснеет.
- Косметика и уход для лица. Любая косметика может повысить чувствительность кожи, так как не бывает гипоаллергенных средств. Стандартов, по которым средства так называют, нет. Тот же принцип работает и с розацеа.
- Назначения врача. Если вы лечите розацеа, то наверняка вам нужно ежедневно что-то мазать на кожу или пить. Ставьте в дневнике галочку о том, что не забыли это сделать.
- Состояние кожи. Укажите, как сегодня выглядит ваше лицо и есть ли какие-то изменения.
Избавиться от триггеров – значит держать болезнь под контролем. Кому-то достаточно выполнить этот этап, чтобы покраснение исчезло.
Лечение симптомов розацеа
Подбирать лечение розацеа должен врач-дерматолог с учётом ваших основных проблем с кожей. Препараты и процедуры могут меняться. Это зависит от симптомов розацеа или сопутствующих болезней. Например, нет ли у вас одновременно розовых угрей и акне.
Но мы можем перечислить несколько эффективных способов убрать симптомы розацеа из международных гайдлайнов.
Покраснения, прыщи и видимые сосуды. Почти все известные способы терапии розацеа эффективны при этих жалобах. Уменьшить их помогают мази с антибиотиком в составе – наиболее изучен и эффективен метронидазол. А ещё гели, способные сужать сосуды. Например, средство «Мирвазо» из аптеки. Также можно попробовать азелаиновую кислоту в большой концентрации. А вот ретиноиды работают при розацеа хуже. Доказательства эффективности при этой болезни скудные. Ещё помогает лазерная и световая терапия. Аппарат IPL – убирает красноту на 20% после первого применения. Но как часто повторять процедуру и надолго ли хватит эффекта – неясно. А лазер за три применения может полностью убрать красноту и сосудистую сетку. Эффект продлится около пяти лет.
Уплотнение кожи и разрастания на ней. А вот фиму убрать с лица можно c помощью фракционного CO2-лазера или хирургическим путём. Это работает и даёт результат в виде кожи без образований. Может хватить одной операции и поддерживающего лечения в виде кремов или таблеток, чтобы утолщения больше не появились. Но могут понадобиться и курсы лазерной терапии – всё зависит от тяжести состояния.
Воспаление глаз. Здесь лучше всего помогает уход за слизистой глаз и увлажнение каплями, а также приём системных антибиотиков. Их нужно не мазать, а пить.
Постоянное наблюдение у врача-дерматолога
Чтобы взять розацеа под контроль, нужно заручиться поддержкой специалиста. Это должен быть врач-дерматолог, который хорошо разбирается в вашей болезни и может подобрать эффективное лечение симптомов. Методы, описанные выше, ему положено знать.
Лечение симптомов розацеа – длительный процесс. Насколько он затянется, определяет врач. Возможно, вам нужно будет продолжать мазать или принимать препараты годами. А ещё бережно относиться к коже и ухаживать за ней, обращая внимание на триггеры.
Источник
Над статьей доктора Дмитриевой Н.А. работали литературный редактор Маргарита Тихонова, научный редактор Сергей Федосов
Дата публикации 17 мая 2019Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Розацеа (розовые угри) – это хроническое кожное заболевание, сопровождающееся стойким расширением кожных капилляров, образованием папул и пустул (узелков и пузырьков), отёком и покраснением кожи.[1]
Заболевание поражает в основном кожу лица, хотя также может затрагивать и область шеи, груди, верхней части спины и волосистой части головы. Зачастую оно возникает у светлокожих женщин европеоидной расы в 30-50 лет. Среди жителей Европы его распространённость колеблется от 1,5 % до 10 %.[2]
Причины розацеа до конца не изучены. На сегодняшний день учёные считают, что в его развитии участвует одновременно множество факторов. Одни из них (внутренние или эндогенные факторы) создают благоприятную почву, но при этом не являются обязательным условием появления симптомов розацеа. Другие факторы (внешние или экзогенные) провоцируют возникновение тех или иных признаков болезни, если человек предрасположен к этому.
В общем развитию и прогрессированию розацеа способствуют следующие причины:
- генетический фактор – примерно 15-40 % пациентов с розацеа отмечают, что симптомы этого заболевания также возникали хотя бы у одного из родственников;[7]
- исходное нарушение регуляции сосудистого тонуса – склонность к транзиторной гиперемии (“покраснению”) лица и приступам мигрени;
- нарушение лимфообращения, локальный лимфостаз (застой лимфы);
- гормональные изменения – период менструации, беременность, климакс и эндокринные заболевания могут не только стать причиной болезни, но и усугубить её;
- изменения в работе сальных желёз (себорея), активная жизнедеятельность микроскопических паразитических клещей-железниц (демодекс), которые обитают в коже человека;[16]
- нарушения пищеварения, хеликобактерная инфекция[4][5], погрешности питания (избыточное употребление острой пищи и горячих напитков);
- отклонения в работе иммунной системы;
- повреждение кожи интенсивным ультрафиолетовым облучением – солнечные ожоги, злоупотребление солярием;[6]
- стрессы и другие психоэмоциональные расстройства;[15]
- вредные привычки – курение, злоупотребление алкоголем;
- профессиональные вредности – работа на открытом воздухе в сложных погодных условиях (мороз, жара, ветер) и при повышенной температуре, воздействие на кожу раздражающих химических реагентов и другие факторы;
- побочное действие некоторых лекарств (например, производных брома и йода), бесконтрольные попытки лечения заболевания гормональными препаратами местного действия;
- уходовая и декоративная косметика, в составе которой есть химические раздражители.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы розацеа
Клиническая картина розацеа может быть довольно разнообразной[1][9], причём выражены симптомы болезни у каждого пациента по-разному. Преобладание того или иного признака зависит от формы и длительности заболевания, успешности выбранного лечения, а также от индивидуальных особенностей организма.
Основные симптомы розацеа:
- Эпизодическая, а затем и стойкая эритема (покраснение кожи) в центральной части лица, в первую очередь в области щёк. Оттенок поражённых участков кожи при этом может быть от ярко-розового до синюшного (в зависимости от длительности заболевания).
- Сухость и повышенная чувствительность кожи.
- Телеангиэктазии – образование сосудистых звездочек и сеточек. Чаще всего они расположены вокруг крыльев носа.
- Папулы – плотные розово-красные узелки, выступающие над уровнем кожи. Могут быть как единичными, так и множественными, сливающимися в одну общую бугристую поверхность, иногда с признаками шелушения.
- Пустулы – пузырьки, которые часто образуются на месте папул. Как правило, они некрупные, могут содержать в себе серозную жидкость или гной (в случае присоединения инфекции).
- Отёчность, а также гиперплазия и утолщение поражённых участков кожи. Иногда такие проявления выражены настолько сильно, что черты лица искажаются (например, развивается ринофима – увеличенный и покрасневший бугристый нос).
- При поражении глаз опухают и краснеют веки, в области их краёв возникает зуд, у корней ресниц появляются корочки, ощущается сухость глаз, слезотечение, чувство инородного тела. В тяжёлых случаях может ухудшиться зрения вплоть до полной его утраты.
- Выраженные болевые ощущения не характерны для розацеа, но иногда может возникнуть жжение и покалывание, небольшой зуд, болезненность при прикосновении к изменённым элементам, при этом поражённые участки кожи обычно горячие на ощупь.
Обычно розацеа протекает хронически, периодически обостряясь и стихая. Некоторые проявления (например, пустулы и папулы) развиваются только во время обострения болезни. Другие симптомы являются постоянными, т. е. присутствуют и в периоды обострений, и во время ремиссии. К ним относятся: стойкая диффузная эритема центральной части лица, телеангиэктазии и фиматозные изменения.[8]
Патогенез розацеа
Механизмы развития заболевания до сих пор изучаются и уточняются[1][9][10], но ключевая роль в патогенезе розацеа сейчас отводится нарушению сосудистого тонуса – ангионеврозу. В частности, в развитии преходящего и стойкого покраснения лица участвует медиатор брадикинин, уровень которого также повышается во время климакса, обусловливая характерные приливы. Такой же эффект можно наблюдать и во время реакции на психоэмоциональные раздражители[15], особенно у людей с неустойчивой психикой и особой склонностью к выраженным вегетативным проявлениям.
При розацеа отмечается выброс и других вазоактивных медиаторов воспаления – гистамина, серотонина и простагландинов.[8]
Некоторые исследования подтверждают, что изменения в микрососудистом русле также активируют особые белки – кателицидины[2], которые воздействуют на клетки внутренней оболочки сосудов (эндотелиоциты), а также могут влиять на местный иммунитет, вызывать воспаление. Отмечается, что у людей с розацеа уровень кателицидинов, а также ферментов-протеаз в коже лица резко повышен.
Чрезмерное ультрафиолетовое облучение[6] также способно изменять тонус сосудов в силу повреждающего воздействия на сосудистую стенку, что приводит к её атонии и повышенной хрупкости. Кроме того, при УФ-облучении происходит деградация волокон дермы, что также делает кожу более уязвимой к воздействию внешних факторов.
Розацеа, спровоцированная приёмом кортикостероидных препаратов местного действия (особенно фторсодержащих), имеет особый механизм развития. Дело в том, что при поверхностном залегании внутрикожных мелких кровеносных сосудов, сеть которых особенно хорошо развита на лице предрасположенных к розацеа людей, кортикостероидные препараты всасываются более интенсивно. Кроме того, их своеобразное “депо” на поверхности кожи образуется в расширенных фолликулярных устьях, через которые они проникают в сальные железы. Длительное применение стероидных препаратов ухудшает бактерицидные свойства кожного покрова, истончает эпидермис, что повышает вероятность проникновения патогенных микроорганизмов в более глубокие слои кожи с последующим развитием воспаления.
Воспалительные процессы при появлении папул и пустул стимулируются также бактерией Bacillus oleronius, которую выделяют клещи рода демодекс.[16] Кроме того, в образовании пустулёзных элементов сыпи и нарушениях со стороны органов зрения нередко задействован эпидермальный стафилококк.
Хроническое воспаление сопровождается функциональной недостаточностью мелких кровеносных и лимфатических сосудов лица, что приводит к развитию отёка (лимфедемы), фиброзным изменениям и утолщениям кожи.
Основные патогенетические звенья розацеа
Классификация и стадии развития розацеа
Розацеа – это хроническая болезнь с чередующимися обострениями и ремиссиями, которая может протекать годами. Тем не менее, прослеживается определённая закономерность стадий патологического процесса, которая позволяет косвенно судить о давности заболевания. В типичном случае выделяют пять стадий:[1][9][10]
- Стадия преходящей эритемы центральной части лица – кратковременные эпизоды покраснения лица, возникающие спонтанно и исчезающие без видимых следов.
- Стадия стойкой (фоновой) эритемы и телеангиэктазий – развиваются из-за расширения сосудистой сети после многократных эпизодов преходящей эритемы.
- Папулёзная стадия – образование папул на фоне всего вышеперечисленного.
- Пустулёзная стадия – появление пустул.
- Инфильтративно-продуктивная стадия – отёк и фиброзно-гипертрофические изменения в коже.
Выделяют четыре основных подтипа розацеа:
- Эритематозно-телеангиэктатический – для него характерны транзиторная эритема, переходящая в стойкую, телеангиэктазии и отёчность.
- Папуло-пустулезный – характеризуется, кроме всего вышеперечисленного, образованием папул и пустул на коже.
- Фиматозный – отличается утолщением кожи с характерной бугристой поверхностью и появлением шишковидных разрастаний на разных участках лица: ринофима (в области носа), метафима (на лбу), гнатофима (на подбородоке), отофима (на ушной раковине), блефарофима (на веке). При этом образования могут различаться по своему строению.[6]
- Глазной (офтальморозацеа) – может развиваться на любой стадии заболевания (иногда даже до появления кожных симптомов). Он характеризуется разнообразными поражениями глаз – чаще всего это блефарит (воспаление век) и конъюнктивит (воспаление слизистой оболочки глаз). Также может присоединиться мейбомиит (воспаление мейбомиевых желез, расположенных по краям век) и рецидивирующий халазион (“холодный ячмень”). В тяжёлых случаях развивается кератит, склерит и иридоциклит.
Отдельно рассматривают атипичные формы развития розацеа:
- гранулематозная (люпоидная) – развиваются особенно плотные желтоватые папулы (гранулёмы), которые после разрешения могут оставлять на коже заметные рубцы;
- конглобатная – появляются крупные узлы с признаками абсцедирования и свищи;
- галогеновая – возникате на фоне приёма препаратов йода и брома, клиническая картина при этом напоминает конглобатную форму;
- стероидная – провоцируется длительным приёмом местных стероидных препаратов;
- грамнегативная – может возникать на фоне нерациональной антибиотикотерапии, характеризуется присоединением грамотрицательных микроорганизмов;
- фульминантная – начинается внезапное с молниеносного развития патологических симптомов, включающих отёк, гиперемию, папуло-пустулёзные образования, сливающиеся в общий конгломерат с гнойным отделяемым.
Осложнения розацеа
Длительно протекающее заболевание может иметь широкий спектр осложнений. К ним относятся:[1][9]
- Гнойно-септические осложнения, в том числе так называемый дренирующий синус – возвышающееся над уровнем кожи продолговато-овальное образование, из которого периодически выделяется гной. Данное осложнение представляет собой длительный вялотекущий процесс воспаления, не склонный к спонтанному регрессу. Он может иногда осложнять фульминантную и конглобатную формы розацеа.
- Прогрессирующее ухудшение зрения, а в особо тяжёлых случаях – вплоть до полной его утраты. Это происходит в результате запущенной офтальморозацеа (розацеа-кератита).
- Искажение черт лица и существенное ухудшение внешности – наблюдаются при значительных фиматозных разрастаниях, отёке и стойкой эритеме. У большинства людей на фоне этого осложнения снижается качество жизни.
- Психоэмоциональные расстройства, в том числе депрессивного спектра – развиваются вследствие социальной дезадаптации.
Диагностика розацеа
Диагностика розацеа базируется в первую очередь на результатах дерматологического осмотра (желательно с проведением дерматоскопии)[9][10], а также анализа клинической картины и жалоб пациента.
Обязательный диагностический признак, указывающий именно на розацеа – это стойкая эритема центральной зоны лица, не захватывающая область кожи вокруг глаз и существующая не менее трёх месяцев.
В целом все диагностические критерии подразделяют на две группы:
- Основные диагностические критерии:
- нестойкая эритема;
- стойкая эритема;
- телеангиэктазии;
- папулы и/или пустулы.
- Дополнительные диагностические критерии:
- ощущение жжения и покалывания, отёчность лица;
- сухость кожных покровов;
- образование воспалительных бляшек;
- признаки поражения глаз;
- фиматозные разрастания.
Для постановки диагноза, как правило, необходимо наличие не менее двух критериев.[9]
Дополнительные инструментальные и лабораторные исследования необходимы для исключения других заболеваний со схожей симптоматикой (различные дерматиты, системные заболевания соединительной ткани и другие), а также для уточнения конкретного варианта течения и основных пусковых механизмов заболевания. От всего этого зависит выбор тактики лечения.
В диагностике розацеа могут быть использованы:
- микроскопия соскоба кожи для обнаружения клещей рода демодекс;[16]
- исследование содержимого пустул на предмет наличия вторичной бактериальной инфекции;
- анализ крови на маркеры системных заболеваний соединительной ткани (красная дискоидная волчанка и другие);
- допплерография – позволяет изучить микрогемодинамику кожи лица и зафиксировать изменения скорости кровотока (при розацеа он замедляется);[10]
- УЗИ кожи – позволяет изучить структуру инфильтратов, фиматозных разрастаний и определить толщину слоёв кожи;[10][14]
- конфокальная лазерная сканирующая микроскопия[10][12] – инновационный метод, визуализирующий особенности строения кожного покрова на глубину 300-400 микрометров (до сетчатого слоя дермы), не нарушая его целостности. С его помощью можно детально изучить состояние микроскопических сосудов, клеток различных слоёв кожи, оценить степень ксероза (сухости) и шелушения, а также подсчитать количество особей клеща демодекс.
Лечение розацеа
Для успешного лечения розацеа необходимо наблюдаться одновременно у нескольких специалистов – дерматолога, эндокринолога, терапевта, гастроэнтеролога, офтальмолога, психолога и других.[7][15] Также важно проводить лечение сопутствующих заболеваний – болезней ЖКТ и эндокринной системы.[4][5]
Поскольку розацеа является хроническим заболеванием, полное его излечение, к сожалению, невозможно. Поэтому основными целями лечения в данном случае являются:[10]
- смягчение симптомов – снижение выраженности покраснения, уменьшение количества папуло-пустулёзных элементов;
- замедление прогрессирования заболевания;
- достижение максимально длительных периодов ремиссии;
- профилактика развития обострений;
- устранение и/или минимизация сформировавшихся косметических дефектов;
- достижение приемлемого уровня качества жизни.
Обязательные компоненты успешной борьбы с розацеа (по версии Национального общества розацеа США):[12]
- грамотный уход за кожным покровом – использование солнцезащитных препаратов и специальных маскирующих средств, исключение уходовой косметики с содержанием мыла, спирта и других раздражающих компонентов, нанесение средств, смягчающих кожу, умывание водой комнатной температуры;
- информирование пациента о своём заболевании, мерах профилактики и коррекции образа жизни;
- медикаментозные и другие методы лечения, которые индивидуально подбираются врачом в зависимости от клинической формы и других особенностей развития заболевания.
Медикаментозное лечение:
- системное применение антибиотиков тетрациклинового ряда, макролидов, метронидазола, изотретиноина (противопоказан при беременности);
- местное лечение – метронидазол, азелаиновая кислота, сульфацетамид натрия, клиндамицин, бензилбензоат[16], топические ретиноиды и другие препараты;
- ангиостабилизирующие препараты – ксантинола никотинат, алкалоиды белладонны, эрготамин и другие;[3]
- седативные средства;
- препараты искусственной слезы.
Немедикаментозное лечение:
- лазеролечение;
- IPL-терапия (лечение высокоинтенсивными вспышками света);[13]
- микротоковая терапия;
- криотерапия;
- диетотерапия;
- психотерапия.[15]
Лазеротерапия используется не только как самостоятельная процедура, но также входит в схему комплексного лечения на разных этапах развития розацеа. Проникая в дерму на глубину до 2 мм, лазерное излучение оказывает антисептическое и антибактериальное действие, что необходимо при лечении папулопустулезных форм розацеа. Лазерная коагуляция и коррекция сосудистых нарушений кожи при эритематозной и телеангиоэктатической формах способствуют достижению более стойкой и длительной ремиссии.
При выраженных фиматозных разрастаниях показано их хирургическое удаление и санация абсцедирующих образований.
Прогноз. Профилактика
Прогноз заболевания в основном благоприятный, за исключением редких случаев с тяжёлыми осложнениями (например, потеря зрения вследствие розацеа-кератита). Тем не менее оно значительно ухудшает социальную адаптацию и качество жизни пациента.
Течение заболевания в большинстве случаев можно успешно контролировать.[12] Благодаря комплексному лечению и систематическим профилактическим мерам можно достичь продолжительных стойких ремиссий и замедлить прогрессирование болезни.
Основные меры профилактики при розацеа заключаются в определении факторов, провоцирующих обострения в каждом конкретном случае, и минимизации их воздействия:[1][2]
- при обострении в связи с неблагоприятными погодными условиями нужно ограничить время пребывания на открытом воздухе при сильном ветре, в мороз и при необходимости использовать защитные средства;
- при повышенной чувствительности к УФ-лучам[6] стоит исключить посещения солярия, избегать пребывания под прямыми солнечными лучами в период максимальной солнечной активности, использовать фотопротекторные кремы (для чувствительной кожи), летом носить головные уборы с широкими полями;
- не посещать бани и сауны, принимать только тёплый душ;
- если приходится долго работать в условиях повышенных температур (хлебопекарное производство или металлургия), то стоит рассмотреть вопрос о смене места работы;
- при выборе места отдыха отдавать предпочтение странам с мягким прохладным климатом;
- поддерживать оптимальный уровень температуры и влажности в помещении;
- пересмотреть рацион – максимально ограничить употребление острых, пряных, жирных и жареных блюд, стараться употреблять пищу и напитки не горячее 36 °С;
- по возможности исключить употребление алкоголя и курение;
- отказаться от агрессивных косметологических процедур – химических и механичиских пилингов, дермабразии, растирания использования паровых и других термоактивных масок;
- осуществлять максимально бережный уход за кожей лица – использовать мягкие очищающие средства без детергентов, спирта и других раздражающих компонентов (эфирные масла, камфора, ментол и т. п.), применять отвары трав (ромашки, липы, календулы), пользоваться увлажняющими средствами;
- если обострения вызваны приёмом лекарств, необходимо обсудить с лечащим врачом вопрос об их замене;
Для успешного лечения и профилактики рецидивов и осложнений важно также строго соблюдать нормы личной гигиены:
- пользоваться только индивидуальными полотенцами (при уходе за лицом во время лечения желательно использовать одноразовые салфетки);
- часто менять постельное бельё (особенно наволочки), стирать при высокой температуре и проглаживать.[16]
Источник
