Туберкулез кожи волосистой головы
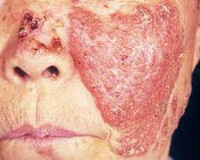
Люпозный туберкулез кожи (Tuberculosis cutis luposa), или обыкновенная волчанка (Lupus vulgaris) относится к локализованным формам туберкулеза кожи. В кожу микобактерии попадают лимфогенным или гематогенным путем из очагов туберкулеза в легких, лимфатических узлах, других органах и тканях.
Излюбленная его локализация — лицо, реже туловище, конечности, слизистые оболочки полости рта, носа и волосистая часть головы. На высоте развития очаги поражения представляют собой бляшки из слившихся бугорков (люпом) диаметром от 3-5 см до 10-30 см. Они имеют фестончатые очертания, слегка возвышающийся периферический валик и рубцующийся центр. Эта клиническая форма носит название плоская туберкулезная волчанка. Для нее характерны симптомы «яблочного желе» и «проваливания зонда».
При травматизации волчаночных очагов или присоединении пиококковой инфекции люпомы изъязвляются и плоская форма переходит в язвенную. Язвы имеют зернистое дно и подрытые края. При разрешении плоской туберкулезной волчанки чаще образуется атрофический рубец с гладкой поверхностью, а при рубцевании язвенной — гиперпигментированные гипертрофические или келоидные рубцы.
В редких случаях возможно изолированное поражение волосистой части головы, где бляшки обычно располагаются в области лба. Они распространяются по периферии и захватывают иногда отдельные участки лица. Обратное распространение с лица на голову встречается реже.
Иногда на волосистой части головы наблюдаются веррукозные и папилломатозные разрастания. Рубцы здесь, как правило, атрофические и полностью лишены волос [Бременер М.М., 1937].
Патогистология.
Для туберкулезной волчанки характерна туберкулоидная гранулема с казеозным некрозом в центре, состоящая из эпителиоидных клеток, гигантских клеток Пирогова-Лангханса и гигантских клеток инородных тел, окруженная валом лимфоцитов с примесью макрофагов и плазматических клеток.
Туберкулезную волчанку следует дифференцировать с бугорковым сифилидом, гангренозной пиодермией, декальвирующим фолликулитом, лейшманиозом кожи.
Диагноз туберкулезной волчанки подтверждается патогистологическим исследованием, обнаружением в патологическом материале микобактерий туберкулеза, положительной пробой Манту и выявлением очагов туберкулеза в других органах и тканях.
Лечение проводится препаратами I ряда (рифампицин, изо-ниазид, стрептомицин, пиразинамид) в различных сочетаниях в течение 6-10 месяцев до клинического излечения. При непереносимости или развитии устойчивости к ним микобактерий туберкулеза используются препараты II ряда: циклосерин, этионамид — для замены ГИНК и его производных; флоримицин (виомицин) и канамицин — при устойчивости к стрептомицину; этоксид, пиразинамид — для замены ПАСК. Необходима общеукрепляющая терапия: лечебное питание, богатое белками, солями кальция (диета № 11), биогенные стимуляторы, препараты железа. Показаны УФО, компрессы со стероидными мазями II-III групп. После основного курса ежегодно проводятся два курса по 2-3 месяца противорецидивной терапии. Лечение туберкулезной волчанки проводится в течение 5 лет [Ежков Г.А., Самцов А.В., 1991].
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Туберкулёзная волчанка – это распространённая форма казеозно-некротического туберкулёзного поражения кожи, затрагивающая преимущественно лицо и верхнюю половину туловища. Проявляется образованием бугорков (люпом) с изъязвлениями, постепенно сливающихся воедино, частичным или полным обезображиванием лица. Диагностируется с помощью дерматологического осмотра, исследования отделяемого кожи (микроскопия, ПЦР), специфических тестов. Лечение проводят противотуберкулёзными антибиотиками, иммуностимуляторами и другими вспомогательными средствами.
Общие сведения
Туберкулёзная волчанка (туберкулёз кожи люпоидный, вульгарная волчанка) – самая распространённая, хронически протекающая форма локального туберкулёза со склонностью к расплавлению тканей. По данным официальной статистики, средний показатель выявления вульгарной волчанки составляет 0,43 больных на 100 000 населения (4,1% от частоты всего внелёгочного туберкулёза). Заболеванию подвержены дети и подростки, люди зрелого возраста страдают реже. Заболевание чаще обнаруживается у женщин. Люпоидный туберкулёз имеет длительное рецидивирующее течение и без лечения может прогрессировать на протяжении всей жизни.

Туберкулезная волчанка
Причины
Возбудитель заболевания – грамположительный микроорганизм (палочка Коха), не склонный к образованию спор, но обладающий высокой устойчивостью к химическими агентам и факторам окружающей среды. В большинстве случаев волчанка вызывается M. tuberculosis, иногда – M. bovis. В кожу и слизистые бактерии проникают эндогенно с током крови или лимфатической жидкости из других очагов туберкулёзной инфекции (лёгочная ткань, кости, суставы, периферические лимфатические узлы), имеющихся в организме. Случаи экзогенного заражения от других лиц через повреждённую кожу встречаются гораздо реже при плотном контакте с бактериовыделителем.
Вероятность развития туберкулёзного поражения кожных покровов увеличивается при отсутствии воздействия солнечного света (инсоляции). Прямое влияние ультрафиолетового излучения убивает микобактерии туберкулёза в течение нескольких минут. Факторами риска также считаются травмы, переохлаждения, снижающие активность иммунитета человека и способствующие активации латентной инфекции. Предрасположенность к аллергическим реакциям (крапивница, отёк Квинке) повышает вероятность более тяжёлого течения болезни.
Патогенез
После попадания возбудителя в кожу из первичного очага гематогенным или лимфогенным путём формируется люпома размером с булавочную головку. Она представляет собой первичный морфологический элемент вульгарной волчанки и является скоплением мелких туберкулёзных бугорков. При массивном инфицировании повреждённой кожи контактным путём возникает инфильтрат, напоминающий очаг Гона, сопровождающийся лимфаденитом и лимфангоитом.
При гистологическом исследовании в дерме обнаруживаются люпомы из эпителиодных клеток и клеток Лангханса, на периферии располагается зона из лимфоцитов и плазмоцитов. Творожистый некроз в бугорках отсутствует или выражен незначительно. Выявляются изменённые, деформированные сосуды (вплоть до полного заращения). В эпидермисе происходит чрезмерное утолщение рогового слоя, гиперпигментация, формирование папиллом.
Классификация
В зависимости от клинической картины заболевания выделяют несколько форм волчанки, которые различаются по интенсивности проявлений и внешним признакам. Различают: плоскую, язвенную, псориазиформную, птириазиформную, бородавчатую, опухолевидную и другие менее распространённые разновидности. Нередко язвенная и плоская формы могут сочетаться друг с другом.
- Плоская. Отдельные люпомы сливаются между собой, формируя очаг поражения. Он увеличивается в результате возникновения в периферических отделах новых бугорков. Поверхность очага ровная, шелушения незначительные или отсутствуют.
- Язвенная. Возникает при массивном изъязвлении поверхности люпом. Язвы неглубокие, кровоточат при прикосновении. Нередко развиваются деформации хрящей носа, ушной раковины, что способствует обезображиванию лица.
- Псориазиформная. Люпома внешне напоминает бляшку псориаза. На поверхности находятся серо-белые чешуйки с шелушением, кожа по периферии гиперемирована.
- Птириазиформная. Характеризуется отрубевидным крупным шелушением в зоне поражения.
- Бородавчатая. Типично образование разрастаний белесоватого цвета, внешне напоминающих бородавки.
- Опухолевидная. Представляет собой несколько слившихся бугорков. Они образуют большую мягко-эластичную опухоль, склонную к распаду или формированию язв.
В клиническом течении волчаночного процесса выделяют четыре стадии. Каждая имеет особенности течения, определяющие тяжесть состояния больного:
- Инфильтративная. Наблюдается отёк, гиперемия тканей, люпомы не выражены.
- Бугорковая. Формируются мелкие бугорки, которые соединяются и напоминают бородавчатые вегетации.
- Язвенная (может отсутствовать). Сверху на люпомах появляются кровоточащие язвы, нередко возникают папилломы.
- Рубцовая. Если процесс не проходил стадию изъязвления, рубцы ровные и блестящие. После эпителизации язв формируются плотные деформирующие рубцы.
Симптомы туберкулёзной волчанки
Болезнь развивается постепенно: сначала в дерме формируются бугорки размером 1-8 мм, имеющие жёлтую, коричневую, бурую, серую окраску. Люпомы имеют тестоподобную консистенцию, ровную блестящую поверхность, где впоследствии возникают шелушения. Бугорки всегда безболезненны, высыпают в количестве нескольких штук на расстоянии друг от друга, постепенно сливаясь: по периферии возникает застойная область. Патологический процесс чаще всего локализуется в области ушных раковин, носа, скул, верхней губы, может переходить на переднюю поверхность шеи и плечи, затрагивать слизистые оболочки с образованием грубых рубцов.
Люпомы соединяются между собой, увеличиваются в размерах, формируя неровные бляшки либо опухолеподобные очаги. Из-за процессов некроза в центре возникают глубокие язвы. При особенно тяжёлом течении волчанки у пациентов с ослабленным иммунитетом в деструкцию вовлекается не только кожа, но и хрящевые ткани. При разрушении перегородки носа он напоминает заострённый укороченный клюв птицы. Нарушается обоняние, страдает дыхательная функция.
Из-за деструкции выворачиваются веки, уменьшается в размерах ротовое отверстие, истончаются и обламываются хрящи ушных раковин. Поражение слизистой оболочки ротовой полости приводит к нарушению жевательной и глотательной функции: больные часто попёрхиваются, тяжело усваивают твёрдую пищу. При вовлечении в патологический процесс голосовых связок может изменяться голос: он становится глухим, осиплым.
В течение 4-6 недель наступает заживление повреждённых тканей. После завершения активного язвенного процесса на поверхности кожных покровов формируются плоские нежные рубцы, напоминающие папирус.
Осложнения
Формирующиеся рубцы вызывают контрактуры, ограничивают движение мимических мышц: это становится причиной полной или частичной потери артикуляционных способностей (при поражении лица, ротовой полости, гортани). При отсутствии своевременного лечения к туберкулёзной волчанке может присоединиться вторичная инфекция – рожистое воспаление. Если воспалительный процесс переходит на лимфатические сосуды, развивается лимфангит. В 4% всех случаев на фоне туберкулёзной волчанки возникает базальноклеточная карцинома.
Диагностика
Диагностика туберкулёзной волчанки проводится на основании данных общего осмотра и физикальных исследований. При выявлении заболевания необходимо сотрудничество дерматолога и фтизиатра, так как необходимо обнаружение и лечение первичного очага туберкулёза. Для диагностического поиска наиболее информативны:
- Физикальное обследование. С его помощью устанавливается распространённость бугорков, их цвет, консистенция. В результате гибели эластиновых волокон при прощупывании бляшки пуговчатым зондом он без сопротивления погружается внутрь неё (симптом Поспелова). Если же на люпому надавливают предметным стеклом, кожа обескровливается, а сами бугорки приобретают вид жёлто-коричневых пятен (признак Гентчинсона или феномен яблочного желе).
- Лабораторная диагностика возбудителя. Проводится окраска биологического материала (кожного отделяемого) по Цилю-Нильсену и последующее микроскопическое исследование с иммерсионной системой. Микобактерии имеют вид красных палочек на синем фоне. Полимеразная цепная реакция за 5-7 часов позволяет определить небольшое количество ДНК микобактерий в исследуемом образце.
- Проведение туберкулиновых проб. Проба Манту и Диаскинтест оцениваются, исходя из увеличения размеров инфильтрата и папулы более 5 мм, свидетельствующих о заражении. Реже используют скарификационные пробы (Пирке, градуированную пробу): они показывают положительный результат на наличие микобактерий.
- Квантифероновый тест. Обнаруживает в крови гамма-интерферон, появляющийся в организме человека в ответ на внедрение микобактерий. Метод обладает высокой специфичностью (99,1%) и чувствительностью (89%). Его аналог – T-SPOT.TB тест, выявляющий сенсибилизированные Т-лимфоциты.
- Инструментальные методы. Проводится рентгенография грудной клетки в прямой и боковой проекции, выявляющая первичный очаг туберкулёза в лёгких. Поражение костей и других внутренних органов можно обнаружить с помощью КТ или МРТ.
В общем анализе крови при туберкулёзной волчанке наблюдается понижение уровня лейкоцитов, связанное с основным заболеванием. Значительное уменьшение лимфоцитов и повышение СОЭ являются неблагоприятными прогностическими признаками. С целью оценки реактивности организма выполняется иммунограмма. Дифференциальный диагноз проводится с красной волчанкой, бугорковым сифилисом, туберкулоподопной лепрой.
Лечение туберкулёзной волчанки
В современной дерматологии предусмотрено использование комплексных методов терапии. Пациенты с туберкулёзной волчанкой должны лечиться в специализированном диспансере с соблюдением палатного или общего режима. Назначается диета с ограничением соли, быстрых углеводов, рекомендуется к употреблению пища, богатая белками. Следует также полностью отказаться от вредных привычек (они способствуют снижению иммунитета). Консервативная терапия включает в себя:
- Противотуберкулёзные препараты (химиотерапию). Для этого используется первая линия средств (изониазид, рифампицин, рифабутин, пиразинамид, этамбутол, стрептомицин), дозировки подбираются фтизиатром индивидуально. Другие линии применяются при развитии лекарственной устойчивости.
- Вспомогательную терапию. Для уменьшения побочных эффектов от противотуберкулёзных антибиотиков назначают симптоматические препараты: антиоксиданты, иммуностимуляторы, глюкокортикоиды, витамины, анаболики, гепатопротекторы.
- Физиотерапевтические процедуры. Особенно эффективно ультрафиолетовое облучение наружных покровов, которое стимулирует процессы регенерации, вызывает гибель микобактерий, уменьшает вероятность развития осложнений. Среди других методик часто используют лекарственный электрофорез с антибактериальными препаратами, лазерную терапию, индуктотермию, лечебную гимнастику, УВЧ-терапию.
Хирургическое удаление изъязвлённых участков кожных покровов и хрящей проводится только при риске вторичного инфицирования. При выраженном обезображивании для восстановления внешнего вида впоследствии могут быть использованы пластические операции по пересадке кожных лоскутов и хрящевых тканей. С их помощью восстанавливают целостность носовой перегородки, формируют ушные раковины, иссекают деформирующие рубцы.
Прогноз и профилактика
Туберкулёзная волчанка – хроническое заболевание. При своевременном выявлении и лечении прогноз благоприятный. Повторное возникновение болезни наблюдается только в случае нарушения схемы лечения или развития у микобактерий устойчивости к лекарственным препаратам. Профилактика туберкулёзной волчанки сводится к лечению основного заболевания, соблюдению правил личной безопасности при контакте с заражёнными (использование перчаток, масок) и укреплению иммунитета.
Источник
Болезни волос и кожи головы возникают под действием внешних и внутренних факторов: это влияние физических условий и химических веществ, неблагоприятные погодные условия, нарушения обмена веществ, патологии эндокринной и нервной систем. Симптомы таких заболеваний разнообразны: от повышенной ломкости волос до их полной потери. Методы лечения подбирают в каждом конкретном случае, в зависимости от причины.
Причины возникновения
Болезни волос могут быть связаны с различными факторами, к ним относятся:
- продолжительное воздействие прямых солнечных лучей;
- обморожение кожи головы;
- заболевания эпидермиса (фурункулез, микозы);
- гормональные нарушения;
- дефицит витаминов и микроэлементов;
- перенесенные инфекционные заболевания (герпес, сифилис);
- частое использование фена на высоком температурном режиме, а также приборов для горячей укладки (утюжок, плойка);
- расчесывание щетками из грубых материалов (металлическими, деревянными с заусенцами);
- частое окрашивание.
Заболевания кожи головы
Заболевания волос вызывают лекарственные препараты: гормональные оральные контрацептивы, антидепрессанты, стероидные средства, препараты для снижения артериального давления. Увлечение БАДами для снижения веса, в состав которых входят соли тяжелых металлов, также неблагоприятно сказывается на состоянии прядей.
Болезни волосистой части головы
Болезни волосистой части головы классифицируют по группам, в зависимости от их происхождения:
Инфекционные
Наиболее распространенными патологиями волос инфекционного происхождения являются:
Педикулез
Его возбудителями выступают кровососущие насекомые – вши. Характерные симптомы заболевания – зуд в месте укуса, сыпь, появление гнид на волосах, которые напоминают перхоть.
Фолликулит
Это воспалительный процесс волосяных луковиц, сопровождающийся гнойным воспалением на коже. Развитие патологии провоцирует золотистый стафилококк. При фолликулите вокруг волосков формируются гнойно-воспалительные элементы, вызывающие болезненные ощущения. Если их много, отекает кожа головы. Когда пузырьки лопаются и подсыхают, возникают зуд и шелушение.
Грибковые
Заболевания этой группы вызывают грибковые микроорганизмы различных видов.
Распространены такие грибковые заболевания:
Трихофития
Болезнь также известна как стригущий лишай. Она обладает контагиозностью, то есть быстро передается от одного человека другому. Трихофития проявляется в образовании воспалительных очагов. Волосы, пораженные грибком, становятся ломкими, обламываются на уровне 2-3 мм от кожи головы. Больного беспокоит сильное шелушение кожи головы.
Микроспория волосистой части
Патогенные грибки, попадая на кожу головы, прорастают и поражают волос. Паразитируя, они плотно заполняют волосяную луковицу. Это делает невозможным полноценный рост волос. Микроспория волосистой части чаще наблюдается у детей, чем у взрослых. Очаги поражения при таком заболевании расположены в области макушки, висков, темени. Здесь возникает шелушение. Как и при трихофитии, волосы становятся хрупкими и обламываются на уровне 4-6 мм от кожи головы. Оставшиеся пеньки тусклые, покрыты серо-белым налетом.
Фавус (также известна как парша)
Заболевание возникает при внедрении грибка в роговый слой эпидермиса. На коже головы появляются очаги покраснения, потом образуется желтоватая окружность. Волосы ломаются, становятся более жесткими, тускнеет. По мере развития заболевания кожа головы становится грубой, а очаги поражения – источниками неприятного запаха. Если вовремя не начать лечение, образуются очаги облысения.
Лишай
На волосистой части головы могут развиваться красный плоский, розовый и стригущий лишай. Первые два вида не связаны с инфекциями, поэтому человек с таким заболеванием не опасен для окружающих. На голове образуются очаги поражения. Кожа в этой области шелушится, появляются серые или белые чешуйки, напоминающие перхоть. Волосы обламываются, кожа головы краснеет, возникает зуд.
Герпес
Заболевание развивается при проникновении в эту область вируса герпеса. Характерные симптомы – покраснение и зуд в местах поражения, образование пузырьков с жидкостью внутри и их последующее изъявление. Когда это происходит, выделяется экссудат. На пораженных участках образуются корки, травмирование которых вызывает кровоточивость.
Заболевания, связанные с нарушением функций сальных желез
Распространенные болезни волос сальных и потовых желез:
Гиперкератоз кожи головы
Это заболевание связано с утолщением рогового слоя кожи, из-за чего волосяные фолликулы закупориваются роговыми чешуйками. Первый симптом гиперкератоза – появление перхоти. Волосы становятся хрупкими, тусклыми, тонкими. Происходит выпадение волос, в отдельных случаях возможно облысение. Кожа головы становится жесткой, грубой на ощупь, возникает сильный зуд. Возможно присоединение инфекции, что усугубляет течение заболевания.
Себорея (себорейный дерматит)
Это хронический процесс кожи головы, протекающий с воспалениями. Развитие заболевания связано с повышенным выделением жира. Заболевание провоцируют условно патогенные грибки. Пораженные участки кожи покрыты папулами и чешуйками, которые склеиваются между собой сальным секретом. Развивается воспалительный процесс, эпидермис зудит. Может возникать боль.
Экзема
Заболевание имеет аллергическое происхождение. Оно проявляется в двух основных формах: сухая и мокнущая экзема. В первом случае на коже головы образуются покрытые чешуйками бляшки, которые постоянно отслаиваются и оседают хлопьями на волосах. Сальные железы кожи головы вырабатывают избыточное количество жира, поэтому волосы пачкаются и выглядят неряшливо. При мокнущей экземе на кожных покровах формируются папулы, заполненные жидкостью. Позже они лопаются и образуют мокнущую поверхность. Обе формы сопровождаются сильным зудом.
Перхоть
В медицине это явление называют словом «отруби». Перхоть – синдром, для которого характерна скорость отслоения чешуек кожи головы. Ее считают легкой формой себорейного дерматита. Те, кто страдают от перхоти, обнаруживают по всей длине локонов и на коже головы большое количество белых чешуек. Волосы быстро пачкаются, становятся сальными.
Псориаз
Заболевание имеет хронический характер, протекает с чередованием периодов обострения и ремиссии. Точная природа псориаза не установлена. При псориазе волосистой части головы очаги поражения локализуются на коже в области над ушами и за ними. Лоб и затылок покрываются бляшками. Первый симптом болезни – образование чешуйчатых папул, которые впоследствии вызывают воспаление и становятся источником зуда. Бляшки увеличиваются в размерах, становятся плотными. Постепенно они покрывают всю волосистую зону.
Демодекоз
Развитие заболевания связано с паразитированием микроскопических клещей класса Демодекс. Они обитают в коже, волосяных фолликулах, поедая отмершие клетки и эпителиальные выделения. На начальном этапе демодекоза на коже головы возникает отечность, цвет покровов становится красным, формируются узелки и болячки. Кожа в области поражения уплотняется, становится сухой. У пациента возникает ощущение стянутости, зуда.
Патологическое выпадение (облысение, алопеция)
Облысение, или алопеция, – это не прекращающееся выпадение волос, приводящее к очаговой или полной утрате волосяного покрова головы.
Выделяют 3 вида алопеции:
- диффузная (истончение);
- очаговая (появление очагов, на которых полностью отсутствую волосы);
- андрогенная (выпадение прядей по мужскому типу, связанное с концентрацией мужских половых гормонов в крови);
- тотальная (полное отсутствие локонов).
В зависимости от особенностей проявления, различают такие формы алопеции:
- рубцовая. Рост волос отсутствует на участках, которые покрылись рубцовой тканью. Рубцовая алопеция возникает после механического, термического, химического воздействия.
- себорейная. Облысение развивается на фоне себореи кожи. Наблюдается очаговое поредение локонов, сопровождающееся повышенной сальностью и шелушением кожи.
- симптоматическая. Отсутствие волос связано с тяжелыми системными заболеваниями, авитаминозами, интоксикациями. После устранения причины, вызвавшей облысение, локоны вновь начинают расти.
Повреждение стержня волос
Травмирование волосяного стержня происходит при воздействии на пряди высокой температуры, механического фактора, химических веществ.
Трихоклазия
Патология, для которой характерно обламывание отдельных волосков, которые выглядят здоровыми, на расстоянии около 10 см от кожи головы. Это связано с ослаблением волосяного стержня. При таком состоянии локон ломается при воздействии.
Выделяют 2 типа трихоклазии: узловатый и идиопатический. В первом случае обламывание волосяных стержней происходит в области утолщений, что портит внешний вид прически.
При идиопатической формы заболевания кожа головы становится сухой, зудит и шелушится, а волосы, хотя и обламываются, имеют здоровый вид.
Трихокинез
Проблема, которая выражается в спиралевидном перекручивании локонов. Причина явления – скручивание волосяного стержня по всей длине, изменение толщины и пигментации. Пораженные волосы белые, выглядят седыми.
В наиболее сложных случаях трихокинез может привести к местному облысению.
Монилетрикс (веретенообразная атрофия локонов)
Заболевание, при котором стержень растет не постоянно, а периодически. Когда рост на время прекращается, на волоске формируются небольшие узелки. Между каждым из таких узлов наблюдаются ломкие участки.
Пораженные этим заболеванием пряди выглядят сухими, безжизненными, становятся жесткими. Внешне монилетрикс выглядит на волосах как множество черных точек. Это похоже на клиническую картину стригущего лишая.
Болезни луковиц головы: истончение, атрофия, засыпание
Волосяные луковицы подвергаются таким патологическим процессам:
- истончение;
- атрофия;
- «засыпание».
Истончение волосяного фолликула связано с эмоциональными потрясениями и гормональными нарушениями в организме. Истонченная луковица не способна производить прочный и длинный волос, поэтому он ослабленный и быстро выпадает.
Атрофия возникает, если не лечить истонченные фолликулы. Луковица еще может производить локоны, но они редкие и истощенные.
Спящая луковица – именно так характеризуют состояние, при котором фолликул погибает. Оно необратимо.
Причины болезненной кожи головы
Болезненная кожа головы – результат таких факторов, как:
- спазмы сосудов (это характерно для вегетососудистой дистонии);
- нарушение кровообращения в сосудах, проходящих в области головы. Это может быть связано с наличием холестериновых бляшек, повышением уровня кровяного давления;
- слишком тугая прическа;
- использование травмирующих аксессуаров (шпильки, острые заколки).
Также боли, возникающие при прикосновении к коже головы, возникают при заболеваниях, затрагивающих нервные окончания. Это может быть воспаление затылочного нерва, невралгия тройничного нерва.
Особенности болезни Менкеса
Заболевание Менкеса, также известное как болезнь курчавых волос – генетическая патология, которая передается мальчикам от матери. Она проявляется в плохом усваивании организмом меди.
Характерный симптом болезни Менкеса – спутанные веретенообразные волосы с повышенной хрупкостью. При микроскопическом исследовании образца выявляют ряд аномалий локонов, среди которых – извитость и переломы вдоль волосяного стержня.
Особенности болезни Витилиго
При витилиго нарушается процесс образования меланоцитов кожи. Из-за этого на ее поверхности образуются белые пятна разной формы и размеров. Патологический процесс разрушения меланоцитов сказывается и на состоянии волосяного покрова. Это выражается в появлении пятен на голове. На этих местах происходит полное обесцвечивание, что создает впечатление седины. Подобный симптом может проявиться в подростковом возрасте. Других симптомов – шелушения, атрофии волос, алопеции, не наблюдается.
Заболевание, при котором не растут волосы
Редко встречается такое явление, как отсутствие локонов на голове. Если признаки облысения появились в возрасте до трех лет, то речь идет о врожденном облысении. На всем теле человека нет волос из-за воздействия гена, унаследованного ребенком от одного из родителей. Патология возникает у представителей любого пола.
При обследовании становится известным, что причина такого явления – полное отсутствие волосяных луковиц или недостаточное их развитие.
Лечение и профилактика
Лечение болезней волос зависит от конкретного вида заболевания. При грибковых процессах требуется применение местных и системных противомикотиков. Если патология вызвана инфекцией, то назначают прием антибиотиков.
Генетические аномалии волосяных фолликул практически не поддаются лечению. Многие болезни волос связаны с отклонениями в работе внутренних органов. Для выявления причины нужно пройти обследование.
Для профилактики болезней кожи головы и волос нужно:
- защищать их от воздействия прямых ультрафиолетовых лучей и низких температур;
- использовать моющие средства, подходящие для конкретного типа волос;
- выбирать качественные средства по уходу за волосами;
- пользоваться личными средствами гигиены (расческа, полотенце), чтобы не заразиться грибковым или инфекционным заболеванием;
- питаться правильно и рационально, дефицит витаминов и микроэлементов сказывается на состоянии волос;
- отказаться от мытья локонов горячей водой;
- отказаться от фена в пользу естественного высыхания;
- отказаться от частых укладок с использованием приборов, воздействующих на волосы высокой температурой.
Видео
На видео – как диагностировать болезни волос:
Выводы
- Заболевания волос – не всегда показатель неправильного ухода за ними. Их могут вызвать любые изменения в работе внутренних органов.
- При любых симптомах нужно посетить трихолога – специалиста по болезням волос и кожи головы. Если он не обнаружит отклонений, то следует обратиться к другим врачам узкого профиля.
Источник
