Узелок на коже ребенка
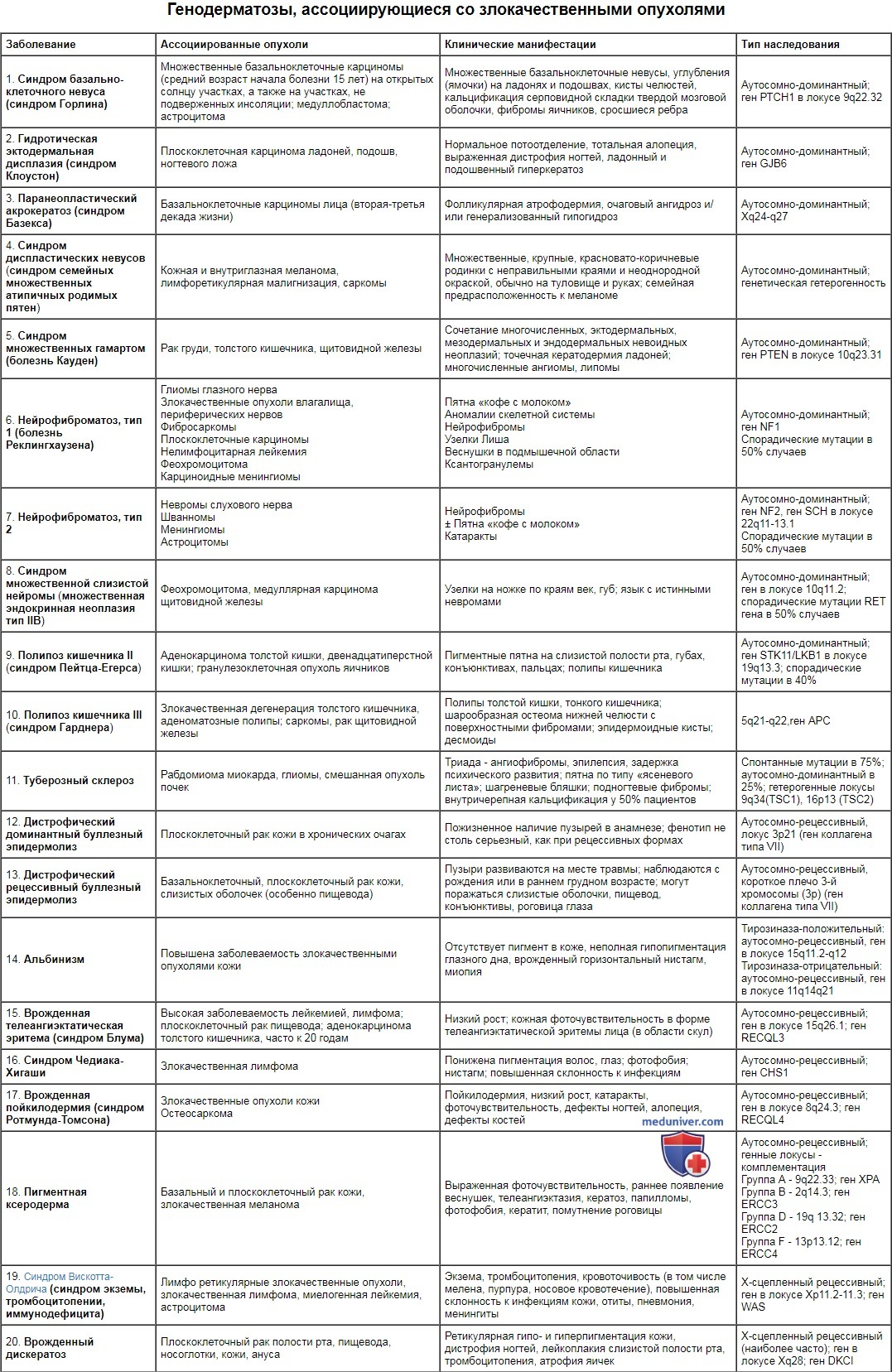
Контагиозный моллюск у ребенка – это дерматологическое заболевание с доброкачественным течением, высокой заразностью, проявляющееся папулезными элементами на коже, слизистых оболочках. Основной симптом — внезапное появление безболезненных узелковых высыпаний с характерным творожистым содержимым. При классической клинике постановка диагноза не составляет сложности, достаточно осмотра профильного специалиста. Атипичное течение требует проведения лабораторной верификации. Лечение местное, включает деструкцию патологических очагов физическими, химическими либо механическими способами.
Общие сведения
Контагиозный моллюск — актуальная тема в детской дерматологии и общей педиатрии. Распространенность заболевания в детской популяции составляет 1,2- 22%. У больных с иммунодефицитами патология встречается в 8-15% случаях. Чаще всего болеют дети дошкольного (1-4 года) и среднего школьного (10-12 лет) возраста.
За последние десятилетия отмечается рост заболеваемости контагиозным моллюском, что связывают с ухудшением экологической картины мира, снижением иммунореактивности у населения в целом. Заболевание отличается высокой степенью контагиозности: возникают вспышки в детских учреждениях, болеют сразу целые семьи.

Контагиозный моллюск у ребенка
Причины
Этиология контагиозного моллюска инфекционная. Заболевание вызывает ДНК-содержащий ортопоксвирус, принадлежащий к семейству поксвирусов (вирусы оспы). Возбудитель имеет 4 подвида, паразитирует только у человека. Наиболее значимый путь передачи у детей — контактный. Заражение происходит непосредственно от больного или опосредованно, через предметы личной гигиены (мочалка, посуда, полотенце).
Возможно инфицирование в бассейне, спортзале, парикмахерской, массажных кабинетах. Для подростков актуален половой механизм передачи возбудителя. Инкубационный период у ребенка длится от 2-х недель до 2-6 мес. К факторам риска относятся:
- нарушение барьерной функции кожи при дерматологических проблемах;
- ношение тесного белья и одежды;
- дефекты личной гигиены;
- иммунный дефицит.
Патогенез
Ортопоксвирус развивается в клетках плоского эпителия человека. Вирус не проникает в глубокие слои кожи, не оказывает системного действия на организм. В процессе жизненного цикла вирус вызывает пролиферацию и дегенерацию эпидермальных клеток. Измененные контагиозным моллюском клетки приобретают вид овальных образований с крупными включениями в цитоплазме — моллюсковые тельца. Пораженные клетки сливаются, образуя внутрикожную папулу. Визуально образование выглядит как узелок.
Симптомы
Основной признак контагиозного моллюска – высыпания на коже и/или видимых слизистых. Патологические элементы располагаются на любом участке тела. Излюбленная локализация контагиозного моллюска у детей: кожа лица, шеи, груди, тыльной поверхности кисти. При половом пути передачи сыпь появляется в области наружных половых органов, аноректальной зоны, нижней половины живота. В зависимости от распространенности различают локализованную и генерализованную формы патологии.
Сыпь у ребенка в дебюте выглядит как мелкие (до 2мм) узелки полусферической формы телесного или розового цвета с перламутровым отливом. Количество колеблется от 5 до нескольких десятков штук. В центре узелка располагается втяжение, из которого при надавливании выделяется белая кашицеобразная субстанция. Сыпь может постепенно увеличиваться в размере, достигая 0,5 см и более. Элементы расположены на неизмененной коже изолированно или группами. Патогномоничный признак – распространение сыпи линейно по ходу расчесов (симптом Кебнера).
Диссеминированная форма встречается при сочетании контагиозного моллюска с экземой, атопическим дерматитом. Общее состояние ребенка обычно не нарушено. У части детей отмечается кожный зуд. В 10% случаев встречаются атипичные формы контагиозного моллюска. При сопутствующих иммунодефицитных состояниях формируются гигантские узелки (более 1,5 см в диаметре). На лице и шее контагиозный моллюск иногда напоминает угри. На кистях элементы могут ороговевать, приобретая вид бородавок.
Осложнения
Несвоевременная диагностика и терапия контагиозного моллюска может осложниться рядом патологических состояний. При нарушении эпителиального барьера и травматизации присоединяется вторичная инфекция кожи, формируются пустулы, абсцессы и рубцы. При расположении элементов в периорбитальной зоне возможно развитие конъюнктивита. Редко контагиозный моллюск провоцирует эпителиальный кератит — поражение роговицы. Кератит с вовлечением кровеносных сосудов глаза грозит расстройствами зрения вплоть до слепоты.
Диагностика
Для верификации болезни у ребенка обычно достаточно клинического осмотра детским дерматологом. Атипичные виды сыпи требуют дифференциации с угревой болезнью, плоскими и вульгарными бородавками, милиа. Алгоритм обследования пациента:
- Физикальные данные. Визуально определяется типичная для контагиозного моллюска сыпь — мелкие бледно-розовые узелки на невоспаленном фоне коже. При пальпации врач получает характерное белесое отделяемое, которое состоит из поврежденных эпителиальных клеток и моллюсковых телец.
- Лабораторная диагностика. При наличии сомнительных образований проводят микроскопическое и патоморфологическое исследование содержимого узелков. Диагноз контагиозного моллюска подтверждает наличие пролиферативных и дегенеративные изменений в шиповатом слое кожи. Внутри цитоплазмы обнаруживают частицы вируса.
Лечение контагиозного моллюска у детей
Консервативная терапия
Несмотря на возможное самостоятельное разрешение, больные контагиозным моллюском подлежат лечению с целью предупреждения аутоинфицирования и заражения других детей. Любые неосложненные формы заболевания у ребенка лечатся амбулаторно. Метод терапии врач подбирает индивидуально, исходя из возраста пациента, распространенности процесса, наличия сопутствующей патологии. Диссеминированные формы требуют системного назначения противовирусных препаратов на основе интерферона. Основное направление в терапии — деструкция высыпаний с элиминацией возбудителя.
Химическая деструкция
Применение мазей и кремов целесообразно при единичных элементах. Из местных консервативных техник используют аппликации трихлоруксусной кислоты, нитрата серебра, йода. Суть метода состоит в активации локального иммунитета в ответ на повреждение эпидермиса препаратами. Также применяются пластыри с салициловой или ретиноевой кислотой. Данная техника не рекомендована детям с сопутствующим дерматитом, так как может вызывать дополнительное раздражение кожи.
Криодеструкция
Методика представляет собой вымораживание высыпаний жидким азотом. Подходит для удаления небольших немногочисленных высыпаний контагиозного моллюска. Криодеструкция производится с помощью нанесения на поврежденную кожу низкотемпературного азота тампоном или аэрозольным криодеструктором. Метод почти безболезнен, для выздоровления требуется несколько сеансов.
Радиоволновая деструкция
Суть способа — облучение элементов радиочастотными волнами («радионожом»). После местного обезболивания проводится точечное воздействие на узелок лучом специального аппарата. Процедура неинвазивная, бескровная, не оставляет рубцов и шрамов.
Электрокоагуляция
Проводится с применением локальной анестезии. Принцип техники — воздействие на образование токов высокой частоты с разрушением телец возбудителя. Электрокоагуляция позволяет эффективно провести деструкцию элементов контагиозного моллюска на обширной площади поражения, гарантированно предупреждая распространение инфекции. После процедуры остаются сухие корочки, которые отшелушиваются без формирования рубца.
Лазерная деструкция
Бесконтактный, безболезненный метод удаления узелковой сыпи с помощью лазерного луча. Пучок света разрушает папулу с содержащимся внутри вирусом, коагулирует сосуды, минимизируя риски рецидива. После процедуры возможны следы в виде гиперемии, которые через несколько суток исчезают без последствий. Лазеротерапия позволяет за один сеанс обработать очаги любой площади.
Хирургическое лечение
Оперативное удаление контагиозного моллюска проводит детский хирург под местным или общим обезболиванием. Для удаления высыпаний используется пинцет, кюретка или ложка Фолькмана. После вылущивания операционное поле обрабатывается растворами антисептиков. Метод приемлем при свежей сыпи, при необходимости патогистологического изучения материала. Хирургическое вмешательство нежелательно применять у детей, больных атопическим дерматитом.
Прогноз и профилактика
Прогноз при контагиозном моллюске в большинстве случаев благоприятен. Спонтанная инволюция может произойти у ребенка на протяжении 6-9 месяцев. Атипичное или затяжное течение (до 5 лет) характерно для больных с иммунодепрессивными состояниями. Специфической профилактики заболевания нет. Неспецифические методы включают использование индивидуальных средств личной гигиены, соблюдение правил сексуальной культуры подростками. Эпидемиологические мероприятия предусматривают изоляцию больного ребенка от коллектива до выздоровления.
Источник
|
Источник

