Воспаление кожи за ушами у ребенка
У ребенка покраснение за ухом может возникнуть в любом возрасте, но особенно часто это происходит с малышами до года. Причин у этого состояния есть множество – от банального недосмотра и недостаточного ухода до крайне серьезных заболеваний. Сегодня мы попытаемся разобраться в наиболее частых факторах, провоцирующих появление красноты за ухом у ребенка, а также выясним, к какому врачу нужно идти с этой проблемой.
Один симптом для множества болезней
Итак, что делать, если у малыша в области ушек кожа покраснела, на ней появилась сыпь, трещины, корочки или беловатый налет? Прежде всего нужно проконсультироваться с врачом, особенно если краснота сопровождается другими тревожными симптомами – повышением температуры тела, болезненностью, припухлостью или зудом.
Покраснение за ухом у ребенка может быть вызвано рядом патологий:
- золотухой;
- аллергией;
- атопическим дерматитом;
- экземой;
- лишаем;
- мастоидитом;
- отитом;
- лимфаденитом, лимфаденапатией;
- туберкулезом кожи.
Однако чаще всего причина кроется в недостаточной гигиене кожи в области ушек. В большей мере это касается детей грудного возраста. У ребенка покраснение за ухом иногда является обыкновенной опрелостью. Но это не значит, что такая проблема не требует лечения, напротив, если не уделить ей должного внимания сразу после появления, небольшое пятнышко может не только разрастись до больших размеров, но и покрыться мокнущими трещинами и корочками, а со временем ранка инфицируется и превратится в хронический очаг воспаления в организме.

К какому доктору обращаться?
Увидев у ребенка покраснения и пузырьки за ухом, родителям нужно показать его педиатру или семейному врачу. Если причина у этой проблемы не слишком серьезная, вероятно, дальнейшее обследование не понадобится. С легкими проявлениями аллергии, дерматитом или лишаем поможет справиться и обычный детский доктор. Но если ситуация требует более комплексного изучения и консультации узкого специалиста, педиатр выпишет направление к одному из следующих врачей:
- дерматологу;
- аллергологу;
- отоларингологу;
- гематологу.
Если у ребенка покраснение за ухом, то может понадобиться пройти ряд лабораторных исследований. Прежде всего общий анализ крови и мочи. В некоторых случаях потребуется ультразвуковая диагностика заушных лимфатических узлов, их рентгенография, а также биопсия. Для подтверждения некоторых болезней нужен будет мазок, который поможет определить, какой из микроорганизмов провоцирует болезнь. Это могут быть пневмококки, стрептококки, стафилококк и некоторые другие раздражители.
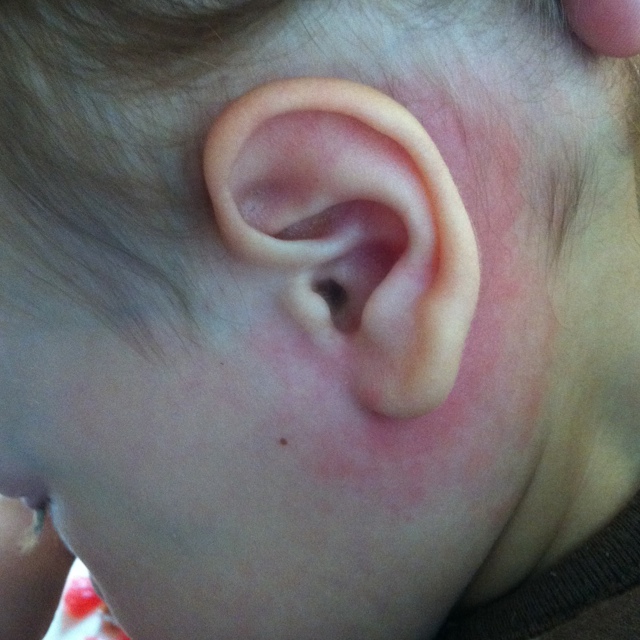
Покраснение и налет за ушком у грудничка
В период налаживания лактации процесс сосания у грудничков сильно недоразвит. Они не умеют правильно захватывать сосок, часто его «теряют», не успевают глотать много молока, отчего оно может выливаться из их ротика. Часть пищи стекает по подбородку на одежду, часть – на шею, а еще немного скапливается за ушной раковиной.
Если мама ежедневно во время купания малыша не моет ему ушки, за считанные дни за ними образуется беловатая густая и липкая субстанция, состоящая из молока, пота и микрочастиц кожи. Она является крайне благодатной почвой для развития различных бактерий и микроорганизмов. В случаях, когда ребенка моют недостаточно тщательно или не заглядывают во все складочки и дырочки, например за уши, у него начинают образовываться опрелости.
Если у ребенка за ухом красное пятно, покрытое серо-белым налетом с резким запахом, проблемное место нужно тщательно вымыть, а кожу смазать подсушивающим кремом, ускоряющим заживление небольших ранок и трещин («Бепантеном», «Судокремом», цинковой мазью).
Воспаление лимфоузлов за ушками у детей
Другая частая причина красноты за ушками у малышей – это воспаление лимфатических узлов. На теле их достаточно много – на затылке, в районе нижней челюсти, под мышками, в паху и возле ушек. Эти точки отвечают за выработку лимфы – вещества, которое помогает организму бороться с различными инфекциями. В случае даже малейшего сбоя со здоровьем, лимфатические узлы могут давать знать о себе увеличением, болезненностью, покраснением. После выздоровления они вновь «прячутся» и становятся практически невидимыми. Но так как у детей работа лимфатический системы очень несовершенна, она может очень бурно реагировать не только на серьезные заболевания вроде лейкоза, лимфосаркомы, лимфогранулематоза или туберкулеза, но и на обычную простуду и любую инфекцию.
Поэтому вполне нормально, если у ребенка во время или сразу после болезни немного увеличены лимфоузлы. Однако речь идет именно об увеличении их размера. При этом кожа под ними должна оставаться нормального цвета, а сами бугорочки не быть твердыми и горячими на ощупь. Если же в области лимфоузлов возле уха у ребенка красное пятно с множественными бугорками, гипертермией, которое после надавливания болит и беспокоит малыша, нужно, не откладывая, посетить врача. В лучшем случае это может быть следствием воспалительного процесса в организме. Другими причинами лимфаденопатии являются онкологические заболевания, сильная анемия, туберкулез, сифилис, ВИЧ.

Золотуха у детей: причины, симптомы и лечение
Золотуха – это еще одно заболевание, во время которого наблюдается у ребенка за ушами покраснение. Чешется эта область при таком недуге очень сильно. На начальных стадиях за ушными раковинами появляются опрелости, которые через некоторое время покрываются желтоватыми корочками. Ранки сильно зудят, и дети нередко их чешут, чем делают себе еще хуже. Пораженные места распространяются дальше – на волосистую часть головы, а иногда – на лицо.
Есть несколько основных причин, по которым дети страдают от золотухи:
- недостаточная гигиена;
- аллергия, атопический дерматит;
- туберкулез.
Лечение этого заболевания должно быть комплексным. Оно сводится к тому, чтобы убрать местные проявления – покраснение и зуд, но обязательно нужно воздействовать на организм комплексно – ликвидировать аллерген, если золотуха появляется из-за несбалансированного питания ребенка или постоянного контакта с агрессивными веществами. Из меню малыша следует убрать сладости, цитрусовые, излишне пряную и соленую пищу. Важно стирать детскую одежду и постельное белье гипоаллергенными средствами, а лучше всего – хозяйственным мылом. Медикаментозная терапия сводится к использованию специальных мазей и кремов. Пока ранки мокрые, их нужно подсушивать цинкосодержащими препаратами, а кожу, наоборот, придется увлажнять, чтобы предотвратить появление трещин.

Что такое мастоидит?
Одно из серьезнейших заболеваний, из-за которого появляются покраснения за ухом у ребенка – мастоидит. Это очень серьезный недуг, который трудно диагностировать. Чтобы врач подтвердил этот диагноз, ему потребуется провести осмотр ушка малыша, сделать компьютерную томографию и рентгенографию.
При мастоидите, кроме красноты за ухом у ребенка, наблюдается повышение температуры, боль в ухе, из раковины выделяется гной, малыш плохо себя чувствует, не спит, часто плачет и раздражается. Причиной такого состояния служит появление острого инфекционного воспаления в среднем ухе, которое вызывают грамположительные бактерии (стрептококк, пневмококк, стафилококк и т. д.). Если не начать лечение мастоидита вовремя, воспаление распространится на сосцевидный отросток, затем – на внутреннее ухо, мозговую оболочку, в некоторых случаях поражается лицевой нерв.

Аллергия и высыпания за ушами
Аллергические высыпания у детей, как правило, появляются в местах с наиболее уязвимыми участками эпидермиса – в складках, на сгибах рук и ног, на лице, на ягодицах. Ушная раковина также часто становится одной из таких зон. Во время обострения аллергии или атопического дерматита маме следует уделять коже за ушами особое внимание – тщательно и бережно удалять с нее загрязнения, обрабатывать специальными кремами и мазями. Но для начала нужно минимизировать действие аллергена, иначе все лечение пойдет насмарку. Убрав внешние проявления в виде покраснения, высыпаний и зуда, проблему не удастся решить, со временем она вновь появится.
Иногда к аллергической реакции присоединяется инфекция. В таком случае лечение проводят не только с помощью антигистаминных препаратов или кортикостероидов, к ним также добавляют местные антибиотики, физпроцедуры (воздействие ультрафиолетом) и пробиотики – для восстановления микрофлоры.
Лишай за ухом у ребенка
Лишай также часто вызывает покраснение уха у ребенка. Причины раздражения кожи кроются в том, что на ней появляется грибковая инфекция. Существует много разновидностей лишая, самые распространенные из них:
- розовый;
- отрубевидный;
- опоясывающий;
- стригущий;
- красный плоский.
Как правило, все эти недуги поражают большую часть кожи, очаги воспаления есть по всему телу, они не локализуются в каком-то определенном месте. Исключение составляют лишь розовый и стригущий лишаи. Пораженным может быть одно-два места, но если болезнь запустить, то она распространится на большие участки. Тогда амбулаторное лечение будет очень затруднительным. Для того чтобы выбрать тактику действий, врачу нужно взять соскоб с лишая, только после этого назначаются препараты, действенные против конкретных грибков, которые и вызвали проблему.
Можно ли самостоятельно лечить красноту возле уха?
Ни одна из описанных выше болезней не подлежит самолечению. У каждой из них своя специфика и определенная симптоматика, а самое главное – причина. Одни ушные патологии нужно лечить только под наблюдением врача, а другие допускают домашнее наблюдение.
Кроме того, в каждом из этих случаев требуются абсолютно разные медикаменты. Если проблема исключительно наружная – хватит препаратов местного действия, но в случае заболеваний системного характера мазями и кремами не обойдешься. Поэтому если у ребенка покраснение за ухом, его обязательно нужно показать педиатру, который и определит дальнейшие действия своего маленького пациента.
Источник
Родители, увидев у детей припухлость за ушами, задаются вопросом, что это и чем вызвано? Воспаление заушных лимфоузлов, закупорка сальных желез, экзема у грудничков, мастоидит все это может вызвать воспаление у ребенка за ухом.
Воспаление заушных лимфоузлов
Лимфоузлы играют роль фильтров, которые задерживают различные микроорганизмы, но при этом могут воспаляться. Лимфаденит возникает как симптом других болезней. Лимфоузлы за ухом могут воспаляться при таких заболеваниях:
- осложнение среднего отита, гаймориты;
- простудные и инфекционные заболевания: грипп, корь, паротит, краснуха, скарлатина;
- тонзиллит, фарингит;
- кариес и другие болезни зубов;
- аллергический лимфаденит;
- грибковая инфекция.
Выявление причины позволяет подобрать правильное лечение.
Симптомы заушного лимфаденита
Воспаление проявляется увеличением лимфоузлов, повышением температуры тела. У ребенка отмечается общее недомогание, вялость, потеря аппетита, он становится капризным.
Местная реакция выглядит в виде покраснения кожи за ухом над воспаленным лимфоузлом, она горячая на ощупь, могут появиться гнойничковые высыпания.
Лечение лимфаденита
Лимфаденит лечат антибиотиками пенициллинового ряда. Применяют антигистаминные средства, которые снижают температуру тела, уменьшают боль, снимают воспаление. Назначаются поливитаминные препараты.
При нагноении лимфоузла его вскрывают хирургическим путем, удаляют гной и ставят дренаж. В некоторых случаях приходиться удалять пораженный лимфоузел. После операции назначают лечение антибиотиками.
Мастоидит у детей
Мастоидит – это воспаление сосцевидного отростка височной кости. Он, как правило, возникает спустя одну-две недели после острого среднего отита и является его осложнением, так как вызывается теми же микроорганизмами.
Этому заболеванию способствует низкая сопротивляемость организма: у недоношенных детей, болеющих рахитом, диспепсией и другими болезнями, снижающими иммунитет.
Проявления мастоидита
Ребенок становится беспокойным, часто плачет, у него нарушается аппетит. Иногда развиваются симптомы раздражения мозговых оболочек. Характерно выделение гноя из ушей.
Температура тела повышается до 38-39̊С, хотя иногда она невысокая или даже сохраняется нормальной. Но ребенок все равно проявляет беспокойство, он ослаблен и заторможенный.
Область за ухом болезненная, а иногда на стороне поражения боль расширяется на всю половину головы. Боль появляется и усиливается при надавливании и постукивании по сосцевидному отростку. Ребенок жалуется на шум в ухе, головную боль на стороне воспаления.
Диагностика и лечение
Кроме осмотра и прощупывания, проводят отоскопию, тимпанометрию (измерение давления среднего уха), аудиометрию (исследование остроты слуха). Используется рентген, томография и МРТ головы.
Лечение мастоидита у детей производится только в стационаре. Назначается курс антибиотиков, противовоспалительных, общеукрепляющих средств.
При тяжелой форме проводят оперативное вмешательство: хирург делает маленькое отверстие в барабанной перепонке и устанавливает специальную трубочку для удаления гноя. В некоторых случаях производится удаление сосцевидного отростка.
Заболевание требует серьезного подхода, так как чревато грозными осложнениями: менингит, абсцесса головного мозга, потеря слуха, паралич лицевого нерва.
Атерома
Атерома – это доброкачественное образование из секрета сальных желез, которое возникает, если закупоривается проток сальной железы. Атерома может стать одной из причин воспаления за ухом у ребенка, так как там расположены сальные железы.
Точная причина болезни неизвестна. Считается что факторами могут быть: нарушенный обмен веществ, недостаточная гигиена тела, повышенная работа сальных желез, наследственность, гормональные нарушения, неблагополучная экология.
Симптомы
Атерома выглядит в виде круглого образования, расположенного под кожей. Она обычно не болит, не чешется. Внешне практически не отличается от липомы.
Иногда атерома воспаляется, тогда заметно усиливается припухлость, появляется боль, кожа над воспалением краснеет, становится горячей. Редко атерома сама вскрывается и из нее выделяется содержимое с неприятным запахом.
У грудничков атерома выглядит в виде мелких высыпаний белого цвета с оттенком перламутра. Они располагаются группами за ухом, на щеках, лбу, носу и носогубных складках. Атерому грудничков еще называют милии.
Иногда атеромы у грудничков могут воспаляться и даже нагнаивается, но обычно не нуждаются в лечении и самостоятельно проходят. Нужно только следить за гигиеной кожи новорожденного ребенка.
Лечение
Лечение атеромы производится только хирургическим способом: она удаляется вместе с капсулой. Это гарантия того, что на этом месте атерома снова никогда не вырастет. Операция производится под общим обезболиванием как классическим способом, так и с помощью лазера или электроножа.
Если атерома не причиняет беспокойства ребенку, не растет, не воспаляется, то врачи советуют подождать с удалением ее и делать операцию после 3 лет.
Экзема у ребенка
Экзема – это аллергическая кожное заболевание, которое проявляется сыпью в виде пузырьков, склонно к рецидивам и проявляется сильным зудом. Вначале появляются небольшие красные пятна в области щек. Потом усиливаются покраснения, появляется отечность, пузырьки которые распространяются на лицо, шею, область за ушами.
Симптомы
Ребенка беспокоит сильный зуд, он становится капризным, плохо спит и часто плачет. Кожа на местах воспаления отекает, краснеет, появляются мелкие пузырьки. После того как пузырьки лопаются, из них выделяются жидкость, а по мере высыхания образуются корочки, под которыми кожа постепенно заживает.
Болезнь склонна к обострениям. Считается что наиболее частыми причинами развития экземы являются:
- добавки в средствах гигиены, с которыми контактирует кожа ребенка;
- средства бытовой химии для стирки одежды;
- аллергия на пищевые продукты;
- прием некоторых лекарств;
- аллергия на парфюмерию матери;
- бактерии, грибковая инфекция;
- заражение глистами.
Симптомы экземы довольно типичные, поэтому диагностика не представляет сложности.
Лечение и профилактика экземы
Выявление и устранение причины – это самый важный принцип. Местное лечение производится с помощью специальных болтушек, присыпок, использования дезинфицирующих средств.
Общее лечение заключается в назначении антигистаминных препаратов, препаратов кальция. Иногда используют стероидные противовоспалительные средства: Преднизолон, Дексаметазон. Назначают различные успокаивающее средства: Мепротан, Тазепам, отвар из валерианы, пустырника, ромашки.
Таким детям назначается специальная гипоаллергенная диета. В периоде выздоровления назначается физиотерапия: фонофорез, УВЧ-терапия, УФО, аппликации парафина и озокерита, санаторно-курортное лечение.
Основные меры профилактики экземы сводятся к правильному питанию матери во время беременности, отказу ее от вредных привычек, грудному вскармливанию грудничков, минимальному использованию бытовой химии.
Заключение
Как видно, воспаление за ухом у детей вызывается разными заболеваниями. Некоторые не представляют серьезной угрозы, но часть из них вызывает серьезные осложнения. Поэтому не стоит заниматься самолечением и серьезно относиться к этому симптому у детей. Правильный диагноз и лечение подберет только врач.
Источник
В додиагностические времена золотухой называли все кожные заболевания, характеризующиеся появлением мокнущих корок за ушами, в последствии переходящих на другие участки кожи. Нередко заболевание осложнялось присоединением вторичной инфекции и развитием тяжелых осложнений.
В основе заболевания лежит патология, в современном мире называемая экссудативным диатезом. Кроме диатеза золотухой считался и туберкулез кожи, в настоящее время он встречается редко , особенно у детей, поэтому его мы в статье рассматривать не будем.
Причины и предрасполагающие факторы:
Золотуха проявляется у детей в возрасте от 1 месяца до 2 – 2,5 лет. В основе, как мы уже говорили лежит экссудативный диатез – определенная форма конституции.
К предрасполагающим факторам развития болезни относятся:
- болезни крови;
- обменные нарушения;
- пищевая аллергия у ребенка;
- родители – аллергики;
- несоответствие условий, в которых живет малыш, санитарным нормам;
- неподходящее питание кормящей матери, если малыш на ГВ, или неправильно подобранная смесь, если малыш-искусственник
Пусковым механизмом развития заболевания является воздействие аллергена: употребление в пищу неподходящего продукта
Наследственность играет немаловажную роль в появлении золотухи у детей: у родителей – аллегиков появление ребенка с проблемами выше, чем у здоровых родителей.
В группу риска возникновения золотухи входят дети:
- находящиеся на искусственном вскармливании;
- недоношенные;
- аллергики (причем аллергия может быть не пищевая);
- живущие в антисанитарных условиях;
- получающие еду, не соответствующую возрасту и состоянию здоровья
К предрасполагающим факторам также относится немолодой возраст мамы, вредные привычки женщины во время беременности, зачатие ребенка в состоянии алкогольного или наркотического опьянения.
Симптомы
Основной признак золотухи – сухость кожи и шелушащиеся пятна, которые покрываются золотистой коркой. Проявления диатеза сопровождаются сильным зудом, из-за чего повышается риск расчесов и занесения инфекции.
Золотистые корочки сначала появляются за ушами и на волосяной части головы, затем распространяются на щеки, лицо. В запущенных случаях – на шею и другие части тела.
Под корочкам кожа розового цвета, влажная. На поздних стадиях за ушами появляются болезненные трещины, очаги повреждения становятся более обширными, доставляя ребенку еще больший дискомфорт.
Для золотухи характерны и другие симптомы:
- частые конъюнктивиты и блефариты;
- частые риниты, синуситы и отиты;
- нарушение пищеварения, характерное для пищевой аллергии (вздутие, колики, расстройства стула в виде поносов или запоров);
- склонность к заболеваниям дыхательных путей инфекционно-аллергического характера (стенозирующие ларинготрахеиты и обструктивные бронхиты)
Какой врач лечит болезнь?
При появлении первых симптомов золотухи нужно немедленно обратиться к педиатру. Врач проведет первичный осмотр и выдаст направление к дерматологу. Также может потребоваться консультация других специалистов – аллерголога, инфекциониста, эндокринолога, иммунолога.
Диагностика
Золотуха у детей – одно из проявлений проблем со здоровьем, поэтому к ней нужно относится серьезно, вовремя лечить. Для эффективной терапии важно получить достоверный диагноз и выявить причину болезни. Не устранив провоцирующий фактор, от патологии избавиться не удастся.
Обследование предполагает:
- анализ крови, мочи и кала;
- иммунологические пробы;
- УЗИ внутренних органов.
С постановкой диагноза, как правило, проблем не возникает, так как проявления золотухи говорят сами за себя. А вот с поиском провоцирующего фактора дела обстоят намного сложнее. Наиболее простым и эффективным способом выявления аллергенов явялется ведения пищевого дневника. В тетрадь на протяжении 2 – 3 недель записываются все без исключения продукты, употребляемые кормящей матерью. В отдельную строку заносятся все проявления у ребенка с точным указанием их времени (стул, сыпь, срыгивание и т.д.). Если речь идет о малыше старше полугода, то в дневник записывается еще и все, что он получил в качестве прикорма. По истечении некоторого времени можно проанализировать информацию и сделать выводы о неподходящих для крохи продуктах.
Для дообследования могут привлекаться другие специалисты.
Лечение
Терапия должна быть комплексной, иначе от болезни не получится избавиться. Как только поставлен диагноз «золотуха», необходимо немедленно начинать лечебные мероприятия. Начать нужно с устранения аллергена:
- нормализация рациона, подбор сбалансированного гипоаллергенного меню для кормящей матери или подходящей смеси для малыша-искусственника;
- улучшение жилищных условий – генеральная уборка в доме, поддержание здорового микроклимата, избавление от грибка;
- отказ от ношения синтетической одежды (вещи ребенка должны быть из натуральных тканей) и использования неспециализированных моющих средств и средств для стирки детского белья
На скорость выздоровления влияет общее состояние здоровья малыша. Важно укреплять иммунитет, соблюдать режим дня, ограждать от стрессов и придерживаться правил личной гигиены. Полезны ежедневные прогулки на свежем воздухе, которые должны длиться не менее 30 мин.
Золотуха у детей не является заразной, поэтому малыш может общаться со сверстниками
Совместно с нормализацией рациона и образа жизни неотъемлемой частью является медикаментозное лечение. Применяются такие лекарственные препараты системного действия:
- сорбенты – выводят токсины из организма, облегчают состояние ребенка;
- антигистаминные препараты – тормозят развитие аллергической реакции;
- про- и пребиотики – нормализуют микрофлору кишечника, показаны при дисбактериозе, а также после лечения антибиотиками;
- антибактериальные препараты – назначаются только при присоединении вторичной бактериальной инфекции;
- поливитаминные комплексы – необходимы для укрепления иммунитета.
Одновременно с препаратами системного действия не обойтись без средств, оказывающих местное воздействие.
Лечение золотухи происходит с применением таких лекарств:
- антибактериальные мази или растворы для обработки – могут применяться как для предупреждения, так и для терапии инфекционных осложнений;
- увлажняющие средства – подойдут обычные детские гипоаллергенные кремы или же специализированные препараты – эмоленты. Они должны использоваться после каждого купания;
- антигистаминные кремы – уменьшают зуд;
- подсушивающие пасты на основе цинка – назначаются при мокнущих корках
- средства, обладающие регенерирующими свойствами – для успокоения и скорого восстановления кожного покрова могут применяться крема с Д-пантенолом в составе
- гормональные препараты местного, а в тяжелых случаях, и системного действия для купирования острого воспаления
Назначением препаратов должен заниматься врач, поскольку выбор лекарств может отличаться в зависимости от степени тяжести болезни.
В лечении золотухи могут помочь и народные средства, используемые только в дополнение к основным:
- отвары трав, обладающие антисептическими и противовоспалительными свойствами на основе ромашки, череды, календулы, коры дуба;
- солевые или хвойные ванны;
Применение народных средств нужно согласовать с врачом, так как они тоже сами по себе могут вызвать аллергическую реакция и только ухудшить состояние ребенка.
Диета
Именно питание играет самую важную роль в лечении золотухи. Благодаря грамотно составленному рациону можно не только укрепить иммунитет, но также предупредить обменные нарушения и аллергические реакции.
Родителям стоит узнать, что полезно употреблять ребенку при золотухе, а от каких продуктов нужно отказаться. В меню должны присутствовать:
- термически обработанные овощи в качестве гарниров (кабачок, брокколи, цветная капуста, репа, картофель). Следует избегать тыквы, моркови, свеклы, болгарского перца, томатов;
- фрукты и ягоды (яблоки, груши, сливы, клюква, брусника, черника, красная смородина). ;
- каши (безмолочная греча и рис);
- нежирные сорта мяса (кролик, конина, индейка). Рыбных блюд лучше избегать, так как на рыбу очень часто бывает выраженная аллергия;
- кисломолочные продукты, при условии отсутствия аллергии на белок коровьего молока.
Рацион должен быть богат микроэлементами, витаминами группы В, А, С, Д. Дополнительно может назначаться рыбий жир. Он является источником витамина Д.
Под запретом всегда цитрусы и экзотические фрукты, клубника, малина, сладости, шоколад, жареная и жирная пища, копчености, острая и приправленная еда, фастфуд, полуфабрикаты и, конечно, продукты, на которые у малыша может быть аллергия.
Важно обильное питье, которое способствует вымыванию вредных веществ из организма. Лучше давать пить витаминные напитки – компот из гипоаллергенных ягод. Предварительно стоит убедиться, что у малыша нет аллергии на данные ингредиенты.
Грудное вскармливание является профилактикой золотухи.
Малыши первого года жизни должны получать материнское молоко. Это основа формирования крепкого иммунитета. Даже если у малыша появилась золотуха, то это не повод переводить его на искусственные смеси. Так можно только усугубить течение болезни. Женщина должна продолжать кормить грудью, но пересмотреть свой рацион.
Профилактика
Профилактические мероприятия сводятся к укреплению иммунитета малыша, полноценному витаминному питанию и поддержанию надлежащих условий быта. Поскольку в появлении золотухи немаловажную роль играет наследственность, то данные меры профилактики лишь уменьшат риск развития кожного заболевания, но никак не сведут его к нулю.
В целом для предупреждения болезни нужно соблюдать такие рекомендации:
- во время беременности отказаться от вредных привычек, придерживаться здорового питания;
- поддерживать лактацию до минимум 6 месяцев, далее ребенок обязан получать разные питательные вещества с кашами и пюре;
- во время кормления не употреблять продукты-аллергены;
- вводить прикорм в срок, ни в коем случае не раньше 5 месяцев;
- поддерживать чистоту в доме, избавиться от пыльных ковров, книг, мягких игрушек, старой мебели;
- ежедневно гулять на свежем воздухе;
Для предупреждения опасных последствий золотухи важна своевременная терапия.
Осложнения
Золотуха сопровождается сильным зудом, ребенок может расчесывать кожу до крови. Одним из неприятных последствий является присоединение вторичной бактериальной инфекции. Чтобы этого не допустить, важно вовремя обрабатывать ранки антисептиками и использовать противозудные средства. Необходимо тщательно срезать ногти у ребенка, что снижает вероятность травм кожного покрова.
Другие осложнения:
- конъюнктивиты и блефариты;
- синуситы, гаймориты, отиты;
- стенозирующий ларинготрахеит и обструктивный бронхит
- расстройства пищеварения
Данные последствии легко предотвратить, если не пренебрегать лечением.
Золотуха редко проявляется во взрослом возрасте. Как правило, к 3 годам ее симптомы практически не встречаются. Однако если болезнь запустить, то она ведет к таким тяжелым диагнозам в дальнейшем как атопический дерматит, аллергический вазомоторный ринит и бронхиальная астма.
Читайте в следующей статье: глаза гноятся у ребенка
Источник
