Выделение жидкости на коже рук

Последнее обновление: 21.02.2021
Содержание статьи
- Водянистые пузырьки на коже рук: Что это
- Водянистые пузырьки на руках: Лечение
- Крем Ла-Кри для чувствительной кожи рук
Мелкие водянистые пузырьки на пальцах рук – неприятное явление, которое может возникать по разным причинам: как внутренним, так и внешним. В некоторых случаях пузырьки могут быть проявлением серьезных инфекционных болезней. Обычно водянистые пузырьки на руках чешутся и доставляют всяческие неприятности человеку. Если вы заметили такую проблему, постарайтесь как можно быстрее обратиться к врачу, чтобы исключить осложнения.
Cимптомы и причины
Водянистые пузырьки на коже рук: Что это
Водянистые пузырьки на руках – это небольшие образования, выступающие над уровнем кожи, диаметр которых не превышает полсантиметра. Они отличаются от здоровой кожи по цвету и в большинстве случаев имеют красную или розоватую окраску. Внутри такие высыпания наполнены прозрачной( серозной) или кровянистой жидкостью.
При трении или нажатии пузырьки могут лопнуть, после чего на их месте останется рана. Чаще всего это происходит с пузырьками на ладонях, когда человек вытирает руки, берется за ручку двери или выполняет другие повседневные действия.
Обычно появлению водянистых пузырьков на пальцах рук или ног предшествует покраснение кожи, возможно шелушение и повышенная чувствительность. Также высыпания иногда сопровождаются отеками, жжением и зудом.
Прежде чем начать лечение болезни, нужно точно определить причину высыпаний. Как правило, при устранении причины сыпь проходит довольно быстро: обычно за несколько дней, иногда – дольше. Перечислим основные причины, вызывающие такую реакцию.
Аллергия
Водянистые пузырьки между пальцами рук, на ладонях и кистях могут быть проявлением аллергии на косметику, солнце или химические препараты. В таком случае зудящие прыщи появляются именно на том месте, которое контактировало с аллергеном. Чаще всего это пальцы или ладони, но иногда и запястья (реакция может пойти, например, на ремешок часов).
Пузырьки могут болеть, чесаться и покрываться коркой. Это довольно опасно: повреждение корки может привести к гнойной инфекции. Без лечения сыпь может разрастаться, сливаться и поражать все большую поверхность кожи.
Инфекционные болезни
Водянистые пузырьки на руках могут быть симптомом инфекционной болезни. Если красные высыпания очень сильно зудят и распространяются с ладоней на живот и ноги, есть вероятность, что у пациента чесотка. Такие пузыри могут появиться после укуса чесоточного клеща или в результате контакта с больным человеком в каком-либо общественном месте. Чесотка – очень мучительная и заразная болезнь, поэтому лечить ее нужно срочно.
Часто сыпь на руках может быть следствием других инфекционных заболеваний: ветрянки, краснухи, кори, энтеровирусной инфекции и тд. Считается, что этими болезнями чаще болеют дети, но на самом деле подростки и взрослые тоже могут заразиться. В зависимости от вида заболевания сыпь может отличаться по форме и размеру. Это могут быть маленькие подкожные прыщики или более крупные, с гноем.
Если помимо высыпаний человек плохо себя чувствует, у него поднимается температура и болит голова, вероятность инфекционной болезни повышается. Вызывайте врача немедленно!
Внутренние заболевания
Нарушения работы желудочно-кишечного тракта (гастрит, язва и другие болезни) также влияют на состояние кожи. Обострение таких болезней может повлечь за собой кожные высыпания в виде маленьких, наполненных жидкостью волдырей. Это говорит о скоплении в организме токсинов или нарушении обмена веществ.
Лечение пузырьков на руках в этих случаях должно быть комплексным. В первую очередь нужно провести очищение организма от токсинов и восстановить работу желудочно-кишечного тракта. Местное лечение при такой причине не даст результата.
Кожные заболевания
Высыпания с прозрачной жидкостью могут свидетельствовать и о грибковых болезнях. Наряду с сыпью кожа может сохнуть, краснеть и шелушиться. Еще один симптом грибка – сильный зуд. При малейших подозрениях на грибок нужно срочно обращаться к дерматологу, так как болезнь может заразить ваших близких.
Внешние причины
Пузыри на коже могут быть реакцией на термический ожог горячей водой, паром, утюгом или другими приборами. Обожженная кожа обычно печет и болит, а также краснеет. Через некоторое время на месте ожога образуется пузырь.
Лечение
Если у вас появились зудящие водянистые пузырьки на руках, обращайтесь за помощью. Чем тяжелее высыпания, тем чаще они сопровождаются ухудшением общего состояния и повышением температуры. Если пузыри растут, краснеют и болят (возможно, еще и гноятся), а место вокруг них отекает, лучше вызвать скорую помощь, так как велика вероятность инфекции.
В любом случае только врач определит точную причину болезни и подскажет, чем лечить пузырьки на пальцах рук. Не паникуйте: в абсолютном большинстве случаев высыпания проходят, как только устраняется причина их возникновения. Это может произойти через несколько дней либо недель.
Лечение болезни выбирают после проведения диагностики. Если причина появления зудящей сыпи – чесотка, лечить будут наружными препаратами в течение недели. В терапии используется серная мазь от водянистых пузырьков на руках и другие медикаменты.
Если сыпь у детей или взрослых вызвала ветрянка, больного могут госпитализировать. При легких формах лечение возможно в домашних условиях. Пациентам рекомендуют противовирусные и жаропонижающие препараты и местные средства, подсушивающие прыщики.
Волдыри при грибковых заболеваниях лечат местными кремами и мазями. С их помощью обрабатывают места поражений. Часто такие средства бывают токсичными, поэтому подбирать их должен только врач.
Если водянистые пузырьки на руках стали аллергической реакцией, лечение будут проводить с помощью антигистаминных препаратов: внутренних и наружных.
В любом случае не стоит ставить себе диагноз самостоятельно. Это может только навредить вам. Пусть причину проблемы определит врач и расскажет вам, что нужно делать.
Крем Ла-Кри для чувствительной кожи рук
Какой бы ни была причина поражения, кожа страдает в любом случае. У пациентов наблюдается повышенная чувствительность к косметическим средствам и химическим компонентам, поэтому им рекомендуют отказаться от обычной косметики и отдать предпочтение нейтральным средствам гигиены.
Бороться с воспалениями и обеспечить коже бережный уход помогут специальные средства Ла-Кри. Вместо обычного мыла лучше перейти на мягкий очищающий гель, который подойдет для всего тела и лица. После мытья кожу можно смазать противовоспалительным и смягчающим кремом.
Серия по уходу за кожей Ла-Кри разработана на базе натуральных ингредиентов (целебные масла, пантенол, растительные экстракты). В этих средствах нет гормонов, красителей, отдушек и парабенов, поэтому их можно регулярно применять детям уже с первых дней жизни и взрослым с чувствительной кожей. Такая косметика поможет ускорить лечение и быстрее восстановить кожу.
Чтобы предотвратить рецидив, ведите щадящий образ жизни. Постарайтесь избавиться от вредных привычек, следите за гигиеной, избегайте контакта с химическими средствами (надевайте перчатки).
Клинические исследования
Проведенное клиническое исследование доказывает высокую эффективность, безопасность и переносимость продукции ТМ «Ла-Кри» для ежедневного ухода за кожей ребенка с легкой и средней формой атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных. В результате терапии отмечено снижение активности воспалительного процесса, уменьшение сухости, зуда и шелушения.
В состав крема Ла-Кри для чувствительной кожи входят:
- Экстракт фиалки и бисаболол (действующее вещество ромашки) обладают противовоспалительным и успокаивающим действием;
- Экстракты череды и солодки обладают противовоспалительными свойствами, оказывают противозудный эффект, снимают покраснение и шелушение кожи;
- Экстракт грецкого ореха оказывает противомикробное, противовоспалительное и заживляющее действие.
- Пантенол и масло авокадо оказывают регенерирующее и смягчающее действие, питают и увлажняют кожу.
Проведенное компанией «Вертекс» клиническое исследование доказывает высокую эффективность, безопасность и переносимость продукции ТМ «Ла-Кри» для ежедневного ухода за детской коже, в том числе за кожей с легкой и средней формами атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных. В результате терапии отмечено снижение активности воспалительного процесса, уменьшение сухости, зуда и шелушения.
Источники:
- Суколин Геннадий Иванович, Иллюстрированная клиническая дерматология. Краткий алфавитный справочник, изд-во Люкс Принт, 2010
- Чэпман М. Шейн, Хэбиф Томас П., Зуг Катрин А., Динулос Джеймс Г. Х., Кэмпбелл Джеймс Л., Дерматология. Справочник по дифференциальной диагностике, изд-во: МЕДпресс-информ, 2014
- Молочкова Юлия Владимировна, Дерматология. Краткий справочник, изд-во: ГЭОТАР-Медиа, 2017
Источник
Лимфорея – это состояние, при котором лимфа вытекает на поверхность тела или в его полости. Развивается при ранениях крупных лимфатических протоков, операциях в зонах, богатых лимфатическими сосудами, спонтанном разрыве измененных сосудов на фоне ряда заболеваний. При наружных повреждениях выделяется прозрачная, затем мутная жидкость. При внутреннем истечении лимфы возникает воспалительный процесс. Лимфорея диагностируется с учетом анамнеза, данных осмотра, рентгенографии, лимфографии, плевральной пункции, лапароцентеза и других исследований. Лечение – тампонада или перевязка сосуда, инфузионная терапия.
Общие сведения
Лимфорея (lympha – влага, rhoe – течение), или лимфоррагия – достаточно редкое патологическое состояние. Может иметь травматическую или нетравматическую природу. Травматическая форма лимфореи чаще диагностируется у людей молодого и среднего возраста. Нетравматический вариант патологии выявляется преимущественно у пациентов средней и старшей возрастных групп. Незначительные потери лимфы не представляют опасности для организма. При массивной однократной лимфоррагии или хроническом истечении развивается истощение, возможен летальный исход.
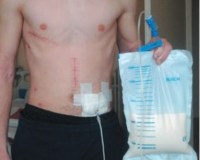
Лимфорея
Причины лимфореи
Лимфоррагия является полиэтиологическим состоянием, возникает при травмах, операциях, некоторых заболеваниях. Основными причинами патологии считаются:
- открытые и закрытые травмы лимфатических сосудов значительного диаметра, чаще – грудного протока;
- случайное ранение сосудов или манипуляции на таких сосудах при операциях в некоторых анатомических зонах;
- разрыв измененных сосудов при лимфангиэктазиях, сосудистых опухолях, закупорке раковыми эмболами, особенно на фоне лимфостаза и лимфангиита.
Изменения хилезных сосудов с повышением вероятности их разрыва и развитием лимфореи могут наблюдаться как в области конечностей, так и в стенке внутренних органов, например, кишечника или мочевого пузыря. Хроническая недостаточность кровообращения ведет к формированию общей лимфедемы, при которой застой лимфы и поражение сосудов возникают во всех органах и системах.
Патогенез
Лимфатическая система дополняет кровеносную, участвует в обменных процессах, обеспечивает дренажную функцию, выводя из тканей воду и различные соединения. При нарушении целостности лимфатического сосуда организм теряет жидкость, белки, жиры и минералы, что приводит к обезвоживанию, нарушениям метаболического равновесия и истощению.
Классификация
Наряду с истечением хилезной жидкости наружу выделяют следующие варианты лимфореи:
- лимфоцеле – лимфа скапливается в тканях;
- хилоторакс – жидкость выявляется в плевральной полости;
- хилоперикард – лимфа вытекает в полость перикарда;
- хилоперитонеум – жидкость обнаруживается в брюшной полости.
Выделение лимфы с мочой вследствие ее истечения в мочевыводящие пути называется хилурией, просачивание через стенку кишечника приводит к развитию экссудативной энтеропатии.
Симптомы лимфореи
При наличии свежего открытого повреждения с нарушением целостности сосуда наблюдается выделение капель или истечение струйки прозрачной жидкости. При одновременном ранении кровеносных сосудов цвет отделяемого колеблется от слегка розоватого до почти красного. При отсутствии медицинской помощи через несколько дней рана инфицируется, вследствие чего хилезная жидкость становится мутной.
Формирование хилоперикарда сопровождается набуханием шейных вен, расширением границ сердца при перкуссии, ослаблением сердечных тонов при аускультации, возникновением или усилением проявлений сердечной недостаточности. При большом количестве жидкости в полости перикарда возможны гипотония, одышка, повышение венозного давления.
Незначительный хилоторакс протекает бессимптомно. При значительном объеме плеврального выпота отмечается дыхательная недостаточность, проявляющаяся одышкой и цианозом. Скопление менее 1 литра лимфы в области брюшной полости визуально не определяется. При хилоперитонеуме большего объема живот увеличивается, в положении стоя отвисает книзу, в положении лежа распластывается в стороны. В боковых отделах обнаруживается притупление перкуторного звука.
Хилурия проявляется окрашиванием мочи в молочно-белый цвет. При экссудативной энтеропатии наблюдаются стеаторея и хроническая диарея. При длительном выделении лимфы в кишечник определяются симптомы мальабсорбции. Если лимфорея в естественные полости и просвет полых органов развивается при сердечной недостаточности, у пациентов выявляются периферические отеки.
Осложнения
Значительные потери лимфоцитов при лимфорее могут стать причиной вторичного иммунодефицита. Из-за попадания бактерий в наружных ранах развивается инфекционный воспалительный процесс. При накоплении лимфы в естественных полостях (плевральной, брюшной, перикардиальной) нарушается работа внутренних органов, возникает асептическое хилезное воспаление. Массивные однократные или стойкие хронические потери лимфы приводят к кахексии.
Диагностика
В зависимости от причины развития лимфореи диагностикой данной патологии могут заниматься торакальные хирурги, онкологи, кардиологи и другие специалисты. Диагноз наружной лимфоррагии выставляют на основании анамнеза, жалоб и результатов физикального осмотра. При внутренних потерях лимфы необходимы дополнительные исследования. С учетом локализации лимфореи могут быть назначены следующие процедуры:
- Рентгенография. При хилотораксе в нижних отделах грудной клетки обнаруживается горизонтальный уровень жидкости, затемнение гомогенное. При хилоперитонеуме наблюдается высокое стояние и ограничение подвижности диафрагмы.
- УЗИ. Эхокардиография позволяет подтвердить наличие жидкости в перикардиальной полости и примерно определить ее количество. УЗИ плевральной полости предоставляет информацию о наличии и объеме хилоторакса.
- Пункции полостей. Требуются для уточнения характера жидкости. Хилоторакс подтверждают путем плевральной пункции. При хилоперикарде выполняют пункцию сердечной сумки, при хилоперитонеуме проводят лапароцентез.
- Лабораторные исследования. В моче (хилурия) или каловых массах (экссудативная энтеропатия) обнаруживаются следы лимфы.
- Лимфография. Рентгеноконтрастное исследование дает возможность оценить состояние лимфатической системы, выявить блоки, определить уровень повреждения сосуда.
Постановка диагноза наружной лимфореи обычно не представляет затруднений. Лимфоррагию в полости тела необходимо дифференцировать со скоплением других жидкостей. Хилоторакс отличают от гидроторакса, плеврита, гемоторакса. Хилоперитонеум дифференцируют от различных вариантов асцита, хилоперикард – от гемоперикарда и экссудативного перикардита.
Лечение лимфореи
Пациента госпитализируют в стационар по профилю основного заболевания. Тактика лечения определяется локализацией лимфоррагии. Применяются следующие методики:
- Наружная периферическая лимфорея. При незначительном выделении хилезной жидкости накладывают давящую повязку, при недостаточной эффективности данного метода лечения выполняют тампонаду. Прошивание или коагуляция сосуда требуются редко.
- Хилоторакс. Проводят плевральные пункции, при отсутствии результата требуется перевязка грудного протока с использованием торакотомии или торакоскопии.
- Хилоперитонеум. Производят аспирацию лимфы путем лапароцентеза. Неэффективность лечения является показанием к лапаротомическому или лапароскопическому хирургическому вмешательству.
- Хилоперикард. Осуществляют пункции перикарда. При упорном течении необходима торакоскопия или торакотомия для перевязки лимфатического сосуда.
План лечения экссудативной энтеропатии и хилурии определяют с учетом характера и распространенности патологии сосудов. Консервативное лечение всех видов лимфореи предполагает инфузионную терапию с возмещением недостатка жидкости, питательных веществ и микроэлементов. При рецидивирующей лимфорее вследствие блокировки лимфооттока проводят реконструктивные вмешательства.
Прогноз
При незначительных повреждениях и быстрой остановке лимфореи в случае острых состояний прогноз благоприятный. Лимфоррагия, развившаяся на фоне хронических патологий лимфатической системы, труднее поддается лечению, особенно в случае распространенных поражений сосудов. При стойкой массивной лимфорее прогноз серьезный, возможна гибель пациента вследствие истощения и обменных нарушений.
Профилактика
Предупреждение операционных повреждений предусматривает соблюдение техники вмешательств, аспирационное дренирование раны или наложение давящей повязки после удаления регионарных лимфоузлов в ходе онкологических операций. Необходимо своевременное выявление и лечение состояний, которые могут привести к развитию лимфореи.
Источник
Гипергидроз ладоней – это нарушение функционирования эккриновых потовых желез, расположенных в коже ладонных поверхностей кистей, которое сопровождается повышением выделения пота. Постоянно холодные, влажные руки нарушают социальное взаимодействие людей, в тяжелых случаях становятся препятствием для овладения рядом профессий. Диагноз устанавливается на основе анамнеза, данных общего осмотра, результатов диагностических тестов. Врачебная тактика в зависимости от выраженности симптомов включает использование антиперспирантов, физиопроцедуры, инъекции препаратов ботулотоксина типа А. Если консервативные методы лечения не дают результата, проводится операция.
Общие сведения
Термин «гипергидроз» дословно переводится как «повышенное выделение воды». В норме через кожу испаряется 5-6 мг/см2 воды в секунду, при патологии ‒ до 150-200 мг/см2 в секунду. В научной литературе для определения заболевания используется термин «пальмарный гипергидроз» (hyperhidrosis palmaris). Чрезмерной потливостью рук страдает 3% населения Земли. Патология диагностируется одинаково часто у мужчин и женщин. Частота встречаемости первичного ладонного гипергидроза составляет 1%. Дебют заболевания приходится на детский возраст. У подростков и женщин в менопаузе отмечается значительное усиление симптомов. 40% пациентов имеют родственников, страдающих от повышенного потоотделения кожи рук.

Гипергидроз ладоней
Причины
Функционирование потовых желез подчиняется влиянию различных внешних и внутренних факторы. Установление причины повышенной потливости рук позволяет выбрать наиболее оптимальный способ лечения, избежать рецидивов. Без этого симптоматическую терапию можно проводить пожизненно без значительного улучшения состояния. Наиболее значимыми в этиологии болезни являются следующие факторы:
- Генетические особенности. Наследственность обусловливает развитие как первичного, так и вторичного гипергидроза. В первом случае гены определяют развитие избыточного количества эккриновых желез на определенных участках тела, повышенную чувствительность потовых желез к нервной стимуляции. Во втором ‒ человек наследует склонность к развитию локального гипергидроза под воздействием провоцирующих факторов (нарушения обмена веществ, интоксикации).
- Дисфункция нервных центров. Наибольшее значение имеет изменение активности центра терморегуляции. Он отвечает за температуру кожных покровов, скорость выделения пота. Наблюдается дисфункция при нейроциркуляторной дистонии, неврозе, органическом поражении головного мозга. Для выявления конкретной причины и назначения лечения необходима консультация невролога.
- Нарушение гормонального баланса. Изменение уровня гормонов в подростковом периоде, менопаузе провоцирует усиление симптомов первичного локального гипергидроза. Гормональный дисбаланс может послужить пусковым механизмом для развития вторичного патологического процесса. Первостепенное значение имеет нарушение работы щитовидной, поджелудочной (сахарный диабет), половых желез.
- Дерматологические проблемы. Изменить нормальный уровень потоотделения кистей рук могут такие заболевания как витилиго, псориаз, голубой невус. При псориазе уровень потоотделения может повышаться во время обострения основного заболевания и уменьшаться до нормальных значений при выходе пациента в ремиссию. Как сопутствующий синдром влажные ладони описаны при поликератозе Турена.
Проявления ладонного гипергидроза могут значительно усилиться под влиянием стресса, при употреблении в пищу специй, лука, чеснока, других раздражающих веществ, при высокой температуре окружающей среды. Такая реакция особенно выражена у больных, у которых в спокойном состоянии выделение пота на ладонях практически не отличается от нормальных значений.
Патогенез
Ключевую роль в развитии первичного гипергидроза играет недостаточность периферических симпатических механизмов регуляции потоотделения. Применение специальных методов исследования, позволяющих избирательно анализировать сегментарные механизмы функционирования вегетативной нервной системы, дало возможность установить недостаточность симпатической регуляции сосудистой и судомоторной деятельности. У пациентов развивается феномен постденервационной гиперчувствительности к эндогенным катехоламинам. Этот феномен объясняет наличие у больного постоянно холодных кожных покровов кистей рук, а также повышенную чувствительность к действию адреналина и норадреналина. Скачок уровня катехоламинов в крови вызывает заметное усиление симптомов.
Классификация
Изолированный пальмарный гипергидроз, наряду с повышенным потоотделением лица, подмышечных впадин, стоп является локальным проявлением патологического процесса. В зависимости от ведущей причины развития патологии выделяют:
- Первичный (эссенциальный, идиопатический) гипергидроз ладоней. Для него характерно увеличение числа потовых желез на единицу площади кожи, повышение их реактивности к нервным импульсам обычной силы. Важную роль имеет генетическая предрасположенность, поэтому первые признаки заболевания отмечаются еще в младенчестве. Стабильному усилению потливости способствуют гормональный дисбаланс, сильное эмоциональное потрясение, тяжелые заболевания, травмы.
- Вторичный ладонный гипергидроз. Следствие ряда заболеваний соматической, неврологической природы (полинейропатии, патология эндокринных желез, синдром Рейно, дисфункция центра терморегуляции при вегето-сосудистой дистонии, эритромелалгия, сирингомиелия). Потливость рук развивается во взрослом состоянии, уменьшается до нормы во время ремиссии по основному заболеванию.
В практике врача-дерматолога большую роль для назначения подходящего метода лечения имеет вид гипергидроза, степень выраженности симптомов. Ведущим критерием определения тяжести болезни является количество выделяемой кожей жидкости:
- Слегка влажные ладони. Потливость рук мало чем отличается от таковой в норме. Избыточное потоотделение усиливается в ответ на сильные эмоции. Заболевание практически не нарушает повседневной жизни пациента, не влияет на его трудоспособность, социальную адаптацию.
- Постоянно влажные, холодные руки. Появляется необходимость постоянно пользоваться полотенцем или носовым платком. Отмечается напряженность в общении, особенно при рукопожатии, других видах физических контактов. Возникают сложности при работе с бумагами, мелкими предметами.
- Холодные руки с каплями пота. Капли постоянно образуются на поверхности кожи, стекают. Все предметы, с которыми соприкасается человек, промокают или становятся скользкими. Возникают сложности с овладением рядом профессий. Часто наблюдается изоляция от общества, развивается депрессия.
- Холодные руки со стекающим потом. Крайняя степень выраженности патологии. Это состояние не является угрожающим для жизни, но качество жизни пациента резко снижается. При осмотре с поверхности кожи крупными каплями обильно стекает пот. Профессиональная реализация, социальная адаптация нарушены.
Симптомы гипергидроза ладоней
Кисти рук пациента холодные на ощупь, влажные. Количество выступившего пота варьирует в широких пределах. Кожа ладоней заметно розовая, линии и борозды глубокие, четкие. Потливость проявляется во время бодрствования, полностью исчезает ночью во время сна. Влагу приходится постоянно вытирать салфеткой или полотенцем. Перчатки и варежки быстро намокают. Влажные пятна остаются на бумаге, текстиле, других окружающих предметах. Первое, что отмечают пациенты с данной проблемой, это трудности общения. Сложности возникают при необходимости протянуть руку для рукопожатия, с близкими людьми, которые хотят тесного физического контакта. Медленные танцы, интимное взаимодействие, секс становятся причиной стресса для обоих партнеров, какими бы доверительными не были отношения.
Затруднения вызывают манипуляции различными инструментами. Поверхность предметов увлажняется, становится скользкой. Это делает невозможным игру на гитаре, других музыкальных инструментах, затрудняет процесс письма, работы за компьютером, повышает травмоопасность занятий со спортивными снарядами типа гантелей, штанги, ракетки, мяча, тренировок на брусьях, кольцах. Людям с ладонным гипергидрозом «закрыта дорога» в ювелиры, стоматологи, швеи, многие другие профессии, где не обойтись без использования мелких металлических инструментов.
Осложнения
По данным Американской академии дерматологии, нарушение социализации наблюдается у 80% пациентов с идиопатическим гипергидрозом. В первую очередь, это характерно для подростков, когда молодому человеку важно принятие сверстников, установление отношений с представителями своего и противоположного пола. Каждый второй такой пациент вынужден обращаться за помощью к психотерапевту для преодоления трудностей в общении с людьми, купировать проявления депрессии при помощи антидепрессантов. В случае значительной выраженности симптомов пациенты с вторичным гипергидрозом могут быть вынуждены поменять профессию и во многом привычный образ жизни.
Диагностика
При первичном обращении к дерматологу по поводу «проливного» пота с ладоней пациенту может быть назначен перечень лабораторных и инструментальных исследований. Цель расширенной диагностики – подтверждение наличия у пациента локальной повышенной потливости ладоней, выявление болезней, которые могут стать причиной развития пальмарного гипергидроза. Для подтверждения диагноза проводятся тесты:
- Проба Минора. Особенностью ладонного гипергидроза является его ограниченный характер. Патологическое изменение затрагивает строго определенную площадь кожи с четкими границами. Проводится проба следующим образом: на кожу наносят раствор Люголя, а когда он высохнет, проблемную область припудривают крахмалом. Активно выделяющийся пот смачивает крахмал и вызывает его активное прокрашивание йодом.
- Гравиметрический метод. Применяется для определения количества выделяемой жидкости за единицу времени. Для этого на ладонь пациента кладут фильтровальную бумагу, которую предварительно взвешивают. По истечении времени бумагу, пропитанную потом, взвешивают повторно.
Перечень диагностических тестов для исключения вторичного гипергидроза определяется лечащим врачом. Учитывается возраст появления повышенной потливости, перенесенные острые и имеющиеся хронические болезни, другие факторы. Помимо дерматовенеролога к диагностике могут быть привлечены врачи других специальностей: эндокринолог, невролог, терапевт, психотерапевт /психиатр, гематолог, онколог.
Лечение гипергидроза ладоней
Выбор наиболее эффективного метода лечения лучше доверить врачу-дерматокосметологу – это позволит получить результат намного быстрее, чем методом проб и ошибок. Начинать следует с наиболее простых и доступных средств. Хирургическая операция назначается только в том случае, если никакие другие методы не улучшили состояния человека. Лечение гипергидроза может проводиться следующими способами:
- Использование антиперспирантов. Могут использоваться обычные гигиенические или медицинские антиперспиранты на основе гексахлоргидрата алюминия. Ограничение метода – наличие порезов и ссадин на коже ладоней. Достаточный эффект можно получить при гипергидрозе ладоней умеренной степени. Низкая эффективность препаратов для местного применения при выраженной степени пальмарного гипергидроза объясняется тем, что действующее вещество, которое должно попасть в поры, просто смывается выступающим потом.
- Инъекции ботулотоксина. Эффективно борется с повышенной потливостью ботулинотерапия, применяемая в инъекционной косметологии. Эффект одной процедуры может длиться до шести месяцев. Ограничение – высокая стоимость инъекций, так как на одну ладонь необходимо порядка 120 единиц препарата.
- Ионофорез. Физиотерапевтическая процедура, которая проводится как в лечебных учреждениях, так и в домашних условиях при наличии необходимого оборудования. Курс процедур способен нормализовать потоотделение проблемных областей на срок до 6 месяцев. Периодически необходимо выполнять поддерживающие процедуры. Это наиболее простой, эффективный и доступный метод лечения.
- Нейрохирургическая симпатэктомия. Во время симпатэктомии пересекаются или клипируются нервные волокна, по которым идут импульсы к потовым железам ладоней. Уже на операционном столе руки пациента становятся теплыми и сухими. Осложнения операции: синдром Горнера, повреждение плевры и легочной ткани с развитием пневмоторакса, повреждение двигательных нервов с нарушением подвижности конечности. В 64% случаев после операции развивается компенсаторный гипергидроз спины, груди, головы и других частей тела. Степень выраженности компенсаторной реакции может быть такой, что приходится выполнять повторную операцию и снимать клипсы, наложенные на нервные стволы верхних конечностей.
Прогноз и профилактика
В случае вторичного гипергидроза можно добиться заметного улучшения состояния во время лечения болезни, ставшей причиной развития чрезмерной потливости ладоней. Первичный патологический процесс вылечить полностью не удастся. Все методы терапии являются симптоматическими. С их помощью можно купировать локальные проявления, нормализовать трудовую и социальную жизнь человека. Методы профилактики заболевания не разработаны. Существует ряд рекомендаций, направленных на профилактику усиления потоотделения в области ладоней. К ним относится отказ от ношения перчаток в теплое время года, проведения тепловых физиопроцедур на проблемную область, использования косметических средств с маслами и вазелином.
Источник
